Нарыв в паховой области что делать
Гидраденит
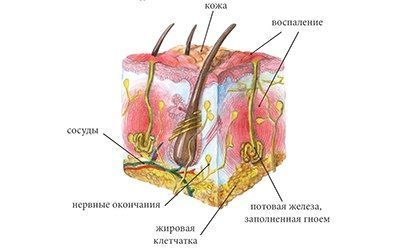
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Фурункул на половых губах
Одной из неприятностей, имеющей интимный характер, может стать возникновение фурункула на половых губах, лобке и других интимных местах. Заболевание имеет воспалительный характер и поражает волосяной фолликул. Возбудителем процесса становятся различные микроорганизмы, которые активность и размножение которых стимулируют развитие нагноения. Первоначально на пораженном участке появляется болезненное уплотнение, с выраженной тенденцией к формированию абсцесса. Впоследствии гнойный инфильтрат может вскрыться самостоятельно, в сложных случаях необходимым бывает сделать операцию.
Если заметить проблему и своевременно начать медикаментозное лечение фурункула в интимной зоне, то удаления удается избежать. Очаг воспаления локализуется на этапе появления инфильтрата без перехода болезни на стадию абсцесса.
Врачи нашей клиники в Москве готовы оказать пациенткам необходимую помощь в устранении различных гинекологических патологий, включая в борьбу с фурункулом в интимной зоне у женщин. Своевременное вмешательство гинеколога позволит остановить распространение воспалительного процесса, а также устранить проявления болезни с минимальными рисками дальнейших последствий. При необходимости в амбулаторных условиях пациентке проводится операция по удалению нагноения.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Цены на лечение фурункула на интимных местах
| Описание | Цена, руб. |
|---|---|
| Прием гинеколога с расширенной консультацией | 1800 рублей |
| Удаление образований в области гениталий размером до 0,5 см (первые два), за каждое | 2000 рублей |
| Удаление фурункула лазером | 3000 рублей |
Особенности чиреев на интимных местах
Отличительной особенностью фурункула на большой половой губе является его болезненность, связано это со спецификой строения наружного слоя кожи промежности. Факторами, провоцирующими появления гнойников на половых губах являются отсутствие правильной гигиены и нарушение правил депиляции.Травмирование кожи при избавлении от неугодных волос способно спровоцировать инфицирование из-за высокого потоотделения данной зоны и нарушений интимной гигиены. В итоге под дермой появляется уплотнение с гноем. Внутри гнойного уплотнения спустя время образуется стержень,происходит воспаление и припухлость близлежащих тканей. Клинически это проявляется раздражением и болью с пульсацией. Всякое воздействие на фурункул,такое как трение о нижнее белье, провоцирует усиление неприятных и болезненных ощущений.
Фурункул на большой половой губе назревает в течение короткого времени (2-3 дня). В самом начале можно видеть незначительное, но достаточно болезненное уплотнение. Через день уплотнение разрастается и растет очень быстро. Гнойник становится багряного цвета, в центре уплотнения можно увидеть приметную точку в том месте, где находится стержень. При достижении чирием наибольшего размера, отмечаются следующие симптомы:
Все клинические проявления проходят, после того как гнойник прорывается. Такое случается на 5-6 день с появления воспаления. В случае не полного вытекания гноя из фурункула, в том же месте возможно появление нового уплотнения и поэтому квалифицированное лечение фурункула на половых губах необходимо.
При двустороннем воспалении малых половых губ диагностируется гонорея. Необходимо безотлагательно обратиться к врачу, так как самолечение опасно.
Чирии часто путают с жировиками. Особенностями жировиков являются:
Важно. Определить причину и тип воспалений на малых половых губах способен только гинеколог
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Фурункул на лобковой части
Образование фурункулов в лобковой части говорит о сбое в здоровье женщины. Обусловлено это тем, что лобок уязвим из-за близости к нему лимфоузлов и половых органов, а также это место гораздо чувствительней остальных. При возникновении чирия происходит воздействие на другие ткани, находящиеся рядом, что чревато проявлением дискомфорта при движении.
Опасность заключается еще в том, что последствия недуга иногда задевают значимые зоны для организма женщины. Возможные проявления:
Возможно состояние женщины ухудшается еще и от того, что зона лобка постоянно находится под нижним бельем, которое сдавливает и травмирует уже возникнувший фурункул. Из этого следует, что фурункул на лобке требует грамотного лечения под контролем специалиста. Чтобы избежать осложнений, при появлении фурункула обратитесь к врачу.
Что делать с фурункулом?
Вот важные правила, которые необходимо соблюдать при появлении фурункула на интимных местах у женщин:
Этапы развития
Развитие фурункула происходит в несколько этапов:
Фурункул во на половых губах при беременности
Период беременности и грудного вскармливания является стрессом для женского организма. Весь женский организм работает на вынашивание и выкармливание ребенка, вследствие чего страдает ее иммунитет. При ослаблении иммунитета проявляются такие кожные заболевания как герпес или фурункулез. Лечение чирия на половых губах у беременной или кормящей женщины необходимо проводить с минимумом лекарств и под пристальным наблюдением врача.
Причины и симптомы появления фурункула в интимной зоне
Спровоцировать развитие воспалительного процесса способно инфицирование волосяного фолликула хламидийной инфекцией или кокковыми микроорганизмами. Они первично проникают в организм или «просыпаются» под действием благоприятных факторов. Стимулом к развитию воспаления волосяного фолликула становятся:
Появление очага воспаления не остается незаметным для женщины. Уже на начальной стадии развития заболевания она начинает ощущать неприятные симптомы: болезненность, покалывание, напряжение в локальной точке. По мере созревания гнойника состояние может ухудшаться появлением слабости, симптомов интоксикации, повышением температуры тела. При осмотре можно выявить проявление изменений кожи: гиперемии, омертвения, нагноения.
Обнаружив у себя фурункул в интимном месте, женщине не следует предпринимать попытки выдавить или проколоть гнойник. Ценой такого вмешательства может стать распространение инфекции через кровоток. Лучшее, что следует сделать женщине – обратиться за медицинской помощью в нашу клинику в Москве. Врач проведет осмотр, выберет наиболее подходящую тактику лечения чирея на интимных местах – консервативную с применением лекарственных препаратов местного действия или хирургическую, которая предусматривает вскрытие абсцесса.
Осложнения фурункулеза
Характерными осложнениями являются:
Лечение фурункула на интимных местах у женщин
Самостоятельно заниматься лечением фурункула очень опасно, так как ведет к осложнению и ухудшению здоровья. Лечение должен назначать только врач. Иногда назначается только местная терапия, но в определенных случаях требуется и оперативное вмешательство.
Медикаментозное лечение фурункула на половых губах
При лечении гнойников применяются вытягивающие мази, которые помогают снять воспаление и уменьшить боль. Лечение заключается в скрупулезной обработке и дезинфекции гнойного образования. Некоторым женщинам может потребоваться терапия антибиотиками, которые выписываются лечащим врачом. Врачи настоятельно не рекомендуют вскрывать фурункул на половых губах самостоятельно, так как это может привести к проникновению инфекции во влагалище.
Лечение фурункула на половых губах длительное, как правило продолжается от 10 до 14 дней, в некоторых случаях и до 30. Для ускорения лечения фурункула в интимной зоне и для того, чтобы не было рецидивов необходимо правильно выявить первопричину заболевания. Поэтому важно обратиться к специалисту.
Вспомогательные методы лечения фурункула в интимной зоне у женщин
Медикаментозная терапия и операция – основные методы борьбы с чириями на половых губах и лобковой части. Однако, в качестве вспомогательных методик наш врач может рекомендовать:
Показания к проведению операции
Удаление воспаленного узла, расположенного в мягких тканях интимных органов, показано в случае отсутствия улучшений состояния на фоне применения консервативного лечения. К числу тревожных симптомов, говорящих о необходимости сделать операцию, относятся:
Врачи медцентра «Клиника ABC» в Москве оперативно окажут необходимую помощь, направленную на купирование симптомов, снятие воспаления, устранения рисков дальнейшего распространения инфекции.
Классическое удаление фурункула на половой губе
Операция – радикальная мера воздействия, позволяющая устранить патологический очаг, способный негативно влиять на общее состояние пациенты, а также провоцировать риски распространения инфекции. Классическая схема хирургического лечения предусматривает проведение рассечения гнойника с последующим дренированием раны. Дренаж необходим для предотвращения скрепления краев раны и повторного появления нагноения. Если необходимо, врач может сделать подшивание стенок вскрытой полости. Для устранения болевого синдрома, пациентке вводится местный анестетик.
Лазерное удаление фурункула в интимных местах
Операция с применением лазерного воздействия – новая современная методика лечения фурункулов в Москве. Она позволяет удалить нагноение быстро, безболезненно и без рисков появления традиционных осложнений:
Лазер используется для вскрытия новообразования и для последующей обработки раны (санации). Процедура не предполагает дренирования и наложения шва. Заживление после операции занимает не более недели, не оставляя шрамов и других косметических дефектов.
Преимущества использования лазера для удаления гнойного образования:
Профилактические меры
Профилактика развития фурункулеза на половых органах (то есть, предварительные меры во избежание появления и, соответственно, необходимости лечения фурункула в интимных местах) является значимым решением проблемы. Намного проще следовать простым рекомендациям, позволяющим не допустить появления болезни. Интимные места требуют особого внимания и заботы. Важно обеспечить правильную терморегуляцию кожи, защищая ее от чрезмерного перегрева и переохлаждения. Критические колебания температуры способы провоцировать развитие воспалительного процесса.
Укрепление иммунитета не дает болезнетворным агентам вызывать развитие воспаления. Организм сам локализует очаг инфекции, препятствуя серьезному недугу, для устранения которого может потребоваться операция.
Соблюдение гигиенических мероприятий: мытье рук, тела, половых органов. Гигиена исключает создание благоприятных условий для развития бактериальной флоры и помогает предотвратить инфицирование.
Проведение дезинфекции кожных повреждений, ран и ссадин. Любые ранки – это ворота для инфекции, которая впоследствии может поразить волосяной мешочек. Глубокие порезы следует заклеивать и защищать повязкой или бактерицидным пластырем.
Задача женщины – сделать максимум для того, чтоб защитить свое интимное здоровье от возможных инфекционных атак. Специалисты нашего медицинского центра в Москве готовы помочь в выборе правильной тактики лечения у женщин фурункула в интимных местах.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Нарыв в паховой области что делать
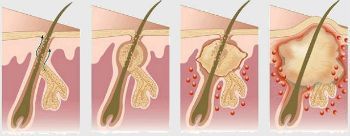
Патогенез: обструкция апокриновых потовых желез (например, кератином) => ретенция секрета => инфекция в пределах дермы и субдермального слоя => формирование грануляционной ткани, свищевых ходов и полостей. Смешанная микрофлора, часто кожного типа.
Факторы риска: мужской пол (2:1), принадлежность к афроамериканцам, ожирение, курение, гормонотерапия, семейный анамнез. Возраст: типично для пациентов моложе 40-45 лет. Не доказана взаимосвязь гидраденита с бритьем, кремами для депиляции и использованием дезодорантов.
Состояние нежизнеугрожающее, но вызывающее беспокойство и приводящее к длительной утрате трудоспособности/пропусков школы. При нелеченом гидрадените имеется риск малигнизации в плоскоклеточный рак спустя 20-30 лет.
а) Эпидемиология. Распространенность неизвестна. Наиболее часто возникает у взрослых молодого возраста (от пубертатного периода до 45 лет, сопоставимо с пилонидальной болезнью). Риск рецидивирующего абсцесса: около 30-50% после «успешного» лечения.
б) Симптомы гнойного гидраденита:
• Боль (невозможность сидеть), эритема, отек, гнойное отделяемое из множественных первичных или вторичных отверстий, постоянный/периодический дискомфорт, хроническое/интермитирующее отделяемое, вторичное раздражение кожи.
• Относительно редко: сопутствующая лимфаденопатия и системные симптомы.
• Осложнения: хроническая рубцовая деформация, развитие плоскоклеточного рака (спустя 20-30 лет), некротический фасциит, токсический шок.
в) Дифференциальный диагноз гнойного гидраденита:
• Пилонидальная болезнь.
• Кожная инфекция: фурункулы, карбункулы, эризепелоид, туберкулез, венерический лимфогранулематоз, актиномикоз.
• Параректальный свищ/абсцесс криптогландулярного происхождения.
• Болезнь Крона.
• Фолликулит.
• Киста сальной железы.
• Инверсные угри.
• Плоскоклеточный рак.
г) Патоморфология. Свищевые ходы, распространяющиеся по коже, с различной степенью острой и хронической воспалительной реакции (нейтрофилы, лимфоциты) и формированием абсцессов, хронизация с фиброзом.
д) Обследование при гнойном гидрадените
Необходимый минимальный стандарт:
• Клиническое обследование (включающее все возможные локализации): множественные отверстия, диффузная индурация, болезненность, участки эритемы. При нажатии => множественные очаги поступления гноя.
• Пальцевое исследование и аноскопия при близком расположении к анусу.
Дополнительные исследования (необязательные):
• Посевы: несоответствия в 50% (негативные результаты посевов); наиболее типичные микроорганизмы: Staphylococcus epidermidis, Streptococcus milleri, E. coli, смешанные анаэробы, Chlamydia trachomatis.
• Если картина необычна: лучевая визуализация, биопсия.
е) Классификация гнойного гидраденита:
• Острое гнойное заболевание.
• Латентный гидраденит.
• Хроническое фибропластическое заболевание.
ж) Лечение без операции гнойного гидраденита:
• Системные антибиотики (например, тетрациклины).
• Местные антибиотики (например, клиндамицин).
• Общие рекомендации: снижение веса, свободная одежда, уход за телом с помощью антисептиков.
• Неоднозначные методы лечения: изотретионин (дериват ретиноевой кислоты), гормонотерапия, лейпролид (агонист гонадотропин-релизинг гормона), иммуносупрессоры (циклоспорин и т.д.).
з) Операция при гнойном гидрадените
Показания:
• Симптомное заболевание: (под-)острое нагноение и абсцедирование.
• Значительное распространение процесса: случаи, устойчивые к лечению (редко).
• Рефрактерность к консервативному лечению.
• Рак => соответствующее онкологическое лечение: широкое иссечение и комбинированное лечение.
Хирургический подход:
• Иссечение «крыши» над свищевым ходом (открытые раны, возможно марсу-пиализация) => ведение раны открытым способом.
• Широкое местное иссечение => ведение раны открытым способом (надежный метод).
• Широкое местное иссечение с пересадкой кожи.
• Широкое местное иссечение с реконструкцией лоскутами: в частности в сложных с точки зрения анатомии местах.
и) Результаты. Рецидивирующее или персистирующее течение заболевания очень распространено: локализация перианальная
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021