Насморк и отек глаз что это
Насморк и отек глаз что это
Осложнения со стороны глазницы наблюдаются относительно часто и очень серьезны. Обычно такие осложнения вызывают этмоидит и фронтит, реже гайморит. Термин «флегмона глазницы» часто используют для обозначения микробного воспаления глазницы независимо от степени тяжести поражения. Однако описана систематизация осложнений со стороны глазницы с учетом степени выраженности воспалительного процесса (Chandler):
• Периорбитальная флегмона (пресептальный отек).
• Флегмона глазницы.
• Поднадкостничный абсцесс.
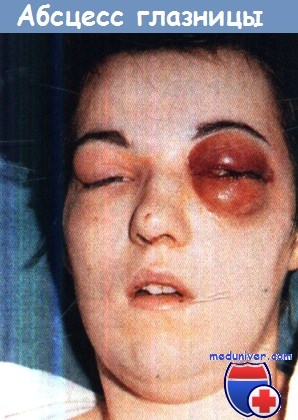
• Абсцесс глазницы.
• Тромбоз пещеристого синуса.
Клиническая картина. Осложнения со стороны глазницы, особенно у детей, часто протекают без боли. Вовлечение глазницы в воспалительный процесс вначале проявляется отеком и покраснением медиальной части века, а затем отеком жировой клетчатки глазницы, экзофтальмом и ограничением движений глазного яблока.
Периорбитальная флегмона и флегмона глазницы развиваются в результате прямого распространения воспалительного процесса с пораженной околоносовой пазухи или гематогенного заноса инфекции.
Клиническая картина. Типичны боль в глазнице, отек обоих век, высокая температура тела; движения глазного яблока не нарушены, гиперемии склеры обычно нет.
Диагностика. Диагноз ставят на основании результатов назальной эндоскопии и КТ (отек мягких тканей кпереди от глазничной перегородки).
Лечение начинают с эмпирической антибиотикотерапии, подбирая препараты, особенно активные в отношении анаэробных бактерий дыхательных путей.
— Флегмона глазницы. При флегмоне глазницы воспалительный процесс распространяется за глазничную перегородку, вызывая ограничение движений глазного яблока и, возможно, экзофтальм.
Клиническая картина. Хемоз, экзофтальм, боль в глазу и болезненность пораженной области, нарушение функции глазодвигательных мышц.
Диагностика. КТ позволяет дифференцировать абсцесс глазницы от поднадкостничного абсцесса.
— Поднадкостничный абсцесс. Клиническая картина. Отек век, боль и смещение глазного яблока лате-рально и книзу. В зависимости от размеров абсцесса возможны диплопия и ограничение движений глазного яблока, хемоз, а у детей также лихорадка. Если абсцесс достигает век, появляется боль, краснота, плотный отек век.
Диагностика. Диагноз устанавливают на основании результатов осмотра, назальной эндоскопии; при необходимости выполняют КТ в аксиальной проекции и консультируются с офтальмологом.
Лечение начинают с эмпирической антибиотикотерапии большими дозами ампициллина и сульбактама или клиндамицина либо цефтазидима, после получения результатов микробиологического исследования гноя антибиотики корректируют с учетом чувствительности к ним возбудителей.
Обязательно эндоскопическое хирургическое дренирование абсцесса и пораженной околоносовой пазухи.
нарушением зрения и потерей подвижности глазного яблока.
— Абсцесс глазницы. Абсцесс глазницы представляет наиболее серьезную угрозу глазу. Наиболее важным симптомом, отличающим абсцесс глазницы от других орбитальных осложнений, является плотный отек тканей, окружающих глазное яблоко, ограничивающий движения последнего.
Клиническая картина. Выраженный отек и гиперемия век, хемоз, протрузия глазного яблока, быстрое снижение остроты зрения, интенсивная боль, резкая болезненность глазного яблока при надавливании на него или при попытке изменить направление взора; ограничение движений глазного яблока из-за вовлечения глазодвигательных мышц и иннервирующих их нервов в гнойно-воспалительный процесс. Постепенно развивается паралич глазодвигательных мышц, застой венозной крови в сетчатке, отек диска зрительного нерва, панофтальмит; возможно распространение инфекции в полость черепа на пещеристый синус.
Лечение. Помимо мер, принимаемых при лечении поднадкостничного абсцесса, выполняют широкую фенестрацию глазничной пластинки для дренирования абсцесса в полость носа.
Дифференциальный диагноз составляют в зависимости от результатов рентгенологического исследования, КТ и офтальмологической симптоматики. Следует исключить злокачественную опухоль глазницы, мукоцеле, доброкачественные опухоли (например, остеому), воспаление системы слезоотведения, тромбоз пещеристого синуса, невоспалительные заболевания глазницы и рожистое воспаление.
Синдром верхушки глазницы развивается при поражении сосудов и нервов, проходящих через зрительный канал и верхнюю глазничную щель. Основными симптомами являются потеря зрения, птоз, диплопия, интенсивная головная боль в височно-теменной области и экзофтальм в результате компрессии ЧН II—VI. Причинами синдрома верхушки глазницы бывают травма, злокачественная опухоль, распространение гнойного воспаления при этмоидите и сфеноидите. Лечение состоит в незамедлительной декомпрессии из-за угрозы развития слепоты.
Риногенный ретробульбарный неврит развивается вследствие распространения гнойного воспаления с клиновидной пазухи и задних ячеек решетчатого лабиринта в ретробульбарное пространство. Это осложнение наблюдается редко. Характеризуется появлением вначале офтальмологических симптомов. Лечение заключается в хирургическом дренировании пораженной околоносовой пазухи, если имеются явные признаки гнойного воспаления.
Злокачественный экзофтальм, обусловленный тиреотоксикозом, можно уменьшить с помощью хирургического вмешательства, выполняемого через нос (трансэтмоидальная декомпрессия глазницы). Отек мягких тканей глазницы приводит к повышению внутриглазничного давления и связанному с этим поражению глазного яблока и зрительного нерва. Декомпрессии можно достичь удалением нижней стенки глазницы вместе с ячейками решетчатого лабиринта и глазничной пластинки, сохраняя подглазничный нерв.
P.S. В каждом случае потери зрения на один или оба глаза, при нарушении функции глазодвигательных мышц и появлении диплопии показано ринологическое исследование.
— Вернуться в оглавление раздела «отоларингология»
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что делать, если глаз продуло?
Наши глаза восприимчивы ко многим раздражителям. Это могут быть и микробы, и аллергены, и даже сквозняки.
Каждый хоть раз в жизни слышал такую фразу: «Глаз продуло». Да, с такой проблемой сталкиваются как взрослые, так и дети, и достаточно часто. В этой статье мы расскажем о том, почему возникает отек на веках из-за воздействия ветра и как с ним справиться.
Продуло глаза. Какие основные причины?
Основные факторы, способствующие развитию простуженного глаза:
Продуть глаз может и у ребенка. Причинами простуженного органа зрения в детском возрасте являются те же факторы — сквозняки, ветер, понижение температуры.
Глаза малыша более чувствительны и легко поддаются воспалительным процессам, чем у взрослых. В связи с повышенной уязвимостью зрительных органов у детей, задача родителей — обеспечение защиты глаз при негативных внешних воздействиях.
Однако, воспаление органов зрения из-за сквозняков или ветра встречается достаточно редко. Чаще основными причинами воспалительного процесса являются следующие факторы:
Симптомы простуженного глаза
При поражении органов зрения простудными заболеваниями, возможны симптомы:
Такие симптомы могут возникнуть как отдельно, так и в совокупности, в зависимости от причины воспалительного процесса.
Патологические процессы наблюдаются в самом глазу и/или в окологлазной области.
Если продуло глаза, то могут появиться такие симптомы, как:
Как глаз реагирует на раздражение
Глаза состоят из разных частей и тканей. Каждая часть выполняет определенные функции.
Если глаз надуло ветром, то это приводит к воспалительным процессам в разных тканях. Каждый из них протекает по-разному и имеет свои особенности.
В первые дни веки отекают наиболее интенсивно. Опухлость постоянно нарастает, из-за чего могут образовываться красные пятна, а сама кожа начинает сильно зудеть.
Многие пациенты жалуются на быструю усталость глаз, а также размытость изображения.
Опухлость из-за воздействия холодного ветра может возникнуть с внешней и внутренней сторон века. Основные признаки этого состояния — боль в глазах разной степени интенсивности, жжение, зуд.
Если отек локализуется не только на веке, но и затронул слизистую оболочку, то она начинает краснеть, наблюдается повышенное слезотечение, иногда светобоязнь.
Обычно такая картина свойственна для некоторых заболеваний, например, конъюнктивита, который возник из-за воздействия холода.
Бывает так, что воспалительный процесс затрагивает глазные мышцы. В таких случаях боль в области органов зрения становится более выраженной, часто наблюдается воспаление сосудов. Сосудистый рисунок на веках становится ярче – глаз краснеет.
Если к воспалению добавилась вирусная инфекция, то увеличиваются лимфоузлы.
При бактериальных поражениях почти всегда наблюдаются выделения гноя. О попадании в организм инфекции свидетельствует повышение температуры тела и ощущение общей слабости.
Когда глаз просквозило, он опух и болит, происходит раздражение механического характера. Если его не лечить сразу после возникновения первых признаков, может присоединиться инфекция, и орган зрения будет поражён бактериальной флорой или даже вирусами.
Они способны спровоцировать развитие одного из таких заболеваний, как:
Что делать?
Для начала, откажитесь на некоторое время от нанесения макияжа, чтобы не усугублять ситуацию.
При простуде глаз необходимо обратиться за помощью к врачу-офтальмологу, особенно первая помощь требуется, если веко опухло у ребенка.
Врач проведет диагностику, определит причину воспаления и назначит лечение.
Самолечением заниматься не рекомендуется, так как оно может оказаться небезопасным для здоровья глаз.
Если продуло органы зрения, в качестве первой самопомощи можно применить чайную заварку, наложить компрессом на глаза. Для этого необходимо крепко заварить чай, остудить, смочить в нем ватный диск и приложить к простуженному органу.
Если глаз простудился и на веке образовался ячмень, следует выполнить наложение сухого компресса.
Но! Ни в коем случае не занимайтесь самолечением, если область поражения существенная, присутствует гной, высокая температура и значительный отек. Немедленно обратитесь к врачу.
Как лечить?
После обращения к врачу-специалисту, будет назначена терапия с учетом того, какой участок органа зрения у вас поражен и из-за чего была вызвана патология.
Лечение глазных воспалительных процессов включает прием медикаментов и использование местных медицинских средств — гелей, мазей и глазных капель.
Профилактические рекомендации при простуде органов зрения.
Чтобы защитить глаза от простуды, необходимо:
При таком комплексном подходе можно обезопасить от простудных заболеваний органы зрения и весь ваш организм.
Остерегайтесь кондиционеров и сквозняков, не трите глаза грязными руками, а в холодную погоду старайтесь тепло одеваться либо вообще оставаться дома.
Сезонный аллергический риноконъюнктивит
Поделиться:
Как и во многих других местах земного шара, в России сразу после зимы приходит весна. И на смену зимним простудам в открытые форточки домов влетает пыльца деревьев. Что называется, круговорот болезней в практике врача. Инфекция сменяется аллергией.
Чудесный аромат весеннего цветения по нраву не всем. По статистике, чуть ли не 40 % жителей индустриальных городов страдают поллинозом, или так называемой сенной лихорадкой. Симптомы типичны: насморк и заложенность носа, зуд и чихание, слезотечение и покраснение глаз, кашель. Выраженная заложенность носа может приводить к таким осложнениям, как синусит и средний отит.
Если подобные симптомы вы наблюдаете из года в год в одно и то же время, обычно в апреле-мае-июне, то высок шанс, что это аллергия на пыльцу деревьев, которые цветут как раз в этот период.
Диагностика
В принципе, если у пациента типичные симптомы аллергического риноконъюнктивита, обостряющиеся после контакта с пыльцой, дополнительные исследования для подтверждения диагноза не требуются.
Косвенным признаком аллергии является повышенный уровень эозинофилов в клиническом анализе крови либо их повышение в риноцитограмме — мазке со слизистой носа. Но если нужно выявить, на что конкретно у больного аллергия, используются скарификационные кожные тесты либо сдается кровь на аллергены, также определяется общий IgE.
Тем не менее подтвердить аллергию специальными методами удается только у половины пациентов. Лишь у 70 % пациентов с аллергическим насморком повышен общий IgE в крови. Этот феномен связан с так называемым локальным аллергическим ринитом — т.е. состоянием, когда специфические аллергены IgE вырабатываются только слизистой носа, но не циркулируют в крови.
Читайте также:
Аллергия на лето?
Куда бежать, что делать?
Итак, близится весна, и параллельно с полноводьем растаявших рек у аллергиков потечет слизь из распухшего носа. Может, уехать в длительный отпуск куда-нибудь, где не распускаются березки? Что ж, это весьма действенный, хотя и мало кому доступный способ.
Одни мои пациенты, замучавшись с рецидивирующими обструктивными бронхитами у ребенка, уехали аж… в Тибет. Действительно, в условиях местного горного климата бронхиты полностью прекратились. Но вот незадача: антисанитария. За неполный год мальчик перенес пять кишечных инфекций. Устав от постоянных поносов и борьбы с обезвоживанием, родители приняли решение вернуться обратно в Санкт-Петербург, к бронхитам и насморку.
В общем, если с Тибетом не складывается, безопаснее для здоровья будет побольше находиться в квартире, особенно в сухую и ветреную погоду. Закройте все окна и форточки. Неплохо, если ваш дом оборудован системой кондиционирования воздуха с гипоаллергенными фильтрами. Либо можно купить специальный очиститель воздуха с HEPA-фильтром.
Если вы едете в машине — закройте все окна, поменяйте заранее фильтр салона. Вернувшись домой с улицы, тщательно мойте лицо и руки, чтобы смыть пыльцу, смените уличную одежду, промойте нос солевым раствором, чтобы смыть аллергены.
Помогут спецсредства
Кроме того, неплохо запастись лекарствами от аллергии. В идеале нужно начинать их прием за неделю до предполагаемого обострения поллиноза и продолжать весь период цветения. Рассмотрим их все:
Самые эффективные средства — это, безусловно, гормоны. Но они же и теоретически самые опасные, хотя частота побочных эффектов от современных препаратов достаточно низкая и наблюдается только при очень длительном применении (годы).
Самые безобидные — препараты на основе кромогликата натрия. Но помогают они только при легкой аллергии.
Выбирая антигистаминные средства для приема внутрь, необходимо помнить, что от препаратов первого поколения развивается выраженная сонливость, что особо опасно для водителей.
Есть ли способ полностью вылечить аллергию?
Теоретически да. Начиная с пяти лет жизни. Уже почти 100 лет для лечения аллергии применяется АСИТ (аллергенспецифическая иммунотерапия) — подкожное введение постепенно увеличиваемых доз причинно-значимого аллергена. Вначале инъекции аллергена делаются дважды в неделю, после достижения нужной дозы переходят на один укол каждые 14 дней в течение 3–5 лет.

Благодаря АСИТ можно избавиться от аллергии ко многим видам пыльцы, кошкам, собакам, плесени, клещу, домашней пыли и тараканам. Недостатком данного метода является необходимость посещать медучреждение, так как ввиду вероятности развития анафилаксии после инъекции необходимо находиться под наблюдением медперсонала.
Новый перспективный метод лечения аллергии — СЛИТ (сублингвальная иммунотерапия). Данный способ значительно более безопасный, пациенты могут принимать препарат (таблетки или капли) на дому, вероятность анафилаксии практически отсутствует, хотя и возможны местные аллергические реакции (отек губ, языка). Благодаря СЛИТ можно избавиться от аллергии к некоторым видам пыльцы и клещам домашней пыли. К недостаткам метода можно отнести немалую цену, а также вероятность того, что пациент может периодически пропускать прием препарата, а значит, эффективность терапии может быть снижена.
В общем, хватит месяцами бесконтрольно капать в нос токсичный нафтизин. Лучше отправляйтесь к аллергологу за более эффективными средствами контроля за аллергией или даже полным излечением!
Лобный синусит (фронтит)

Одними из таких пазух являются лобные, которые расположены слева и справа от центра лобной кости над глазами. Воспаление слизистых оболочек лобных пазух – это фронтит (от frontalis — «лобный») или лобный (фронтальный) синусит. Часто его называют «лобный гайморит», однако точное название данного заболевания – именно «лобный синусит» или «фронтит».
За последние годы возросло количество случаев лобного синусита, при этом больше всего отмечен прирост заболеваемости хронической формой. Эта патология, в основном, встречается в детском возрасте. Среди взрослых заболеванию более подвержены мужчины.
Воспаление лобной пазухи
Причинами воспаления могут выступать вирусы (риновирус, аденовирус, коронавирус), бактерии (стафилококк, стрептококк, гемофильная палочка) или грибки, которые проникают из носовой полости.
Лобный синусит возникает и при наличии определенных факторов, связанных с условиями жизни и деятельности человека. Так, загрязненная атмосфера, особенно в зоне промышленных предприятий, пыльные и загазованные помещения, вредные производства или профессиональные травмы (например, баротравмы дайверов, подводников, пилотов) приводят к сбоям в работе иммунной системы организма и, как результат, – к фронтиту.
К развитию лобного синусита может привести переохлаждение головы в осенне-зимний период при нежелании носить головной убор, неумение правильно сморкаться или даже общее истощение организма.
Развитие фронтального синусита характеризуется скоплением гноя в пазухах, а это, в свою очередь, чревато тяжелыми осложнениями.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Симптомы фронтита
Лобный синусит – заболевание серьезное. О развитии патологии сигнализируют его характерные симптомы:
Своевременное обращение к отоларингологу поможет поставить правильный диагноз и отличить:
Симптомы острого фронтита
Симптомы хронического фронтита
Главные признаки заболевания лобным синуситом – это постоянные ноющие головные боли. Они носят характер распирания, сжимания, пульсации, усиливаясь при наклонах головы вперед или выполнении физических нагрузок. Болезненность может появиться из-за вибрации при поездках в транспорте.
При переохлаждении или последствиях ОРВИ в лобных синусах увеличивается давление, боли нарастают. Бессонница и умственное напряжение, переутомление и прием кофе или алкоголя могут усилить головные боли даже без обострения заболевания. Боль становится невыносимой, неврологической.
Самая интенсивная точка боли в области лба отмечается над переносицей (выше на 2 см). Если воспалена одна из пазух, боль сильнее локализуется с одной стороны. При постукивании по лбу появляется ноющая боль. При наличии воспаления при надавливании на надбровные ткани боль будет держаться долго.
Обострения фронтита
Если терапевтические действия были начаты не вовремя, симптомы заболевания усиливаются, интоксикация организма увеличивается. Гипертермия, чувство разбитости, общее плохое самочувствие может соседствовать с головокружениями и вегетативными нарушениями.
Возникает вторичное воспаление слезного мешка (дакриоцистит). В лобных пазухах могут появиться полипы, свищи, опухолевидные образования (холестеатомы) и слизистые кисты (мукоцеле).
Все это способствует появлению язв на стенках пазух, а инфекция может проникнуть в надкостницу и кость.
Фронтит: осложнения и последствия
Хроническая стадия фронтита опасна своими осложнениями. Перенесенная ОРВИ или простая простуда часто вызывает обострение болезни, которое длится около трех недель.
При переходе фронтита в хроническую стадию возникает опасность проникновения гнойного содержимого пазух через задние стенки внутрь черепа. Последствием этого может стать тяжелейший гнойный менингит или абсцесс.
Если гнойная инфекция проникнет через тонкую нижнюю стенку пазухи, то серьезно пострадают глазницы.
Эти осложнения очень опасны, так как могут привести к летальному исходу.
Последствия недолеченного фронтита сказываются на других органах и приводят к воспалительным процессам в миндалинах, костной ткани и тканях сердечной мышцы, конъюнктивиту и повреждению зрительного нерва, отиту или пневмонии.
Диагностика
Правильный диагноз может поставить только врач – отоларинголог. Осмотр пациента при помощи специального инструментария (риноскопия и эндоскопия), проведение УЗИ, рентгена и термографии позволяют определить состояние слизистой, объемы и строение лобных пазух, а также место возникновения инфекции.
Анализ крови, бактериологические и цитологическое исследования дополнят клиническую картину и помогут наметить направление лечения пациента.
Могут также понадобиться пробы на аллергены. В сложных случаях необходимыми являются консультации офтальмолога и невролога.
Методы лечения
Если нет показаний для хирургического вмешательства, лечение фронтита проводится консервативно.
После диагностирования выбираются проверенные терапевтические методы:
Лечение в домашних условиях
Такое лечение разрешает только врач при легкой форме заболевания. Пациенту назначаются лекарственные препараты и выдаются рекомендации, которые нужно строго выполнять.
Это касается различных промываний и ингаляций, которые можно выполнять в домашних условиях, применяя народные средства.
Прокол при фронтите
Без прокола можно очистить пазухи и ввести лечебные препараты с помощью специального катетера Ямик. Если фронтит переходит в тяжелую затяжную стадию, требуется провести прокол. Это позволит очистить пазухи от гноя.
В более запущенных случаях требуется операция трепанопункции, при которой в отверстие пазухи вводят специальную трубку (канюлю). С ее помощью пазухи промывают и вводят нужный антибиотик.
Такие хирургические вмешательства проводятся под местной анестезией.
В особо тяжелых случаях назначается открытая операция.
Рекомендации после операции прокола
После проведения операции на протяжении 4-5 дней пациенту назначают сосудосуживающие капли. За раной необходимо тщательно ухаживать по инструкции врача и беречься от простуд и других вирусных заболеваний.
Если боли после прокола не проходят в течение нескольких дней или рана плохо заживает, нужна консультация врача.
Препараты лечения фронтита
Медикаментозное лечение назначает врач в зависимости от типа заболевания, особенностей протекания болезни и анамнеза пациента.
Вводить антибиотики можно внутримышечно и внутривенно. Иногда лекарство вводится прямо через лобную кость.
При лечении антибиотиками обязательно назначаются препараты для поддержания микрофлоры кишечника.
В таких случаях назначают антигистаминные препараты.
Хорошие результаты дает использование сульфаниламидов или гомеопатических средств.
Профилактика
Чтобы избежать такого серьезного заболевания, как фронтит, необходимо:
Заключение
Лобный синусит (в народе – «лобный гайморит») – заболевание сложное и опасное, которое чревато многими осложнениями и серьезными проблемами со здоровьем. Важно соблюдать меры предосторожности, чтобы не допустить его развитие из обычной простуды или ОРВИ. Если же появились первые симптомы болезни, важно как можно быстрее обратиться к врачу: богатый арсенал современных методов лечения поможет устранить проблему, не прибегая к хирургическому вмешательству и не доводя до развития хронической формы.

 Читайте также:
Читайте также: 