Как понять что есть раскрытие шейки матки
Как понять что есть раскрытие шейки матки
Прогресс родовой деятельности оценивается по характеру схваток (длительность, частота, интенсивность, маточная активность), скорости сглаживания шейки матки и открытию маточного зева а также по продвижению головки плода.
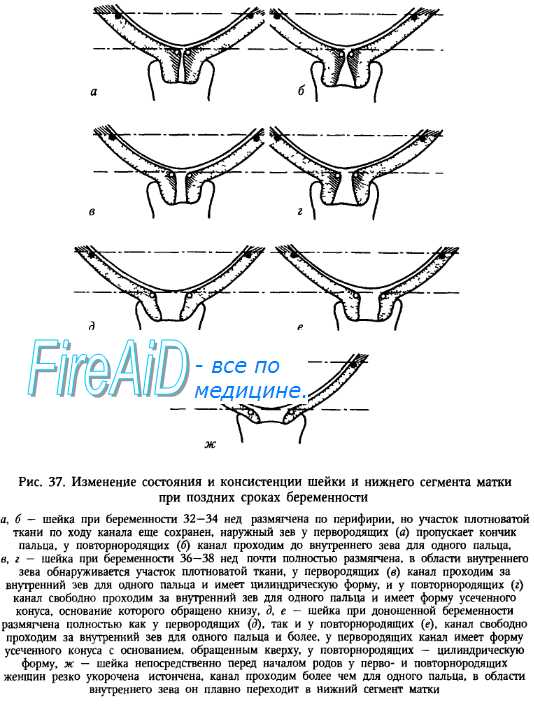
Медленное, постепенное раскрытие шейки матки происходит уже в последний месяц беременности, особенно в последние дни перед родами. У первородящих в норме раскрытие шейки накануне родов в среднем равно 2 см. тогда как у мно-горожавших более 2 см.
Таким образом, перед началом родов шейка размягчена, что обеспечивает более легкое ее раскрытие. Если эти подготовительные изменения недостаточны, то длительность и трудность родов нарастают в прямой зависимости от степени незрелости шейки матки.
Для слежения за течением родов следует вести партограмму, т.е. регистрировать на графике темп раскрытия шейки матки во временном аспекте
В течении родов следует различать латентную и активную фазы (рис. 18).
Латентной фазой называется промежуток времени от начала регулярных схваток до появления структурных изменений в шейке матки (до открытия маточного зева на 3-4 см). В латентной фазе сократительная деятельность матки хорошо поддается фармакологическому воздействию (токолизу). Длительность латентной фазы у первородящих составляет 6,4 ч, у повторнородящих — 4,8 ч [Friedman E., 1982] и зависит от состояния зрелости шейки матки, числа родов в анамнезе, влияния фармакологических средств и не зависит от массы плода.
Латентную фазу часто не удается фиксировать, ибо в течение 4 нед до родов наступает сглаживание и раскрытие шейки матки до 3-4 см [Hendricks C.H. el al., 1970].
Вслед за латентной наступает активная фаза родов, которая характеризуется быстрым открытием маточного зева. В этой фазе различают начальную акцелерацию, максимальный подъем и замедление. Подъем кривой партограммы указывает на эффективность родов: чем более крутой подъем, тем более эффективны роды. Об активной фазе родов говорят, когда раскрытие шейки матки достигает 3-5 см.
Фаза децелерации объясняется захождением шейки матки за головку в конце первого периода родов, т. е. при опускании головки плода.
Преждевременное раскрытие шейки матки
Каждая женщина, планирующая стать мамой, испытывает волнение — ведь это один из самых важных периодов в ее жизни. Казалось бы, это естественный процесс, которому уже несколько тысяч лет, однако все равно у будущих мам часто возникают вопросы и страхи по поводу приближающихся родов.
В некоторых случаях беременная женщина может услышать от врача об опасности преждевременного раскрытия шейки матки. Чтобы развеять страхи по этому поводу и узнать? Как сохранить здоровье мамы и малыша в данной ситуации, давайте разберемся, что это значит.
Особенности строения матки
Матка представляет собой гладкомышечный полый орган, по форме напоминающий грушу, и включает в себя следующие составляющие: тело матки, ее шейку и дно матки. Главным образом, матка предназначена для вынашивания ребенка. Если представить ее в форме груши, то более узкая ее часть — шейка — будет находиться внизу, а дно матки, наоборот, наверху. Шейка является частью самой матки и представляет собой мышечное трубчатое образование, берущее начало от матки и открывающееся во влагалище.
Сама матка располагается в полости малого таза между мочевым пузырем и прямой кишкой. Формирующийся плод давит на стенки мочевого пузыря, именно поэтому беременные испытывают частые позывы к походу в туалет. В нормальном состоянии матка наклонена вперед, с двух сторон ее окружают специальные связки, которые способствуют ее поддержке, препятствуя ее опущению, с одной стороны, а с другой — обеспечивая ей минимум движения. Данные связки помогают матке реагировать на изменение соседних органов: отклоняться назад или вперед при наполнении мочевого пузыря или прямой кишки и подниматься вверх при беременности.
Шейка завершает матку и соединяет ее с влагалищем. Шейка матки достигает примерно одной трети всей длины матки. По форме шейка матки отличается у нерожавших и женщин, имеющих детей. У рожавших женщин шейка матки круглой формы или походит на усеченный конус. У нерожавших — она более плоская, цилиндрической формы. Кроме того, форма шейки матки изменяется после аборта.
Естественное раскрытие шейки матки перед родами
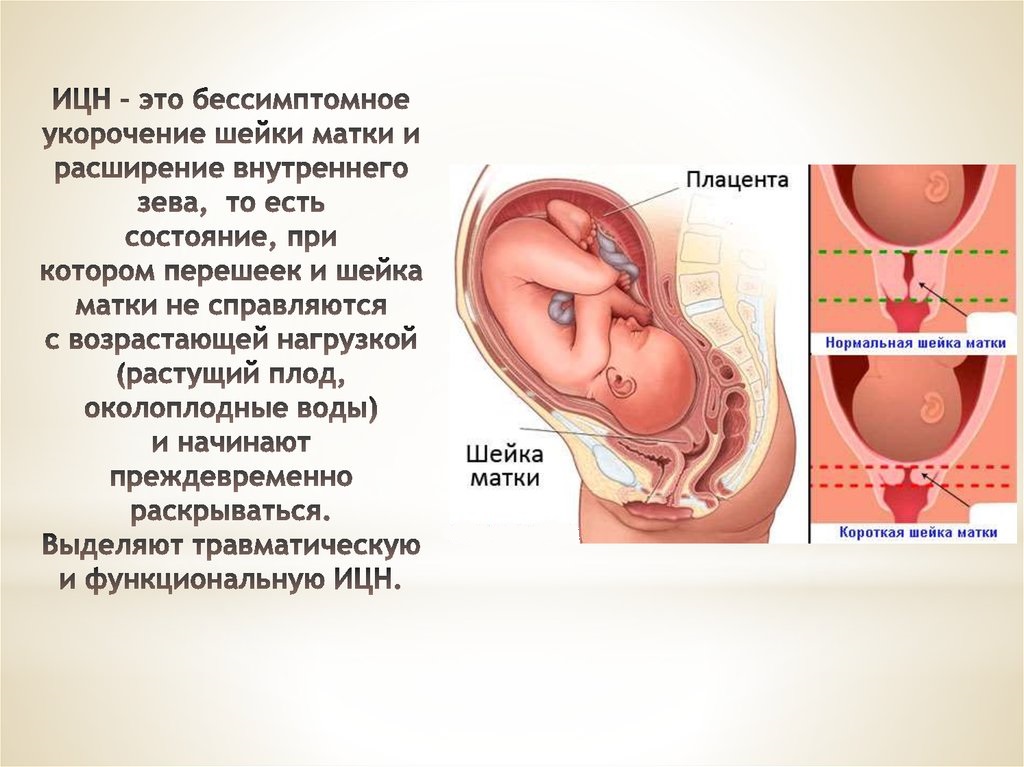
Сама матка состоит из гладкой мускулатуры, а шейка матки включает в себя соединительную ткань, коллагеновые и эластичные волокна, а также гладкомышечные клетки. Когда женщина беременна, в ее шейке матки происходит замена части мышечных волокон на соединительную ткань. Это связано с их большей эластичностью и способностью растягиваться. При избытке коллагеновых волокон шейка матки становится короче, а внутренний зев расширяется.
Во время нормального течения беременности шейка матки остается длинной (примерно 35-45 мм). Это механизм защиты организма от выкидыша и проникновения внутрь инфекции. Структура и длина шейки матки при нормальном течении беременности начинает изменяться только за несколько недель до предполагаемой даты родов.
Раскрытие шейки матки говорит о начале родов. Акушеры измеряют его с помощью пальцев при внутреннем исследовании. Полное раскрытие шейки матки соответствует пяти пальцам акушера или десяти сантиметрам. Непосредственно перед родами шейка матки становится короче, и ее длина составляет примерно один сантиметр.
Раскрытие шейки матки при беременности
Нормально протекающая беременность заканчивается родами на 37-42 неделе. Родовая деятельность активизируется со снижением уровня прогестерона в крови. О начале родов сигнализирует раскрытие шейки матки примерно на один палец. Матки начинает сокращаться, ее полость уменьшается, создавая давление предлежащей части плода на шейку.
Преждевременное раскрытие шейки матки при беременности
Преждевременное раскрытие шейки матки или истмико-цервикальная недостаточность — патологическое состояние, которое может привести к прерыванию беременности во II и III триместрах беременности. При данной патологии шейка матки начинает укорачиваться, становится более мягкой и тонкой, утрачивая способность удерживать плод в матке при сроке до 36 недель. По причине данной патологии происходит около 20% выкидышей во II триместре беременности.
Причины преждевременного раскрытия шейки матки во время беременности:
Симптомы преждевременного раскрытия шейки матки во время беременности.
Перечисленные симптомы могут стать сигналом преждевременного раскрытия шейки матки во время беременности:
Данные симптомы должны стать поводом обратиться к врачу. Точно установить диагноз возможно при помощи осмотра шейки матки в зеркалах. Кроме того, на ранних сроках диагностировать патологию помогает УЗИ, на котором можно увидеть расширение внутреннего зева.

Причины и особенности истмико цервикальной недостаточности во время беременности, предотвращение преждевременных родов.
Лечение преждевременного раскрытия шейки матки
Лечение может быть хирургическим или консервативным.
Хирургическое лечение заключается в круговом наложении швов на шейку матки. Операция проводится в стационаре под местным обезболиванием. Противопоказаниями к такой операции являются: инфекции мочеполовой системы, повышенный тонус матки, маточное кровотечение и т.д.
Консервативный метод — использование пессария — специального устройства из силикона или пластика, которое сужает шейку матки и препятствует ее раскрытию. Пессарий устанавливают на шейку матки, своими краями он упирается в стенки влагалища, предотвращая смещение кольца. Пластиковый пессарий также перераспределяет давление плода. Данный метод лечения может быть совмещен с хирургической операцией.
Обратный звонок:
Если у вас остались вопросы, наши менеджеры оперативно ответят на них
К сожалению произошла ошибка отправки формы. Попробуйте, пожалуйста, позже.
Шейка матки во время беременности: какие могут быть изменения?
После зачатия ребенка в организме женщины начинают происходить множественные изменения, цель которых – сделать его вынашивание и рождение наиболее вероятными. Они проявляются на всех уровнях, начиная от анатомии половых органов и заканчивая обменом веществ и гормональным фоном. Одним из важных аспектов являются изменения шейки матки во время беременности. Не знающая о них женщина часто может принять происходящие с ней нормальные процессы за патологические и наоборот.
Шейка матки: строение и функции
Этот орган представляет собой нижний сегмент матки, через который проходит узкий цервикальный канал, соединяющий маточную полость и влагалище. Длина шейки в норме составляет 3-4 см, ее внешняя часть вдается в вагину и в местах соединения с ее стенками образует вагинальные своды, служащие своеобразным резервуаром для спермы. Влагалищный сегмент имеет куполообразную форму и покрыт многослойным плоским эпителием розового цвета. Цервикальный канал, напротив, выстлан цилиндрическим эпителием, имеющим более яркий оттенок. Окраска влагалищного сегмента шейки матки является одним из критериев ее здоровья.
В репродуктивной системе женщины этот орган выполняет сразу несколько важных функций:
Состояние шейки матки – важный диагностический показатель, позволяющий определить наличие беременности или различных патологий женской репродуктивной системы. Для этого гинеколог оценивает такие ее характеристики, как цвет, размер и консистенция влагалищной части, диаметр цервикального канала, положение относительно других половых органов (самой матки, влагалища и т. д.).
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Патологические изменения шейки матки
Таковыми изменениями являются все, выходящие за рамки принятой физиологической нормы. К наиболее распространенным из них относятся:
Также к аномальным и патологическим изменениям относятся травмы шейки матки, ее воспаления, инфекции, образования кист в железах цервикального канала и т. д. Если они напрямую не угрожают самой матери и ее плоду, не осложняют течение беременности, то их лечение откладывается до родоразрешения. Выжидательная тактика используется потому, что в период вынашивания организм матери особенно восприимчив к различным воздействиям, в том числе хирургическим и медикаментозным.
Выявление заболеваний шейки матки
Для определения наличия или отсутствия патологических изменений врач проводит скрининговое исследование шейки матки, включающее:
Также в рамках скринингового исследования может назначаться гистроскопия – визуальный осмотр шейки матки с помощью тонкого и гибкого инструмента, оснащенного камерой или оптической системой (гистроскопа). Он вводится непосредственно во влагалище и цервикальный канал, позволяет оценить цвет и толщину их слизистых, установить наличие полипов и других новообразований, размер шеечного просвета и т. д.
Совокупность этих методов дает врачам возможность определить общее состояние организма женщины и ее репродуктивной системы, своевременно выявить возможные патологии и осложнения. Тем самым повышается вероятность их успешного лечения, в том числе щадящими консервативными методами.
Женская консультация №1

Дежурный администратор

Женская консультация №2
Проспект Ленина, 177а,


Дежурный администратор

Акушерское отделение №1

Акушерское отделение №2

Голосование
Прежде чем задать на сайте вопрос
Контролирующие органы
Информации о родах в Интернете достаточно. Немало издано и книг на эту тему. В журналах для родителей постоянно публикуются статьи соответствующей тематики. Но никакая литература не сравнится по эффективности с посещением курсов для будущих родителей. Только в условиях живого человеческого общения можно избавиться от своих страхов, потренировать конкретные навыки дыхания, освоить всевозможные упражнения под руководством опытного инструктора. Если у вас есть возможность записаться на курсы, не пренебрегайте ею. Если же нет, попробую в общих чертах рассказать о том, чему там учат.
За две недели до родов (может быть позже, но не раньше) у будущей мамы опускается живот. Головка ребенка спускается ниже, и женщине становится легче дышать, потому что ребенок больше не подпирает диафрагму и легкие. Иногда опускание происходит уже в начале родов, после появления первых схваток. Это тоже считается нормой.
За пару дней до родов беременная может заметить выделения в виде густой слизи, возможно с прожилками свернувшейся крови. Иногда это выглядит как обильно выливающаяся вода. Это означает, что отходит слизистая пробка, закрывающая шейку матки. Однако в ряде случаев пробка тоже отходит в процессе родов.
С приближением заветного срока все чаще и ощутимее становятся спазмы Брэкстона-Хикса. Это «тренировочные» схватки, которые готовят матку к работе по выталкиванию ребенка наружу. Они ощущаются как периодические нерегулярные напряжения живота: матка как бы «каменеет» на несколько секунд, а затем снова расслабляется. В отличие от настоящих схваток, спазмы Брэкстона-Хикса безболезненны, поскольку не приводят к раскрытию шейки матки.
В качестве предвестника нередко называют «инстинкт гнездования». Этот термин не совсем понятен, поэтому его часто неправильно трактуют. Желание обустроить «гнездышко», приготовить вещички и кроватку для малыша, обновить свое жилье приходит гораздо раньше, примерно в середине беременности, и не имеет ничего общего с «инстинктом гнездования». Признаком же близкого родоразрешения считают появление у женщины желания спрятаться от посторонних глаз, забиться в уютный уголок дивана или кресла, где она чувствует себя максимально комфортно. По аналогии с животным миром, где самка ищет тихое и безопасное местечко для появления на свет потомства.
Еще одним довольно наглядным предвестником может являться снижение веса беременной примерно на килограмм. Это обычно происходит в последнюю неделю беременности.
Как видим, все предвестники могут лишь косвенно свидетельствовать о приближении родов. Никто не в силах точно сказать, когда они начнутся.
Именно эта неопределенность часто пугает женщину. Она боится, что не сможет дозвониться мужу, не успеет доехать до роддома, растеряется, и не будет знать, что делать. Если вы из числа тех, кому постоянно нужна «подстраховка» в виде присутствия медперсонала, возможно, вам будет комфортнее заранее лечь в роддом. Если же вид больничных стен наводит на вас уныние, вы деятельная натура и при этом у вас нет медицинских показаний к досрочной госпитализации, — оставайтесь дома до тех пор, пока будете чувствовать себя комфортно.
Существует два варианта: либо сначала начинаются схватки, либо отходят околоплодные воды.
Если начали отходить воды, то даже при отсутствии схваток женщине необходимо ехать в роддом. Отхождение вод означает, что плодный пузырь поврежден и уже не защищает ребенка от проникновения инфекции. Длительный безводный период (больше 12 часов) угрожает здоровью ребенка еще и потому, что создается разница давления и предлежащая часть (обычно головка) испытывает повышенный прилив крови, что может в последствии привести к проблемам о стороны нервной системы.
Нормальным считается прозрачный или беловатый цвет околоплодных вод. Желтые воды встречаются изредка при резус-конфликте матери и плода. Зеленый цвет вод показывает, что в них попал меконий (первородный кал), что может являться признаком переношенной беременности или же кислородного голодания плода. Если же воды розоватые, то женщина должна быть немедленно доставлена в больницу. Такой оттенок водам придает кровь, попавшая туда в результате начавшегося отделения плаценты. А это значит, что ребенок недополучает кислород, и для его спасения должны быть предприняты экстренные меры.
Другой, более спокойный сценарий начала родов — появление схваток до отхождения вод. Если плодный пузырь цел, роженица может находиться дома в течение всей первой фазы родов, при условии, что она чувствует себя уверенно и готова отправиться в роддом в любой момент.
Первая фаза — латентная, или скрытая. Она может продолжаться 6-8 часов и даже дольше. Многие женщины вообще не чувствуют эту фазу, поскольку схватки пока слабые и позволяют беременной спокойно заниматься обычными делами. В начале схватки длятся около 30 секунд с интервалом в 20-30 минут.
В течение этой фазы женщине следует беречь силы. Желательно отвлечься на домашние дела, если роды начались ночью — постараться поспать.
Боль переносится легче, если в момент схватки вы постараетесь расслабиться и не думать о ней. Можно еще раз проверить, все ли собрано для выезда в роддом. Затем стоит принять ванну или душ (вода хорошо расслабляет), побриться (с помощью мужа или кого-то из домашних) и сделать клизму (1,5-2 литра теплой воды с добавлением столовой ложки яблочного уксуса или сока половины лимона). Клизма также является хорошим стимулятором родовой деятельности. Все эти гигиенические процедуры удобнее и приятнее сделать дома в самом начале родов. Иначе вам придется терпеть их в роддоме, когда схватки будут уже достаточно ощутимыми.
После начала родов женщине не следует есть, чтобы не нагружать желудок. Пить можно понемногу, а лучше полоскать рот водой. Как правило, в роддомах не дают пить воду — это не издевательство, а страховка на случай экстренной операции. В этом случае наполненный желудок может привести к осложнениям, опасным для жизни.
Постепенно схватки учащаются и становятся более болезненными. На этом этапе уже можно начать применять обезболивающее дыхание. Выглядит оно так. Вдох носом: 1-2-3-4 — выдох ртом: 1-2-3-4-5-6, то есть выдох длиннее, чем вдох. Такая система называется медленным глубоким дыханием. При этом малыш получает больше кислорода, а мама расслабляется и отвлекается от боли, сосредотачиваясь на дыхании.
Рассчитайте время пути заранее, чтобы не торопиться и не нервничать. Ехать лучше, стоя на четвереньках на заднем сидении, глубоко дыша на схватке. Между схватками можно лечь на бок. Если вы будете ехать сидя, то можете доставить неприятности ребенку, подпрыгнув на неровностях дороги.
О том, как должны проходить нормальные роды
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Характеристики нормальных родов через естественные родовые пути
Первый период родов длится от первых схваток до полного раскрытия шейки матки и является наиболее продолжительным. У первородящих он составляет от 8 до 10 часов, а у повторнородящих 6-7 часов. В первом периоде выделяют три фазы. Первая или латентная фаза первого периода родов начинается с установления регулярного ритма схваток с частотой 1-2 за 10 мин, и заканчивается сглаживанием или выраженным укорочением шейки матки и раскрытием маточного зева не менее чем на 4 см. Продолжительность латентной фазы составляет в среднем 5-6 часов. У первородящих латентная фаза всегда длиннее, чем у повторнородящих. В этот период схватки, как правило, еще малоболезненные. Как правило, какой-либо медикаментозной коррекции в латентную фазу родов не требуется. Но у женщин позднего или юного возраста при наличии, каких-либо осложняющих факторов целесообразно содействовать процессам раскрытия шейки матки и расслаблению нижнего сегмента. С этой целью возможно назначение спазмолитических препаратов.
Третья фаза первого периода родов называется фазой замедления. Она начинается после раскрытия маточного зева на 8 см и продолжается до полного раскрытия шейки матки до 10-12 см. В этот период может создаваться впечатление, что родовая деятельность ослабла. Эта фаза у первородящих длится от 20 мин до 1-2 часов, а у повторнородящих может вообще отсутствовать.
В течение всего первого периода родов осуществляют постоянное наблюдение за состоянием матери и ее плода. Следят за интенсивностью и эффективностью родовой деятельности, состоянием роженицы (самочувствие, частота пульса, дыхания, артериальное давление, температура, выделения из половых путей). Регулярно выслушивают сердцебиение плода, но чаще всего осуществляют постоянный кардиомониторный контроль. При нормальном течении родов ребенок не страдает во время сокращений матки, и частота его сердцебиений значительно не меняется. В родах необходимо оценивать положение и продвижение головки по отношению к ориентирам таза. Влагалищное исследование в родах выполняют для определения вставления и продвижения головки плода, для оценки степени открытия шейки матки, для выяснения акушерской ситуации.
Обязательные влагалищные исследования выполняют в следующих ситуациях: при поступлении женщины в родильный дом; при излитии околоплодных вод; с началом родовой деятельности; при отклонениях от нормального течения родов; перед проведением обезболивания; при появлении кровянистых выделений из родовых путей. Не следует опасаться частых влагалищных исследований, гораздо важнее обеспечить полную ориентацию в оценке правильности течения родов.
Период изгнания плода начинается с момента полного раскрытия шейки матки и заканчивается рождением ребенка. В родах необходимо следить за функцией мочевого пузыря и кишечника. Переполнение мочевого пузыря и прямой кишки препятствует нормальному течению родов. Чтобы не допустить переполнения мочевого пузыря, роженице предлагают мочиться каждые 2-3 ч. При отсутствии самостоятельного мочеиспускания прибегают к катетеризации. Важно своевременное опорожнение нижнего отдела кишечника (клизма перед родами и при затяжном их течении). Затруднение или отсутствие мочеиспускания является признаком патологии.
Положение роженицы в родах
Особого внимания заслуживает положение роженицы в родах. В акушерской практике наиболее популярными являются роды на спине, что удобно с точки зрения оценки характера течения родов. Однако положение роженицы на спине не является наилучшим для сократительной деятельности матки, для плода и для самой женщины. В связи с этим большинство акушеров рекомендует роженицам в первом периоде родов сидеть, ходить в течение непродолжительного времени, стоять. Вставать и ходить можно как при целых, так и излившихся водах, но при условии плотно фиксированной головки плода во входе малого таза. В ряде случаев практикуется пребывания роженицы в первом периоде родов в теплом бассейне. Если известно (по данным УЗИ) место расположение плаценты, то оптимальным является положение роженицы на том боку, где расположена спинка плода. В этом положении не снижается частота и интенсивность схваток, базальный тонус матки сохраняет нормальные значения. Кроме того, исследования показали, что в таком положении улучшается кровоснабжение матки, маточный и маточно-плацентарный кровоток. Плод всегда располагается лицом к плаценте.
Кормить роженицу в родах не рекомендуется по ряду причин: пищевой рефлекс в родах подавлен. В родах может возникнуть ситуация, при которой потребуется проведение наркоза. Последний создает опасность аспирации содержимого желудка и острого нарушения дыхания.
С момента полного открытия маточного зева начинается второй период родов, который заключается в собственно изгнании плода, и завершается рождением ребенка. Второй период является наиболее ответственным, так как головка плода должна пройти замкнутое костное кольцо таза, достаточно узкое для плода. Когда предлежащая часть плода опускается на тазовое дно, к схваткам присоединяются сокращения мышц брюшного пресса. Начинаются потуги, с помощью которых ребенок и продвигается через вульварное кольцо и происходит процесс его рождения.
С момента врезывания головки все должно быть готово к приему родов. Как только головка прорезалась и не уходит вглубь после потуги, приступают к непосредственно к приему родов. Помощь необходима, потому что, прорезываясь, головка оказывает сильное давление на тазовое дно и возможны разрывы промежности. При акушерском пособии защищают промежность от повреждений; бережно выводят плод из родовых путей, охраняя его от неблагоприятных воздействий. При выведении головки плода необходимо сдерживать чрезмерно быстрое ее продвижение. В ряде случаев выполняют рассечение промежности для облегчения рождения ребенка, что позволяет избежать несостоятельности мышц тазового дна и опущения стенок влагалища из-за их чрезмерного растяжения в родах. Обычно рождение ребенка происходит за 8-10 потуг. Средняя продолжительность второго периода родов у первородящих составляет 30-60 мин, а у повторнородящих 15-20 мин.
В последние годы в отдельных странах Европы пропагандируют так называемые вертикальные роды. Сторонники этого метода считают, что в положении роженицы, стоя или на коленях легче растягивается промежность, ускоряется второй период родов. Однако в таком положении трудно наблюдать за состоянием промежности, предупредить ее разрывы, вывести головку. Кроме того, в полной мере не используется сила рук и ног. Что касается применения специальных кресел для приема вертикальных родов, то их можно отнести к альтернативным вариантам.
Третий период (последовый) определяется с момента рождения ребенка до отделения плаценты и выделения последа. В последовом периоде в течение 2-3 схваток происходит отделение плаценты и оболочек от стенок матки и изгнания последа из половых путей. У всех рожениц в последовом периоде для профилактики кровотечения внутривенно вводят препараты, способствующие сокращению матки. После родов проводят тщательное обследование ребенка и матери с целью выявления возможных родовых травм. При нормальном течении последового периода кровопотеря составляет не более 0,5 % от массы тела (в среднем 250-350 мл). Эта кровопотеря относится к физиологической, так как она не оказывает отрицательного влияния на организм женщины. После изгнания последа матка приходит в состояние длительного сокращения. При сокращении матки сдавливаются ее кровеносные сосуды, и кровотечение прекращается.
Новорожденным проводят скрининговую оценку на фенилкетонурию, гипотиреоидизм, кистозный фиброз, галактоземию. После родов сведения об особенностях родов, состоянии новорожденного, рекомендации родильного дома передаются врачу женской консультации. При необходимости мать и ее новорожденного консультируют узкие специалисты. Документация о новорожденном поступает педиатру, который в дальнейшем наблюдает за ребенком.
Следует отметить, что в ряде случаев необходима предварительная госпитализация в родильный дом для подготовки к родоразрешению. В стационаре проводят углубленное клиническое, лабораторное и инструментальное обследования для выбора сроков и метода родоразрешения. Для каждой беременной (роженицы) составляется индивидуальный план ведения родов. Пациентку знакомят с предполагаемым планом ведения родов. Получают ее согласие на предполагаемые манипуляции и операции в родах (стимуляция, амниотомия, кесарево сечение).
Кесарево сечение выполняют не по желанию женщины, так как это небезопасная операция, а только по медицинским показаниям (абсолютные или относительные). Роды в нашей стране ведут не дома, а только в акушерском стационаре под непосредственным врачебным наблюдением и контролем, так как любые роды таят в себе возможность различных осложнений для матери, плода и новорожденного. Роды ведет врач, а акушерка под наблюдением врача оказывает ручное пособие при рождении плода, проводит необходимую обработку новорожденного. Родовые пути осматривает и восстанавливает при их повреждении врач.
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.