Макулярная зона перераспределение пигмента что значит
ВМД (возрастная макулярная дегенерация)
ВМД – одна из распространенных причин необратимой потери зрения среди людей в возрастной группе за 50 лет. Так как люди этой возрастной группы составляют большую часть населения, потеря зрения, из-за дегенерации макулы представляет собой проблему для офтальмологов.
По информации ВОЗ, на долю населения старшего возраста в экономически развитых государствах приходится примерно 20 процентов, и к 2050 году эти цифры ожидаемо возрастут до 33 процентов. При увеличении продолжительности жизни, неуклонном росте атеросклероза и сопутствующих патологий, проблема ВМД представляется наиболее актуальной.
Цена лечения
В Московской Глазной Клинике можно пройти полное диагностическое обследование и получить рекомендации по самым эффективным методам лечения. Комплексное обследование пациента (проверка остроты зрения, биомикроскопия, авторефрактометрия, офтальмоскопия с узким зрачком, пневмотонометрия) составляет 3500 рублей.
Узнать цены на процедуры можно по телефону 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн,с помощью формы на сайте.
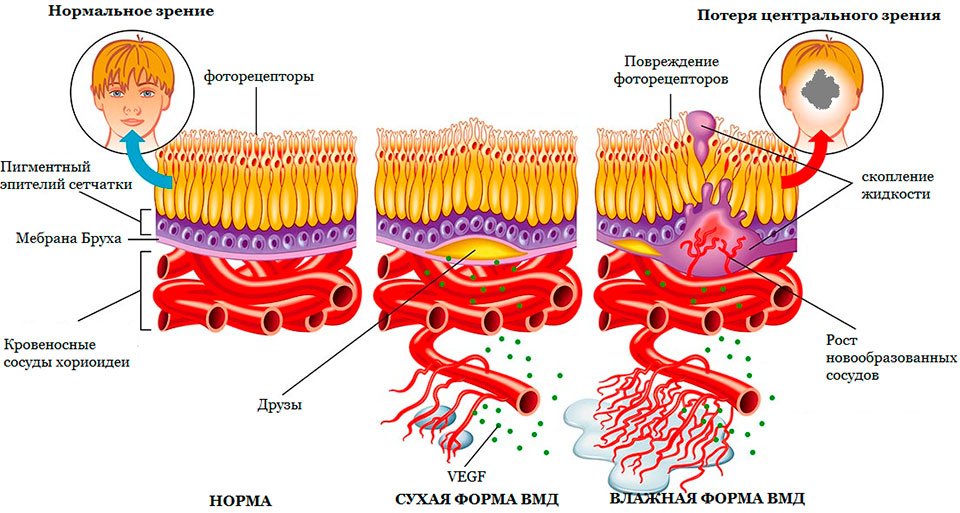
Формы ВМД
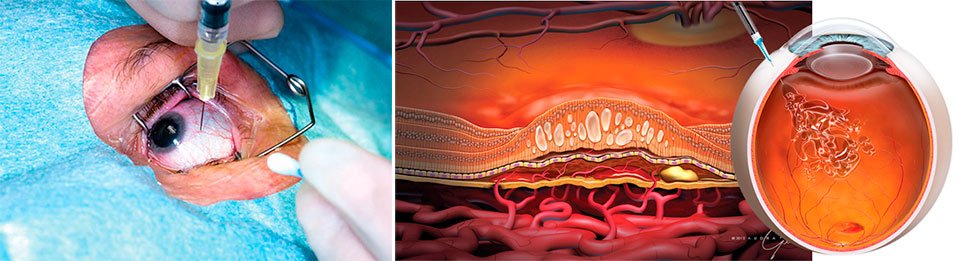
Интенсивные процессы обмена в сетчатке глаза приводит к образованию активных форм кислорода, в том числе и свободных радикалов, которые способствуют развитию дегенеративных явлений в тканях, в случае недостаточной работы антиокислительной системы (АОС). Это приводит к образованию в макулярной и парамакулярной областях сетчатки нерасщепляемых полимерных структур – друз, основой которых является липофусцин.
При отложении друз, в прилегающих слоях сетчатки происходит атрофия, а также отмечается рост новообразованных патологических сосудов в ее пигментном эпителии. Затем — процессы рубцевания, которые сопровождаются потерей фоторецепторов сетчатки.
В офтальмологии принято различать две формы течения ВМД – сухую (неэкссудативную, атрофическую) и влажную (экссудативную, неоваскулярную).
Влажная форма ВМД диагностируется примерно в 15% случаев возрастной макулодистрофии. Болезнь быстро развивается, приводя к значимой потере центрального зрения. При влажной форме макулодистрофии происходит стремительная неоваскуляризация с ростом новых сосудов крови. Данные сосуды неполноценны и имеют хрупкие стенки, пропускающие клетки крови и лимфу, которые вытекая, скапливаются под сетчаткой. Такое состояние вызывает повреждение фоторецепторов сетчатки, которые гибнут, образуя слепые пятна (скотомы) в центральном зрении.
Причины развития ВМД
Причины возникновения заболевания до сих пор остаются невыясненными. Но ученые предполагают, что к ее развитию могут приводить такие факторы:
Видео о влажной форме макулярной дегенерации
Симптомы ВМД
Возрастная макулодистрофия – заболевание, имеющее медленное и безболезненное развитие, с постепенной потерей зрения. В редких случаях, наступление потери зрения происходит резко.
Ранние признаки постепенной потери зрения при ВМД:
Появление в центральном зрении темных пятен.
Нечеткость изображений.
Искажение границ предметов.
Ухудшения цветовосприятия.
Ослабление зрения в темноте и при слабой освещенности.
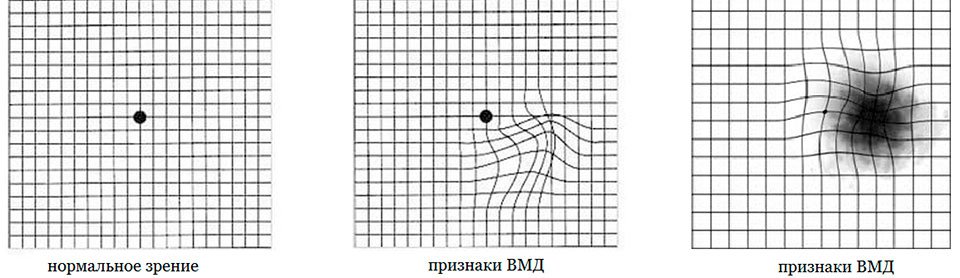
Простым способом определения ВМД является тест Амслера. Решетка или сетка Амслера изображает пересекающиеся прямые линии с черной точкой в центральной части. При наличии ВМД, линии рисунка могут казаться размытыми или волнистыми, а некоторые фрагменты решетки затемненными непрозрачными пятнами.
Проведя тест, специалист офтальмолог способен выявить проявления заболевания задолго до развития серьезных изменений зрения пациента и рекомендовать дополнительное обследование.
Диагностика ВМД
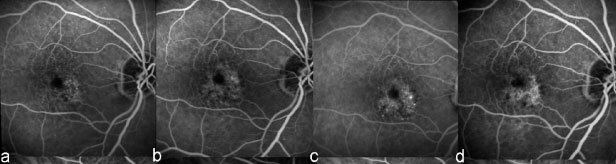
Для диагностики возрастной макулодистрофии достаточно точного анамнеза, оценки зрительных функций и осмотра сетчатки пациента различными методами. Одним из информативных методов выявления патологии считается флюоресцентная ангиография глазного дна (ФАГД). Проведение ФАГД предусматривает использование контрастных веществ – флюоресцеина или зеленого индоцианина, которые вводятся в вену пациента, затем выполняется серия снимков глазного дна.
Полученные, стереоскопические снимки могут быть использованы также, как исходные при динамическом наблюдении пациента с выраженной сухой формой ВМД или для оценки результатов лечения.
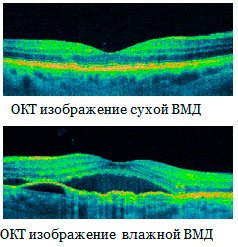
Для точной оценки изменений в макуле применяют оптическую когерентную томографию (ОКТ), что дает возможность выявлять структурные изменения даже на ранних стадиях дистрофии сетчатки.
Лечение разных форм ВМД
Несмотря на успехи в совершенствовании методик диагностики ВМД, лечение ее остается проблемой. При сухих формах ВМД или высоком риске ее развития, для нормализации процессов обмена в сетчатке, рекомендуется проводить курсовую антиоксидантную терапию.
По данным научных исследований, полезный эффект приема антиоксидантов был отмечен у участников, с промежуточной или поздней стадией ВМД. Комбинированная терапия антиоксидантами, медью и цинком в течение 5 лет снижает частоту развития ВМД до поздней стадии на 25% и на 19%, риск снижения остроты зрения на три и более строчек.
Применение заместительной терапии для лечения сухой формы возрастной макулодистрофии проводится постоянно. Ее необходимо применять у лиц, достигших 50 лет или в любом возрасте, при наличии факторов риска (избыточный вес, гипертония, курение, экстракция катаракты, отягощенный анамнез).
Терапия влажной формы ВМД направлена на подавление роста новообразованных аномальных сосудов. Существует ряд методик и лекарственных средств, зарегистрированных в России, которые остановливают и уменьшают проявления неоваскуляризации, что позволяет улучшить зрение пациентов с влажной формой ВМД.
Синдром пигментной дисперсии
Автор:

Причины возникновения патологии
Потеря пигмента вызывается механическим трением или контактом пигментного слоя радужной оболочки с цинновой связкой хрусталика, вследствие излишнего смещения кпереди части периферии радужной оболочки.
В некоторых случаях эпителий пигментного слоя слишком восприимчив к утере пигмента, что ускоряет состояние дисперсии и приводит к росту внутриглазного давления. Гранулированный пигмент, проникает в водянистую влагу и оседает на всех структурах в зоне переднего отрезка глаза, в том числе на цинновой связке и цилиарном теле. Повышение ВГД, вероятнее всего, вызывает интратрабекулярная пигментная блокада, со вторичным повреждением трабекул, склерозом склерального синуса, коллапсом.
Более высокое давление в передней камере (относительно задней) возникает из-за постоянного контакта хрусталикового связочного аппарата и задней поверхности радужки, с возникновением полного зрачкового блока. При разрешении блока посредством лазерной иридотомии, поверхность радужной оболочки уплощается и контакт уменьшается.
Клинические особенности
Диагностика синдрома пигментной дисперсии
Диагностика патологии не составляет труда, когда выявлены характерные ее признаки: веретено Крукенберга в области эндотелия роговицы, отложения пигментных гранул на передней поверхности радужной оболочки, периферические дефекты радужки, глубокая передняя камера, распыление пигмента по передней поверхности хрусталика. Назначенная гониоскопия определяет обратный бомбаж радужки, а также выраженную или умеренную относительно гомогенную пигментацию угла передней камеры.
Зачастую, синдром пигментной дисперсии может сочетаться с разрывами сетчатки и ее «решетчатой» дистрофией, поэтому необходимо контрольное исследование глазного дна.
Лечение патологии
Цель лечения синдрома пигментной дисперсии – предотвращение развития вторичной глаукомы и повышения внутриглазного давления. Для этого, проводят лазерную иридэктомию, которая делает более плоской поверхность радужной оболочки, и контакт радужки с цинновой связкой прекращается. При выраженной пигментации области угла передней камеры процедуру иридэктомии сочетают с процедурой лазерной трабекулопластики.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 (800) 777-38-81 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Лечение макулодистрофии сетчатки («влажная» форма)
Макулодистрофия сетчатки (синонимы ВМД, макулярная дегенерация, ЦХРД) – это хроническое заболевание сетчатой оболочки глаза, которое возникает у людей старше 50 лет и имеет дистрофическую природу. Болезнь вызывает постепенное, но необратимое разрушение светочувствительных клеток сетчатки, что сопровождается прогрессирующим ухудшением зрения, вплоть до развития слепоты. Специалисты называют возрастную дегенерацию макулы одной из трех основных причин ухудшения зрения у людей пенсионного возраста во всем мире (две другие причины слабовидения – глаукома и диабетическая ретинопатия). Частота выявления макулодистрофии в мире составляет примерно 3 на 1000 населения, в России этот показатель гораздо выше и достигает 15 на 1000 населения.
Рис.1 Слои сетчатки глаза
Если вы или ваши близкие находитесь в группе риска (достигли возраста 50 лет, есть симптомы ухудшения зрения), обязательно пройдите осмотре глаз у врача офтальмолога. Очень многие глазные заболевания долгое время никак не дают о себе знать, и в результате человек постепенно слепнет. Это простое и информативное обследование сможет обнаружить ранние признаки болезни и сберечь зрение!
Как развивается «влажная» форма ВМД
Чтобы понять, что происходит в сетчатке при макулодистрофии, нужно вспомнить особенности строения глаза. При макулярной дегенерации поражается область сетчатки, называемая желтым пятном. Это центральная зона задних отделов глазного яблока, на которую фокусируются световые лучи, проходящие сквозь зрачок.
Макула состоит из нескольких слоев специализированных световоспринимающих клеток (фоторецепторов), основная функция которых – обеспечение так называемого центрального зрения. Благодаря рецепторам желтого пятна человек видит четкое детализированное изображение. За слоем фоторецепторов сетчатки расположен слой пигментных клеток, а под ним – тонкая прослойка ткани (она называется мембрана Бруха), которая отделяет рецепторные клетки от подлежащих к ним кровеносных сосудов. По сосудам к сетчатке поступают питательные вещества и кислород.
С возрастом в пространстве между мембраной Бруха и пигментным эпителием появляются глыбки желтоватого пигмента (их называют друзы), которые представляют собой отложения продуктов обмена клеток. Появление друз – это признак старения организма, никаких жалоб при этом не возникает.
Рис.2 Механизм развития влажной формы ВМД
Симптомы «влажной» макулодистрофии
«Влажная» форма ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Болевые ощущения даже в далеко зашедшей стадии не появляются. Поражение глаз, как правило, двустороннее, но изменения на одном глазу могут прогрессировать быстрее. Пациент некоторое время не замечает явного снижения зрения, потому что более здоровый глаз берет на себя всю зрительную нагрузку и компенсирует ухудшение зрения на втором глазу.
По мере разрушения все большего количества клеток макулы, зрение быстро ухудшается, его становится невозможно скорректировать с помощью очков. В центре поля зрения появляется размытое пятно, которое достаточно быстро увеличивается в размерах и темнеет. Человеку становится трудно читать, писать, различать лица, он не может выполнять работу, которая требует рассматривания мелких деталей. Окружающие предметы могут восприниматься в искаженном виде, с искривленными контурами.
Диагностика экссудативной формы ВМД
Болезнь можно диагностировать уже во время обычного осмотра у офтальмолога (офтальмоскопии). Во время осмотра глазного дна врач может выявить изменения на глазном дне, характерные для экссудативной формы макулодистрофии. Для уточнения диагноза и оценки степени поражения тканей сетчатки применяют дополнительные методы исследования. Одним из наиболее простых и в то же время информативных методов исследования является тест Амслера, который можно проводить даже в домашних условиях. Также выполняют периметрию (осмотр полей зрения), метод ОКТ, флуоресцентной ангиографии и пр.
Лечение «влажной» формы макулодистрофии
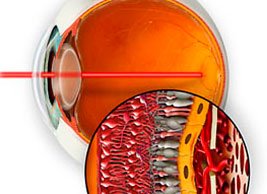
Возрастная дистрофия макулы поддается лечению, пока заболевание не перешло в терминальную стадию. Цель проводимого лечения – остановить прогрессирование изменений в сетчатке и сохранить остроту зрения. Раньше при выявлении ВМД основные усилия были направлены на борьбу с последствиями болезни – разрастанием неполноценных сосудов и просачиванием жидкой части крови. Для этого патологические сосуды «прижигали» с помощью медицинского лазера (лазерная коагуляция сетчатки). Эффект такого лечение носил временный характер. В настоящее время для лечения возрастной дегенерацией макулы, наряду с лазерной коагуляцией, применяют внутриглазные (интравитреальные) инъекции препаратов, которые препятствуют росту патологических сосудов (анти-VEGF).
Интравитреальное введение анти-VEGF препаратов обеспечивает прицельное воздействие на белок, который вызывает рост ненормальных сосудов сетчатки. Такое лечение позволяет задержать прогрессирование болезни на долгие годы и значительно повысить качество жизни больных, а в некоторых случаях – несколько повысить остроту зрения пациента с макулодистрофией.
Несмотря на высокую эффективность интравитреальных инъекций анти-VEGF препаратов, они работают только до момента образования на сетчатке грубых рубцов и значительной потери зрения. Если вам поставили диагноз ВМД, регулярно посещайте врача и не откладывайте лечение, чтобы не потерять зрение!
Во время интравитреальной инъекции врач с помощью специальной иглы вводит препарат в полость глаза, в стекловидное тело. Уколы выполняют с помощью стерильных инструментов, в условиях операционной; их может делать только врач, прошедший специальную подготовку и владеющий техникой внутриглазных инъекций. Процедура введения проводится после закапывания обезболивающих капель и не сопровождается болевыми ощущениями.
Анти-VEGF препарат, попадая в полость глаза, блокирует выделение эндотелиального фактора роста сосудов, в результате чего новые аномальные сосуды не появляются, уже образовавшиеся патологические сосуды запустевают и спадаются, жидкость (экссудат) рассасывается. Таким образом, удается не только бороться с уже имеющимися симптомами болезни, но и предотвратить их появление, а в некоторых случаях – улучшить остроту зрения.
Для интравитреального введения при ВМД чаще всего используют препараты Луцентис (Lucentis) и Эйлеа (Eylea), также в некоторых клиниках могут применяться Макуджен (Macugen) или Авастин (Avastin). Последний не зарегистрирован в РФ для применения в офтальмологии.
Луцентис был первым препаратом, разработанным для лечения «влажной» макулодистрофии. Через несколько лет для терапии ВМД также стали применять препарат Эйлеа, который отличает более продолжительный лечебный эффект.
В нашем «Центре сетчатки глаза» применяют только препараты Луцентис и Эйлеа, сертифицированные для лечения экссудативной формы макулярной дегенерации. Инъекции проводят опытные врачи, в совершенстве владеющие техникой интравитреального введения препаратов.
Инъекции Луцентиса выполняют по схеме: 0,05 мл препарата интравитреально один раз в месяц. Обычно проводится три инъекции с интервалом 30 дней (для накопления лекарства в полости глаза), после чего врачу необходимо оценить эффект воздействия препарата и подобрать индивидуальную схему лечения в дальнейшем. Лечение препаратом Эйлеа проводят по похожей схеме: три внутриглазные инъекции по 2 мг с интервалом в 30 дней, затем уколы выполняют один раз в два месяца (или реже).
Если пациент испытывает трудности со зрением на близком расстоянии, рекомендуют установку макулярной линзы Шариота (МЛШ), которая в разы улучшает зрение на близкой дистанции (15 см.) и позволяет читать без очков или иных дополнительных средств (лупы и т.п.). Это возможно при неактивной форме ВМД.
Видео введения препарата Луцентис
Цены на лечение макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.
Возрастная макулярная дегенерация
Гасанова Замира Эльмановна
офтальмолог
Возрастная макулярная дегенерация (возрастная макулярная дистрофия, ВМД) – заболевание органа зрения, поражающее центральную область сетчатки (макулу), приводящее к потере центрального зрения.
Факторы риска ВМД
ВМД занимает одну из лидирующих позиций среди причин слепоты и слабовидения у взрослого населения. Среди факторов риска возникновения заболевания рассматриваются:
Симптомы ВМД
На ранних стадиях заболевания человек может не замечать никаких симптомов, но с прогрессированием заболевания могут отмечаться:
Формы ВМД
Различают 2 формы ВМД: сухую и влажную.
Под сетчаткой располагается сосудистый слой (хориоидея), состоящий из множества сосудов различного калибра, участвующих в кровоснабжении сетчатки. При ВМД повреждения начинаются с самых наружных слоев сетчатки (пигментного эпителия и мембраны Бруха).
По мере старения в сетчатке накапливаются «продукты жизнедеятельности» глаза, называемые друзами сетчатки – друзы. Они представляют собой скопление желтоватого субстрата под пигментным эпителием сетчатки. Появление множества мелких друз или крупной друзы являются первыми признаками формирования сухой формы ВМД.
Стенки новообразованных хориоидальных сосудов несостоятельны и через них начинает пропотевать плазма крови, вызывая отек сетчатки. Они могут в любой момент разорваться и вызвать кровоизлияние под сетчаткой или в ее слоях. Скапливающаяся жидкость и/или кровь оказывают повреждающее воздействие на фоторецепторы сетчатки, что приводит к снижению зрения, появлению искривлений, искажений изображения. В случае несвоевременно оказанной помощи (или ее отсутствия) возникшее кровоизлияние может спровоцировать формирование рубцовой ткани, что приведет к необратимой потере центрального зрения (темное пятно перед глазом).
Диагностика
В случае возникновения вышеописанных симптомов ВМД следует в срочном порядке обратиться к офтальмологу.
Тест Амслера
Тест Амслера проводится следующим образом:
Если вы заметили, что где-то линии сетки искривлены, изогнуты, форма квадратов деформирована, размеры квадратов неодинаковые, имеются зоны выпадения в сетке, срочно обратитесь к офтальмологу.
Данные изменения могут быть признаками макулодистрофии (ВМД).
Лечение возрастной макулярной дегенерации
В вопросах лечения влажной формы ВМД важным фактором является своевременность оказания врачебной помощи. При промедлении эффективность проводимой терапии снижается, что, в конечном счете, может привести к потере центрального зрения.
Офтальмологи клиники Рассвет проведут все необходимые диагностические обследования. В случае подтверждения диагноза ВМД вам будут даны рекомендации по лечению, в зависимости от формы и стадии течения заболевания. Мы не назначаем курсы так называемого «поддерживающего лечения» сетчатки путем болезненных инъекций в/под глаза препаратов с недоказанной эффективностью. Все рекомендации по лечению и динамическому наблюдению за ВМД даются согласно общепринятым во всем мире стандартам ведения данного заболевания.
Начальные проявления сухой формы ВМД, как правило, не требуют лечения. Рекомендовано динамическое наблюдение за состоянием сетчатки.
Важно отказаться от курения, так как уже доказано, что курение повышает риск возникновения ВМД более чем в 2 раза!
Также рекомендуется придерживаться диеты, богатой антиоксидантами (витамин С, Е, каротиноиды), минералами (селен, цинк), Омега-3 жирными кислотами. К продуктам, которые их содержат, относятся: свежие фрукты и овощи, зелень, жирные сорта рыбы, молочные продукты (творог, сыр, молоко), орехи, бобовые.
Учитывая повреждающее воздействие повышенной солнечной инсоляции на сетчатку, рекомендуется максимальная защита глаз (очки со специальными УФ-фильтрами, головные уборы и другие средства защиты).
В случае дальнейшего прогрессирования заболевания (при более продвинутых стадиях сухой формы ВМД) для снижения рисков перехода во влажную форму возможно применение витаминно-минеральных комплексов с содержанием Лютеина, Зеаксантина, Омега-3 жирных кислот (согласно формулам AREDS 2, Age-Related Eye Disease Study 2).
Влажная форма ВМД – более угрожающее для зрения состояние, чем сухая.
Золотым стандартом лечения влажной формы ВМД являются инъекции в глазное яблоко (так называемые интравитреальные инъекции) специальных лечебных препаратов (ингибиторов ангиогенеза, anti-VEGF препаратов). Стандарт лечения – 3 загрузочные инъекции, которые вводятся с интервалом в 1 месяц первые 3 месяца. В дальнейшем необходимость повторных инъекций решается в индивидуальном порядке согласно течению заболевания и ответной реакции со стороны сетчатки.
Альтернативным видом лечения определенных видов влажной формы ВМД является фотодинамическая терапия (ФДТ). Суть лечения заключается в ведении в кровоток специального препарата (Вертепорфин/Визудин), который накапливается в патологических новообразованных сосудах. Под воздействием лазерного излучения происходит активация препарата в просвете патологических сосудов, что приводит к их «запаиванию».
Важно понимать, что в вопросе лечения влажной формы ВМД эффективность проводимой терапии определяется сроками оказания лечения.
Чем раньше проведено лечение, тем выше благоприятный исход.
И наоборот, промедление с лечением может привести к необратимой потере центрального зрения. Стоит разъяснить, что в случае ВМД речь не идет о полной потере зрения (полная слепота). При неблагоприятных исходах сохраняется периферическое зрение. Но отсутствие центрального зрения, несомненно, сказывается на его качестве, да и на качестве жизни в целом.