Метаболически ассоциированная жировая болезнь печени что это
Метаболически ассоциированная жировая болезнь печени
Неалкогольная жировая болезнь печени — состояние, затрагивающее свыше одного миллиарда человек по всему земному шару. Оно охватывает обширный спектр разнородных клинических ситуаций, связанных с повреждением паренхимы печени без приема токсических доз алкоголя. Данный термин возник в начале 80-х годов прошлого столетия, когда в клинической и гистологической картине у пациентов, не употребляющих значимых доз алкоголя, были отмечены некоторые схожие черты с алкогольной болезнью печени. По прошествии почти что полувека было определено, что чаще всего данное состояние бывает связано с метаболическими нарушениями в организме. Наиболее частыми формами таких нарушений являются сахарный диабет II типа и/или ожирение, которые приводят к воспалению паренхимы печени, что в итоге влечет за собой нарушение ее функциональных и морфологических свойств.
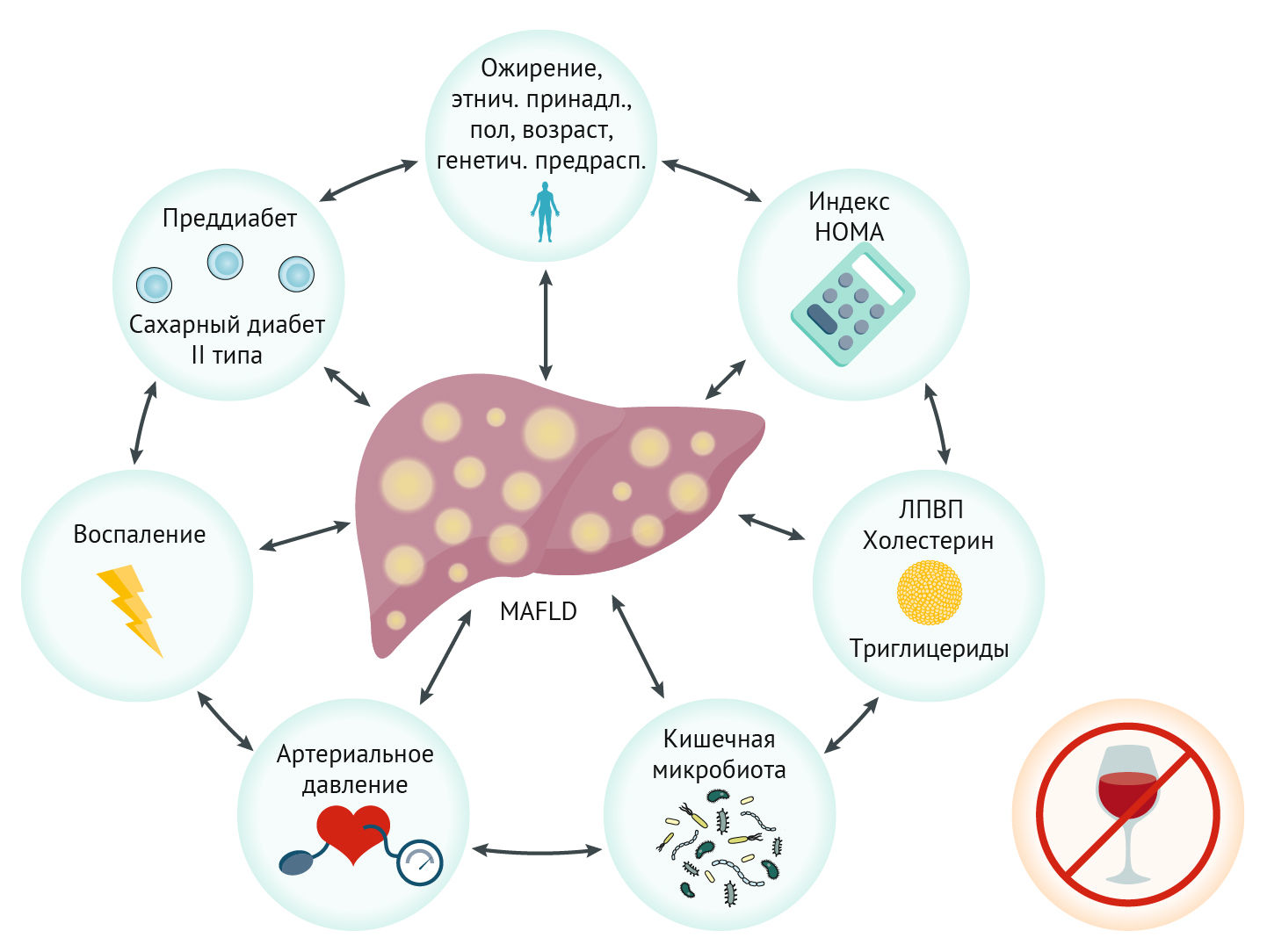
На основании этих данных возникло предложение выделить новую нозологическую форму — метаболически ассоциированную жировую болезнь печени (metabolic associated fatty liver disease, MAFLD). По имеющимся данным, диагностическими критериями новой болезни станут инструментально доказанный стеатоз печени и один из трех следующих критериев: ожирение, наличие сахарного диабета II типа или иные признаки метаболической дисрегуляции. Для выявления последней необходимо наличие по крайней мере двух факторов нарушения обмена веществ: обхват талии ≥ 102 см у белых мужчин и 88 см у женщин или ≥ 90 см у азиатских мужчин и 80 см у женщин; преддиабет; признаки воспаления при повышенном уровня сывороточного С-реактивного белка; повышенное артериальное давление (в том числе контролируемое специфическим медикаментозным лечением); снижение уровня ЛПВП; повышенный уровень триглицеридов в плазме крови; значение индекса HOMA (Homeostasis Model Assessment of Insulin Resistance) ≥ 2,5 баллов, что говорит о наличии инсулинорезистентности.
Введение термина MAFLD позволит обозначить обширную группу клинических случаев, схожих между собой общностью патогенеза. Новое определение подчеркнет ключевую роль системности заболевания, многофакторности его патогенеза и гуморальную основу происходящих изменений (рис. 1). Кроме того, данная дефиниция позволит провести четкие границы данного заболевания, что положительно скажется на проведении клинических исследований и разработке методов лечения.
Несмотря на все вышеизложенное, на данный момент введение нового термина — это лишь предложение, которое активно дорабатывается научным сообществом.
Новая парадигма неалкогольной жировой болезни печени: фенотипическое многообразие метаболически ассоциированной жировой болезни печени
Неалкогольная жировая болезнь печени (НАЖБП) занимает первое место по распространенности среди заболеваний печени в мире. По сути НАЖБП, ассоциированная с метаболическим синдромом, относится к определенному фенотипу, сформировавшемуся в результате сочетанного воздействия сложных и разнородных этиологических факторов. Это заболевание отличается чрезвычайной гетерогенностью, в связи с чем возникает вопрос о необходимости классификации, которая позволила бы выделять метаболически благоприятные и неблагоприятные подтипы.
Задачей международного консорциума группы экспертов была интеграция современных представлений о гетерогенности состояния пациентов, обозначаемого аббревиатурой НАЖБП, и создание новой дефиниции, которая будет более точно отражать патогенез и поможет в стратификации пациентов для дальнейшего ведения.
Эксперты пришли к единому мнению, что аббревиатура НАЖБП уже не отражает сущности данного заболевания. В качестве более подходящего всеобъемлющего термина, интегрирующего метаболические изменения, ассоциированные с жировой болезнью печени, предложен термин «метаболически ассоциированная жировая болезнь печени».
Такой подход открывает возможности для работы научного и врачебного сообщества по обновлению номенклатуры, выделению субфенотипов для разработки новой таргетной терапии.
Неалкогольная жировая болезнь печени (НАЖБП) занимает первое место по распространенности среди заболеваний печени в мире. По сути НАЖБП, ассоциированная с метаболическим синдромом, относится к определенному фенотипу, сформировавшемуся в результате сочетанного воздействия сложных и разнородных этиологических факторов. Это заболевание отличается чрезвычайной гетерогенностью, в связи с чем возникает вопрос о необходимости классификации, которая позволила бы выделять метаболически благоприятные и неблагоприятные подтипы.
Задачей международного консорциума группы экспертов была интеграция современных представлений о гетерогенности состояния пациентов, обозначаемого аббревиатурой НАЖБП, и создание новой дефиниции, которая будет более точно отражать патогенез и поможет в стратификации пациентов для дальнейшего ведения.
Эксперты пришли к единому мнению, что аббревиатура НАЖБП уже не отражает сущности данного заболевания. В качестве более подходящего всеобъемлющего термина, интегрирующего метаболические изменения, ассоциированные с жировой болезнью печени, предложен термин «метаболически ассоциированная жировая болезнь печени».
Такой подход открывает возможности для работы научного и врачебного сообщества по обновлению номенклатуры, выделению субфенотипов для разработки новой таргетной терапии.
К настоящему времени неалкогольная жировая болезнь печени (НАЖБП) является одним из лидирующих заболеваний печени на планете. Считается, что глобальная распространенность НАЖБП составляет 24%, при этом самые высокие показатели зарегистрированы в Южной Америке, на Ближнем Востоке, в Азии, Соединенных Штатах и Европе. Это обусловлено прежде всего эпидемией ожирения, особенно в детском и подростковом возрасте [1, 2]. В России наиболее масштабные исследования [3–5] показали прогрессивный рост распространенности НАЖБП – 27% в 2007 г., 37,1% в 2014 г., в результате чего НАЖБП заняла первое место среди прочих заболеваний печени (71,6%) [3]. Драматический рост заболеваемости НАЖБП у молодых людей в возрасте 18–39 лет продемонстрировало популяционное 20-летнее наблюдение, выявившее пятикратный рост с 1997 г. [6].
В ряде исследований отмечалась достаточно высокая частота прогрессирующих вариантов течения НАЖБП (80,3% случаев – стеатоз печени, 16,8% – неалкогольный стеатогепатит (НАСГ), 2,9% – цирроз печени (ЦП)) [4]. Согласно данным о распространенности НАЖБП в различных возрастных группах, частота заболевания увеличивается к 50 годам и достигает пика в период 50–59 лет. Наиболее распространенными факторами риска НАЖБП являются дислипидемия – 75,9% пациентов, артериальная гипертензия – 69,9% и гиперхолестеринемия – 68,8% (р 2 (или 2 у азиатских индивидуумов) в отсутствие «значительного» потребления алкоголя. Впервые этот фенотип НАЖБП описан в азиатских популяциях. Установлено, что от 5 до 45% больных НАЖБП худощавы. Даже среди европейских индивидуумов примерно 20% считаются
худыми [69].
Несмотря на то что худые пациенты с НАЖБП имеют лучший метаболизм и гистологический профиль по сравнению с тучными, темпы прогрессирования и исходы болезни печени у них различаются и мало изучены. Одни авторы предполагают, что худые пациенты могут иметь худший исход и ускоренное прогрессирование болезни [70, 71], другие указывают на отсутствие разницы или даже лучшие результаты [72, 73]. В соответствии с более поздними данными, природа НАЖБП у худых ассоциируется с особым патофизиологическим механизмом, отличным от такового у лиц с ожирением. В исследованиях у худых пациентов с НАЖБП были выявлены особенности метаболизма и кишечной микробиоты по сравнению с тучными больными или худощавыми здоровыми людьми. В частности, у худых пациентов с НАЖБП наблюдались здоровая метаболическая адаптация и реакция на факторы внешней среды, провоцировавшие ожирение благодаря повышению уровня желчных кислот, а также активности фарнезоидных Х-рецепторов, которые, вероятно, способствовали поддержанию устойчивого к ожирению фенотипа. Предполагается, что либо подобная адаптация утрачивается с развитием болезни, либо неспособность к адаптации приводит к прогрессированию заболевания.
Другие интригующие аспекты обследования данной категории пациентов позволяют предположить, что они могут иметь профиль микробиоты кишечника, обогащенный микроорганизмами, вовлеченными в генерацию печеночного жира, и генетический профиль с повышенной распространенностью TM6SF2 (2-й член 6-го трансмембранного суперсемейства) [74]. Вероятно, дальнейшие исследования позволят выяснить, существует ли метаболическая адаптация, наблюдаемая при НАЖБП у пациентов с низким ИМТ, при других фенотипах НАЖБП.
Генетические и эпигенетические факторы
Стеатоз и фиброз печени являются наследуемыми признаками. Подтверждение тому – результаты когортного исследования, включавшего 60 пар близнецов (42 монозиготных и 18 дизиготных) с определением стеатоза по плотности жировой фракции (МРТ-PDFF) при МРТ и фиброза печени по данным магнитно-резонансной эластографии [75]. Ретроспективные исследования семей указывают на существование семейной асcоциации НАЖБП и ЦП [76].
Результаты проспективного исследования, включавшего пробанды с НАЖБП – ЦП и их родственников первой степени, продемонстрировали, что риск прогрессирования фиброза среди родственников первой степени у больных ЦП составляет 18% [77]. Это существенно выше, чем риск ЦП в общей популяции. Таким образом, необходимы дальнейшие исследования населения по семейному анамнезу ЦП в исходе НАЖБП.
Полногеномный поиск ассоциаций позволил идентифицировать множественные локусы, ассоциированные с НАЖБП и НАСГ. Исследования предполагаемых генов расширили понимание генетической основы НАЖБП. Доказано, что мутация I148M в гене PNPLA3, кодирующем фермент адипонутрин (белок, содержащий пататиноподобный домен фосфолипазы 3), вызывает нарушение метаболизма триглицеридов [78]. Носители аллели I148M гена PNPLA3 имеют более высокое содержание жира в печени и повышенный риск развития стеатогепатита, фиброза и ЦП. Аллель I148M PNPLA3 идентифицирована как основная общая генетическая детерминанта НАЖБП.
Исследования показали, что олигонуклеотидные полиморфизмы в генах, регулирующих ремоделирование липидов печени, помимо PNPLA3 тесно связаны с повышенной восприимчивостью к развитию всего спектра НАЖБП, ассоциированной с МС, от стеатоза до НАСГ и фиброза:
Показано, что эти гены в рамках МС участвуют в перекрестных фенотипических ассоциациях с рядом заболеваний, включая сахарный диабет 2-го типа, ожирение и сердечно-сосудистые заболевания. Ассоциированные с иммунитетом локусы, связанные с НАЖБП и НАСГ, демонстрируют некоторый уровень плейотропии, влияющий на различные фенотипы [82].
Обратимые эпигенетические изменения определяют взаимодействие между генами и окружающей средой, которые могут оказывать патогенетическое влияние на развитие НАЖБП [81]. Доказана ассоциация многочисленных микроРНК (miRNA) с НАЖБП. Недавно опубликованный метаанализ продемонстрировал, что miRNA-122, miRNA-34a и miRNA-192 могут являться биомаркерами НАЖБП [83]. При этом активность miRNA-122 и miRNA-192 существенно повышается при НАЖБП по сравнению со здоровыми лицами, тогда как miRNA-34a активируется при НАЖБП и коррелирует с тяжестью заболевания [83].
Метилирование приводит к модификации молекулы ДНК без изменения нуклеотидной последовательности, что можно рассматривать как часть эпигенетической составляющей генома. В ряде исследований показаны значительные изменения в метилировании ДНК печени, в том числе в регуляторных локусах для ключевых метаболических, воспалительных и фиброзирующих механизмов у пациентов с НАЖБП [84]. Кроме того, метилирование ДНК может быть биомаркером для стратификации фиброза при НАЖБП и регулирует экспрессию PNPLA3. Например, гиперметилирование промотора PPAR-гамма (рецептор, активируемый пролифераторами пероксисом, гамма) может быть использовано для выявления пациентов с прогрессирующим фиброзом [85].
Необходимо отметить, что эпигенетические механизмы играют решающую роль в фетальном программировании жировой ткани печени [86]. В исследованиях показано, что диета с высоким содержанием жиров во время беременности вызывает широкомасштабные эпигенетические изменения в ДНК печени плода, сопровождаемые метаболической дезадаптацией, которая способствует увеличению риска развития НАЖБП у потомства [87]. Предиабет у матери повышает риск развития диабета у потомства. Примечательно, что эти изменения могут не только передаваться из поколения в поколение, но и корректироваться с помощью упражнений и образа жизни [88]. Тем не менее эти данные пока ограниченны. Значение материнского ожирения и особенности питания детей как факторы развития НАЖБП в подростковом возрасте требуют глубокого изучения.
Новая парадигма НАЖБП
Многообразие фенотипов НАЖБП, ассоциированной с МС, привело к пониманию необходимости более глубокого изучения и поиску подходов к стратификации этой нозологической формы.
Международная группа экспертов, возглавляемая M. Eslam, A.J. Sanyal и J. George [89], выступила с предложением интегрировать текущее понимание гетерогенности состояния пациента, обозначаемого аббревиатурой НАЖБП, и изменить терминологию на более точно отражающую патогенез с целью улучшения стратификации пациентов.
Экспертами обсуждалось несколько основных вопросов, в частности целесообразность рассмотрения НАЖБП в качестве диагноза исключения, как было принято до настоящего времени. Состояние «исключения» означает, что болезнь существует только тогда, когда другие состояния, такие как вирусные гепатиты В и С, аутоиммунные болезни или потребление алкоголя выше определенного порога, отсутствуют. Эксперты предложили рассматривать НАЖБП, ассоциированную с МС, как состояние, когда жировая болезнь печени может сосуществовать с другими состояниями (заболевания печени вирусной, аутоиммунной, алкогольной и другой этиологии), которые будут оказывать синергетическое воздействие на прогрессирование болезни [90, 91], и создать новую номенклатуру жировой болезни печени, разработав критерии для ее определения.
Обсуждался вопрос о безопасных дозах алкоголя при НАЖБП. По мнению экспертов, применение в качестве основного диагностического критерия НАЖБП отсутствия значительного употребления алкоголя в анамнезе на практике крайне затруднительно. Это связано с методологическими проблемами в вопросниках, используемых для оценки употребления алкоголя, склонностью пациентов его занижать. Включение в название акронима «неалкогольный» часто вызывает недопонимание у пациентов, не употребляющих алкоголь и расценивающих этот диагноз в инверсии. В связи с этим термин должен быть заменен более точным, отражающим сущность болезни [91].
Эксперты предложили выделять фенотипы на основании сосуществования метаболических и алкогольных заболеваний печени. С учетом современного понимания ведущей роли фиброза, который служит основной детерминантой неблагоприятных исходов при метаболических заболеваниях печени и представляет единый патологический процесс независимо от этиологии, эксперты призвали отказаться от дихотомического разделения на стеатоз и стеатогепатит и оценивать стадию фиброза, как принято при других заболеваниях печени.
Подробно обсуждалась гетерогенная природа жировой болезни печени. Неоднородность НАЖБП, ассоциированной с МС, не позволяет рассматривать ее как единое состояние с универсальным подходом к терапии. Без учета гетерогенности снижается возможность точной оценки естественного течения фенотипов жировой болезни печени. Надлежащая характеристика и выбор фенотипа необходимы для оценки результатов клинических испытаний. Это поможет определить новые методы лечения, которые могут быть эффективны у конкретных подтипов пациентов. Участники консенсуса согласились с необходимостью пересмотра и обновления терминологии. Основная масса респондентов в первом раунде опроса предложила включить в название слова «метаболизм», «жир» и «печень» в той или иной форме. По итогам голосования, предпочтение отдано дефиниции «метаболически ассоциированная жировая болезнь печени (МАЖБП/MAFLD)». Ее поддержали 72,4% участников. Второй вариант «метаболическая жировая болезнь печени (МЕЖБП/MEFLD)» поддержан 17,2% респондентов [89]. Эксперты достигли консенсуса в том, что аббревиатура НАЖБП не отражает современные представления о связанной с метаболическими нарушениями жировой болезни печени. Была предложена новая, в большей степени соответствующая представлениям о жировой болезни печени, аббревиатура МАЖБП – метаболически ассоциированная жировая болезнь печени. Предполагается, что новая номенклатура станет шагом к дальнейшей характеристике гетерогенности заболевания. Международная группа экспертов выдвинула следующие положения [89]:
Предложенная аббревиатура МАЖБП/MAFLD наиболее точно отражает текущие представления о жировой болезни печени, ассоциированной с дисфункцией обмена веществ. Новый подход к проблеме является важным шагом на пути к персонализированной или прецизионной (точной) медицине, относительно новой перспективной концепции, которая набирает обороты во всех отраслях медицины, включая гепатологию. Сопутствующие заболевания при МАЖБП являются скорее правилом, чем исключением, что требует изменения тактики лечения. Эпигенетическая модуляция и стиль жизни – ключевые детерминанты здоровья, помогающие понять терапевтические механизмы. Применение новой номенклатуры, объединение пациентов в группы на основании общего генотипа со сходными клиническими фенотипами может быть использовано в ближайшем будущем для клинических испытаний лекарственной терапии с таргетной направленностью и с вероятностью хорошего ответа на лечение путем выбора соответствующего препарата.
Жировой гепатоз: большая проблема, о которой мало знают
Жировой гепатоз, или стеатогепатоз, или жировая болезнь печени – это патология, при которой в печени накапливается жир. Если остановить случайного человека на улице и спросить о том, что это за заболевание, мало кто сможет дать правильный ответ. А ведь жировой гепатоз встречается довольно часто – в этом он вполне может посоперничать со многими распространенными патологиями, которые у всех постоянно на слуху, такими как артериальная гипертензия и остеохондроз.
Например, по оценке ученых из Великобритании, у каждого третьего взрослого человека можно смело диагностировать начальную стадию неалкогольной жировой болезни печени.
Вообще-то жир в печени есть и в норме, но его там совсем немного. Если он составляет 5–15% от веса органа, это уже жировой гепатоз. Вопреки распространенному мнению, проблемы с печенью возникают далеко не только у людей, которые увлекаются спиртным и болеют вирусными гепатитами.
Такой разный жировой гепатоз
У людей, которые употребляют слишком много алкоголя (более 14 граммов чистого спирта в день для мужчин и более 14 граммов для женщин), может развиваться алкогольная жировая болезнь печени. Поначалу она не вызывает каких-либо симптомов и не нарушает функцию органа. По мере увеличения печени, все чаще беспокоят неприятные ощущения и боли в верхней части живота справа.
Постепенно в печени развивается воспаление – это уже будет алкогольный гепатит. Его симптомы: повышение температуры тела, боль в животе, желтуха, тошнота и рвота. Если человек продолжает употреблять алкоголь и не получает никакого лечения, гепатит переходит в цирроз. Нормальная печеночная ткань погибает и замещается рубцовой. К симптомам, которые беспокоили ранее, присоединяется асцит (скопление жидкости в животе), изменения в поведении в результате поражения головного мозга, повышенная кровоточивость. В финале больной погибает от печеночной недостаточности, либо на фоне цирроза развивается рак печени.
У людей, которые не употребляют спиртного, может развиваться неалкогольная жировая болезнь печени (НЖБП). Её точные причины неизвестны. Чаще всего болеют люди старше 40–50 лет. К основным факторам риска относят избыточную массу тела, преддиабет и сахарный диабет II типа, метаболический синдром – состояние, которое проявляется в виде лишнего веса, инсулинорезистентности, высокого артериального давления, высокого уровня «вредных» жиров в крови.
Как и алкогольная жировая болезнь печени, НЖБП проходит ряд стадий:
При каких симптомах нужно обратиться к врачу?
Жировой гепатоз долго себя не проявляет. Если появились симптомы, это говорит о том, что заболевание, как минимум, уже на стадии гепатита:
Как вовремя диагностировать патологию?
Самое простое исследование, с помощью которого можно выявить жировой гепатоз – УЗИ печени. Его стоит пройти всем людям старше 40–50 лет, а также людям более младшего возраста, у которых есть факторы риска (метаболический синдром, сахарный диабет 2 типа).
Если нарушается функция печени, в крови меняются концентрации тех или иных веществ. Поэтому выявить признаки жирового гепатоза можно с помощью специального биохимического анализа – печеночного профиля. Определяют концентрацию АсАТ, АлАТ, билирубина, гамма-ГТ, щелочной фосфатазы, холестерина. Перед тем как диагностировать жировую болезнь печени, нужно убедиться, что выявленные отклонения не вызваны другими причинами, например, гепатитом.
Проверьте здоровье вашей печени в клинике «Сова». У нас вы можете пройти УЗИ на современном аппарате, сдать все необходимые анализы, получить консультацию у опытного врача-специалиста.
Уже после того, как выявлен жировой гепатоз печени, врач может назначить другие исследования для уточнения диагноза: эластометрию (определение эластичности печени, которая зависит от количества в ней рубцовой ткани), биопсию – процедуру, во время которой получают фрагмент печеночной ткани и отправляют в лабораторию для исследования под микроскопом.
Распространенные мифы о жировой болезни печени
Если регулярно проводить чистки, в печени не будут скапливаться шлаки, и она всегда будет здорова.
Многие воспринимают фразу «печень – главный фильтр организма» буквально. Но на самом деле печень устроена намного сложнее. В ней не накапливаются никакие таинственные шлаки и токсины. И ее нельзя прочистить, «промыть», как, например, фильтр для воды. Чистки не помогают и зачастую наносят вред здоровью. Если вы хотите сохранить здоровье печени, нужно регулярно соблюдать некоторые рекомендации:
В аптеках продается много лекарств, которые защищают и восстанавливают печень. Они помогут.
Факт в том, что не существует специальных медикаментозных препаратов или каких-либо процедур для лечения жировой болезни печени. Основной метод лечения – здоровый образ жизни, то есть рекомендации, которые мы рассмотрели выше.
Можно лечить заболевания, которые повышают риск НЖБП: артериальную гипертензию, сахарный диабет, метаболический синдром. И, конечно же, такие пациенты должны регулярно наблюдаться у врача-гепатолога или гастроэнтеролога. Такого доктора вы можете найти в клинике «Сова».
Запишитесь на прием, позвонив по номеру телефона Волгограда +7 (8442) 52-03-03 или онлайн.
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени (НАЖБП) или метаболически ассоциированная жировая болезнь печени (МАЖБП
Неалкогольная жировая болезнь печени (НАЖБП) или метаболически ассоциированная жировая болезнь печени (МАЖБП) — это группа заболеваний печени, начиная от простого накопления жира в печеночных клетках (стеатоз) до жирового гепатита с признаками воспаления (стеатогепатит)и дальнейшего замещениясоединительной тканью (фиброз/цирроз) и развития опухоли (гепатоцеллюлярная карцинома).
О НАЖБП говорят при отсутствии употребления токсических доз алкоголя (они индивидуальны, в среднем 21 г в сутки для мужчин и 14 г в сутки для женщин)
Главная причина возникновения НАЖБП — это нездоровый образ жизни с высококалорийным питанием с избыточным потреблением животных жиров (жирные сорта мяса и молочных продуктов) и рафинированных углеводов (сахар, хлеб, кондитерские изделия) в сочетании с малоподвижным образом жизни.
НАЖБП также может формироваться у больных СД 2 типа, гипотиреозом, синдромом поликистозных яичников, при нарушении жирового состава крови, побочном действии некоторых лекарств, при резких колебаниях веса, голодании, некоторых операциях на тонком кишечнике, при генетической предрасположенности.
Поэтому при всех вышеперечисленных состояниях, которые и являются группой риска, а также при болях или дискомфорте в правом подреберье, немотивированной слабости и повышенной утомляемости, диспепсии (вздутие живота, тошнота, нарушения стула)нужно обратиться за консультацией специалиста. Надо понимать, что у лиц с ожирением НАЖБП выявляется в 60-90% случаев. Но правда и то, что до 20% лицс НАЖБП не имеют избыточного веса. Причиной развития у них данного заболевания может быть избыточное употребление сладких напитков, фруктозы как подсластителя, прием некоторых лекарств, голодание, гипотиреоз, синдром поликистозных яичников.
ПосколькуНАЖБП протекает преимущественно бессимптомно, чаще всего она выявляется случайно при проведении УЗИ органов брюшной полости по различным поводам или при обнаружении отклонений от нормы в анализах крови, которые называются функциональные пробы печени (ФПП : билирубин, АЛТ, АСТ, ГГТ, ЩФ). Своевременная диагностика и лечение НАЖБП очень важны и с той точки зрения, что она повышает риск развития сердечно-сосудистых заболеваний.
Достичь успеха в лечении НАЖБП возможно при здоровом питании и достаточной физической активности при условии своевременной диагностики заболевания.
Наиболее подходящая диета называется средиземноморской.
А также надо больше ходить пешком, избегать лифтов, заниматься посильными физическими упражнениями ежедневно.
Необходимость лекарственной терапии, выбор препарата, тактику наблюдения и длительность лечения определяет доктор.
Нельзя заниматься самолечением! Этоможет быть опасным для здоровья.