Мезентериальный панникулит что это за болезнь какое лечение
Панникулит
Автор материала
Описание
Панникулит – воспалительное поражение жировых клеток с последующим фиброзным перерождением. В МКБ-10 включен в группу системных заболеваний соединительной ткани под кодом M 35.6. В подавляющем большинстве случаев страдает подкожно-жировая клетчатка верхних и нижних конечностей, иногда – груди, передней брюшной стенки, лица. Относительно редким вариантом заболевания является воспаление висцерального жира, расположенного во внутренних органах, сальнике и забрюшинном пространстве.
Панникулит бывает первичным (идиопатическим) или вторичным (возникающим вследствие других патологий). Среди больных преобладают женщины репродуктивного возраста. Несмотря на длительное изучение, патогенез этой болезни пока остается неясным.
Причины
Примерно у половины пациентов заболевание возникает без видимых причин (идиопатический или спонтанный вариант, панникулит Вебера-Крисчена). В остальных случаях с учетом провоцирующего фактора выделяют следующие формы панникулита:
Классификация
С учетом местных изменений выделяют 4 формы панникулита:
Симптомы
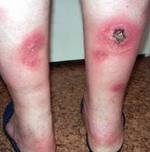
В подкожной жировой клетчатке голеней (в зоне икр), реже на бедрах, плечах либо предплечьях, еще реже на лице, животе и груди возникают узловые образования. Узлы расположены на разной глубине, в последующем либо рассасываются с образованием участков атрофии, либо сливаются и изъязвляются, а потом долго заживают. Исходом в первом случае становятся участки западения, во втором – грубые вдавленные рубцы. Особенности течения определяются формой патологии:
В период манифестации при остром течении отмечаются симптомы, напоминающие общую инфекцию (грипп или ОРВИ). Пациент жалуется на недомогание, разбитость, головные боли, миалгии, артралгии. Объективно выявляется умеренная или ярко выраженная гипертермия. Обнаруживается снижение функций печени и почек.
Для подострого панникулита также характерно ухудшение общего состояния, нередко – с признаками нарушения печеночных функций. В случае хронического течения субъективные ощущения в пределах нормы, функциональная недостаточность печени выявляется по данным лабораторных анализов.
Наряду с перечисленными клиническими вариантами, существует две атипичных разновидности панникулита. При синдроме Ротмана-Макаи общая интоксикация отсутствует, на коже образуются длительно не заживающие язвы, резистентные к проводимой терапии. Обычно страдают подростки. При болезни Деркума образования представляют собой медленно развивающиеся узловые или диффузные уплотнения. Чаще болеют люди с эндокринными патологиями и обменными нарушениями.
Висцеральная форма панникулита
При системном поражении в патологический процесс вовлекается не только подкожная, но и висцеральная жировая клетчатка. Образования под кожей иногда отсутствуют. Чаще страдают брыжейка, сальник, забрюшинное пространство. На фоне асептического воспалительного процесса возникают явления диспепсии, боли в животе, нарушения стула. Иногда наблюдается бессимптомное течение. Более опасная ситуация отмечается при поражении печени, почек и поджелудочной железы. Развиваются гепатит, нефрит, панкреатит.
Осложнения панникулита
Неблагоприятные последствия чаще выявляются при остром течении заболевания с системными проявлениями. Нарушение функций внутренних органов приводит к развитию почечной и печеночной недостаточности. Тяжелым осложнением является сепсис. На фоне изменений свертывающей системы крови возникают тромбозы и кровотечения.
Диагностика
Диагностические мероприятия проводит врач-дерматолог. При предварительном определении характера патологии обращают внимание на возникновение типичных образований в мягких тканях на фоне общеинфекционной симптоматики. В ходе физикального обследования обнаруживают болезненные узлы с нечеткими либо четкими границами (в зависимости от стадии заболевания), конгломераты, участки флуктуации, изъязвления. При хроническом течении выявляются ограниченные зоны западения мягких тканей на месте уже исчезнувших узлов.
Панникулит подтверждают по данным биопсии. Морфологическое исследование образца ткани подтверждает признаки гранулематозного воспаления, множественные гигантские многоядерные клетки, лимфогистиоцитарную инфильтрацию. Для исключения системного поражения с вовлечением внутренних органов, своевременного выявления осложнений, назначаются следующие процедуры:
В общем анализе крови определяются повышение СОЭ, лейкоцитоз с увеличением количества нейтрофилов, тромбоцитоз, нормохромная анемия. В общем анализе мочи обнаруживаются гематурия и протеинурия. По данным биохимического анализа крови подтверждается нарушение результатов функциональных печеночных проб.
При подозрении на висцеральный панникулит требуется осмотр хирурга. Консультации прочих специалистов (инфекциониста, онколога, фтизиатра) назначают по показаниям в зависимости от выявленной симптоматики и необходимости дифференцировки с другими заболеваниями.
Лечение
При одиночных узлах лечение чаще проводится в амбулаторных условиях, показанием к помещению в стационар является неэффективность терапии на протяжении 10 дней. Больных с подострым и хроническим течением госпитализируют при необходимости парентеральной гормональной терапии. Кроме того, наблюдению в условиях специализированного отделения подлежат пациенты с инфильтративным панникулитом, системными проявлениями (висцеральной симптоматикой, лихорадкой).
План лечебных мероприятий составляется с учетом особенностей причинного заболевания (при его наличии), формы и варианта течения панникулита, эффективности ранее задействованных методов. При узловой форме и наличии бактериальной инфекции применяют антибиотики, при вирусной нагрузке – противовирусные средства. Кроме того, медикаментозная терапия включает противовоспалительные препараты, антиоксиданты, ангиопротекторы. Одиночные узлы обкалывают глюкокортикостероидами. Назначают лазеротерапию, озокерит, магнитотерапию.
При инфильтративном и бляшечном панникулите на первый план выходят цитостатики и глюкокортикостероиды для системного применения. На протяжении всего курса лечения регулярно проводят печеночные пробы, тесты на количество тромбоцитов и креатинин для своевременного выявления побочных эффектов. Для улучшения работы печени используют гепатопротекторы. Хирургические вмешательства при всех вариантах болезни неэффективны, более того – могут способствовать прогрессированию патологического процесса и ухудшению состояния пациента.
Мезентериальный панникулит — причина боли в животе
Что такое мезентериальный панникулит?
Иногда причиной длительной невыясненной боли в животе, причиняющей значительные страдания пациентам, оказывается хроническое воспаление брыжейки (преимущественно тонкой кишки). Это заболевание называется мезентериальным панникулитом и развивается очень медленно. Порой от момента проявления симптомов до постановки правильного диагноза проходят десятилетия. Лечение таких пациентов требует мультидисциплинарного подхода и вмешательства специалистов разных профилей: ревматолога, гастроэнтеролога, терапевта и порой даже хирурга. Возможность диагностики панникулита появилась относительно недавно — одновременно с распространением и доступностью компьютерной томографии.
В целом о значимости и многофункциональности брыжейки кишечника медицинское сообщество также узнало не так давно — в 2016 году. Ранее считалось, что мезентериум (брыжейка) всего лишь дупликатура (удвоенный листок) брюшины, выстилающей внутренние органы брюшной полости. 
Из этого следует, что поражение брыжейки воспалительным процессом крайне негативно сказывается не только на взаиморасположении органов брюшной полости, но и на состоянии здоровья в целом.
Какой клинической симптоматикой может проявляться мезентериальный панникулит?
При нарушении нормальной жизнедеятельности организма: после травм, операций на брюшной полости, при аутоиммунных или онкологических процессах, сахарном диабете — брыжеечная жировая клетчатка кишечника воспаляется и развивается мезентериальный панникулит. Не последнюю роль в развитии этого заболевания играет и наличие невидимого глазу висцерального жира. Проявления мезентериального панникулита неспецифические:
Часто при наличии основного заболевания пациенты просто не придают значения этим симптомам, встречающимся при любом воспалительном процессе в брюшной полости. Выяснить истинную причину боли в животе для подбора правильного лечения в этом случае поможет компьютерная томография.
При каком исследовании можно выявить мезентериальный панникулит?
Для того, чтобы полноценно визуализировать воспалительный процесс брыжейки кишечника, необходимо проведение одновременного сканирования двух зон — органов брюшной полости и малого таза. Это исследование позволит целиком изучить структуру брыжеечной жировой ткани и патологические процессы, поразившие ее — воспаление и фиброз.
Важно помнить, что любые длительно беспокоящие боли в животе игнорировать нельзя и они всегда требуют тщательного исследования и консультации специалиста.
Панникулит: причины, симптомы и лечение в Москве
Панникулит – это хроническое прогрессирующее заболевание, воспалительного характера, поражающее подкожно жировую клетчатку. В результате жировые клетки разрушаются и замещаются соединительной тканью с образованием узелков, бляшек или инфильтратов. Если патологический процесс затрагивает внутренние органы, то происходит поражение печение, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика данной патологии основывается на клиническом течении заболевания и данных гистологического исследования, а лечение панникулита зависит от его формы.
Юсуповская больница – это многопрофильный центр, предоставляющий услуги в различных направлениях медицины, в том числе и лечение панникулита Бебера-Крисчена. Благодаря современной аппаратуре в центре проводят диагностику различных патологий соединительной ткани. Обладая огромным опытом, ведущие специалисты в области ревматологии смогут с легкостью поставить диагноз, даже в самых тяжелых случаях.
Панникулит: причины развития
В основе развития панникулита лежит нарушение метаболических процессов в организме человека, а именно перекисного окисления жиров. Несмотря на многолетние исследования, направленные на определение факторов, вызывающих панникулит, четкого представления об механизме его развития нет.
Панникулит: классификация
Панникулит Вебера-Крисчена (см. фото) классифицируется на первичный (идиопатическая форма) и вторичный.
К вторичному панникулиту относят следующие разновидности:
Первичный, или лобулярный панникулит, относится к редким заболеваниям из группы системных заболеваний соединительной ткани. Верификация лобулярный панникулит ставится на результатах только гистологии, так как еще не найден специфический маркер либо исследование подтверждающее наличие данной болезни. По форме образующихся при панникулите узлов различают:
Панникулит: симптомы
Клиническая картина при панникулит Бебера-Крисчена характеризуется появлением узловых образований, расположенных в подкожно-жировой клетчатке. Чаще всего эти узелки локализуются на ногах и руках, реже – в области живота и груди. После регрессии воспалительного процесса остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
По своему течению панникулит может быть:
Идиопатический панникулит может сопровождаться нарушением общего состояния, а именно появлением симптоматики острых респираторных вирусных инфекций, головной болью, повышением температуры, артралгии, болей в мышцах, тошнотой и рвотой. Висцеральная форма панникулита характеризуется системным поражением жировых клеток АО всему организму с развитием панкреатита, гепатита, нефрита. Именно острая форма этого заболевания характеризуется выраженным изменением гомеостаза организма человека. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается. В течение года заболевание заканчивается летальным исходом.
Панникулит: диагностика
В Юсуповской больнице диагностику панникулита проводят целый ряд специалистов: ревматолог, нефролог, дерматолог и гастроэнтеролог. После первичного осмотра пациенту назначают ряд дополнительных методов исследования:
С помощью УЗИ диагностики органов брюшной полости, почек и т.д. можно выявить узлы при висцеральном панникулите. Обязательно рекомендовано взятие бактериологического посева крови, для исключения септического характера заболевания.
Точный диагноз устанавливается при проведении биопсии узла с дальнейшей гистологией тканевого образца. Для диагностики волчаночного панникулита берется кровь на выявление антинуклеарного фактора, комплемента С3 и С4, антител к SS-A и др.
Панникулит: лечение в Москве
Подход в терапии панникулита, как первичного, так и вторичного, комплексный. Для лечения узлового панникулита назначают нестероидные противовоспалительные препараты и антиоксиданты (витамин Е, аскорбиновую кислоту). Иногда выполняют обкалывание единичных узловых образований глюкокортикоидными препаратами. Свою эффективность, также, доказало назначение физиопроцедур:
При бляшечной и инфильтративной форме, подостром течение панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (метотрексат, циклофосфан). Лечение вторичных форм панникулита обязательно должно включать терапию фонового заболевания, например, панкреатита, СКВ, васкулита, подагры.
Юсуповская больница обеспечить каждого пациента полным циклом медицинских услуг: качественной диагностикой, своевременным лечением, отзывчивым медицинским персоналом. Специалисты клиники стремятся к тому, чтобы создать максимально комфортные условия пребывания пациента в стационаре. Удобное расположение, вдали от городской суеты, наличие целевых программ по профилактике и реабилитации и наличие дневного стационара обеспечат как можно быстрое выздоровление пациенту. Для записи на прием звоните по телефону.
Панникулит
Панникулит — прогрессирующее поражение подкожной жировой клетчатки воспалительного характера, приводящее к разрушению жировых клеток и замещению их соединительной тканью с образованием узлов, бляшек или инфильтратов. При висцеральной форме панникулита происходит поражение жировых клеток печени, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика заболевания основана на клинике и данных гистологического исследования. Лечение панникулита зависит от его формы.
Общие сведения
Примерно половина случаев панникулита приходится на спонтанную (идиопатическую) форму заболевания, которая чаще встречается у женщин в возрасте от 20 до 50 лет. Остальные 50% — это случаи вторичного панникулита, развивающегося на фоне системных и кожных заболеваний, иммунологических нарушений, действия различных провоцирующих факторов (холод, некоторые медикаменты). Известно, что в основе развития панникулита лежит нарушение перекисного окисления жиров. Но, несмотря на многочисленные исследования в области этиологии и патогенеза этого заболевания, дерматология до сих пор не имеет четкого представления о механизме его возникновения.
Классификация панникулита
В классификации панникулита выделяют первичную или спонтанную форму заболевания (панникулит Вебера-Крисчена) и вторичную. К вторичному панникулиту относятся:
По форме образующихся при панникулите узлов различают узловой, инфильтративный и бляшечный варианты заболевания.
Симптомы панникулита
Основным проявлением спонтанного панникулита являются узловые образования, расположенные в подкожно-жировой клетчатке на различной глубине. Чаще всего они появляются на ногах и руках, реже — в области живота, груди или на лице. После разрешения узлов панникулита остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
Узловой вариант панникулита характеризуется появлением в подкожной клетчатке типичных отдельно расположенных узлов размером от 3-4 мм до 5 см. Кожа над узлами может иметь окраску от обычной до ярко-розовой.
Бляшечный вариант панникулита представляет собой отдельные скопления узлов, которые, срастаясь, образуют бугристые конгломераты. Цвет кожи над такими образованиями бывает розовый, бардовый или бардово-синюшний. В некоторых случаях конгломераты узлов распространяются на всю клетчатку голени, плеча или бедра, сдавливая при этом сосудистые и нервные пучки, что обуславливает выраженную болезненность и отек конечности, приводит к лимфостазу.
Инфильтративный вариант панникулита протекает с расплавлением узлов или их конгломератов. При этом в области узла или бляшки, как правило, ярко красного или бардового оттенка, появляется флюктуация, типичная для абсцесса или флегмоны. Однако при вскрытии узлов из них выходит не гной, а маслянистая масса желтого цвета. На месте вскрывшегося узла образуется длительно не заживающее изъязвление.
Смешанный вариант панникулита — встречается редко и представляет собой переход узловой формы в бляшечную, а затем в инфильтративную.
Изменения со стороны подкожной жировой клетчатки в случае спонтанного панникулита могут не сопровождаться нарушением общего состояния пациента. Но чаще в начале заболевания наблюдается симптоматика, схожая с проявлениями острых инфекций (ОРВИ, гриппа, кори, краснухи и др): головная боль, общая слабость, повышение температуры, артралгии, боли в мышцах, тошнота.
Висцеральная форма панникулита характеризуется системным поражением жировых клеток по всему организму с развитием панкреатита, гепатита, нефрита, образованием характерных узлов в забрюшинной клетчатке и сальнике.
По своему течению панникулит может быть острым, подострым и рецидивирующим, длиться от 2-3 недель до нескольких лет. Острая форма панникулита характеризуется выраженным изменением общего состояния с высокой температурой, миалгиями, болями в суставах, нарушением функции почек и печени. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается, изредка бывают непродолжительные ремиссии, но в течение года заболевание заканчивается летальным исходом.
Подострое течение панникулита более сглаженное. Для него типично нарушение общего состояния, лихорадка, изменения функциональных проб печени, резистентность к проводимому лечению. Наиболее благоприятно рецидивирующее или хроническое течение панникулита. При этом рецидивы заболевания протекают не тяжело, часто без изменения общего самочувствия и чередуются с длительными ремиссиями.
Диагностика панникулита
Диагностику панникулита дерматолог проводит совместно с ревматологом, нефрологом и гастроэнтерологом. Пациенту назначают биохимический анализ крови и мочи, печеночные пробы, исследование панкреатических ферментов, пробу Реберга. Выявление узлов висцерального панникулита осуществляют с помощью УЗИ органов брюшной полости, УЗИ почек. поджелудочной железы и УЗИ печени. Посев крови на стерильность позволяет исключить септический характер заболевания. Для дифференцировки инфильтративного варианта панникулита от абсцесса проводят бактериологическое исследование отделяемого вскрывшегося узла.
Точный диагноз панникулита устанавливают по результатам биопсии узла. При гистологическом исследовании выявляют воспалительную инфильтрацию, некроз жировых клеток и их замещение соединительной тканью. Диагностика волчаночного панникулита основана на данных иммунологических исследований: определение антинуклеарного фактора, антител к ds-ДНК, комплемента С3 и С4, антител к SS-A и др.
Дифференциальную диагностику панникулита проводят с узловатой эритемой, липомой, олеогранулемой, инсулиновой липодистрофией при сахарном диабете, актиномикозом, индуративным туберкулезом.
Лечение панникулита
Терапия панникулита проводится комплексно в зависимости от его формы и течения. Для лечения узлового панникулита с хроническим течением назначают нестероидные противовоспалительные (напроксен, диклофенак) и антиоксиданты (витамин Е, аскорбиновая кислота), проводят обкалывание единичных узловых образований глюкокортикоидами. Эффективны физиопроцедуры: УВЧ, фонофорез гидрокортизона, магнитотерапия, озокерит, ультразвук, лазеротерапия.
При бляшечной и инфильтративной форме, подостром течении панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (циклофосфан, метотрексат). Для улучшения функции печени целесообразно назначение гепатопротекторов. Лечение вторичных форм панникулита обязательно включает терапию фонового заболевания: панкреатита, СКВ, васкулита, подагры.
О диагностике мезентериального панникулита

Эпидемиология. Распространенность мезентериального панникулита составляет от 0,6 до 2,4% [4]. Причем данные о распространенности варьируются от меньших значений 0,16-0,18% [1] до более высоких – 2,4-7,8% [5]. Заболевание чаще встречается у мужчин, чем у женщин (2-3:1), в возрастной группе старше 50 лет [1].
Этиология заболевания неизвестна.
Патоморфология. Согласно гистологическим изменениям при мезентериальном панникулите, выделяют 3 стадии заболевания [6]. І – мезентериальная липодистрофия, при которой слой пенистых макрофагов заменяет жировую ткань брыжейки. Признаки острого воспаления минимальны или отсутствуют, клинических симптомов нет и прогноз благоприятный. ІІ стадия – мезентериальный панникулит. На этом этапе выявляется инфильтрат, который состоит из плазматических клеток и полиморфно-ядерных лейкоцитов, а также большого количества нагруженных липидами макрофагов, находящихся среди жировых клеток. Наиболее распространенные симптомы: повышение температуры, абдоминальная боль и общая слабость. Последняя стадия – склерозирующий мезентерит. Для нее характерны отложение коллагена, фиброз и воспаление. Из-за отложения коллагена образуются рубцы, происходит ретракция брыжейки, что, в свою очередь, приводит к появлению симптомов обструкции. Диагноз выставляется при выявлении одной из трех основных патологических особенностей: фиброза, хронического воспаления или жировой инфильтрации брыжейки. В большинстве случаев в разной степени присутствуют все три компонента [1].
Общепринятая классификация панникулита не разработана.
Клинические проявления. В большинстве случаев мезентериальный панникулит протекает бессимптомно. Иногда присутствуют неспецифические симптомы патологии желудочно-кишечного тракта: абдоминальная боль, снижение аппетита, тошнота, метеоризм, потеря массы тела, запор или диарея, пальпируемое образование в брюшной полости, реже – кровотечения из прямой кишки, кишечная непроходимость, повышение температуры тела, общая слабость [1]. Кроме того, эти симптомы могут быть такими же, как симптомы сопутствующего заболевания. В клинических исследованиях зарегистрированы артериальная гипертензия, сахарный диабет, ревматические заболевания и злокачественные новообразования (грудной железы, лимфома, опухоли брюшной полости, таза и др.) с соответствующей симптоматикой [2, 4].
Анамнез заболевания. Симптоматика может манифестировать после травмы, операции, инфекции и т.п. Отмечено, что прогрессирование клинической симптоматики составляет от 2 недель до 16 лет [1].
Рассмотрим клинический случай пациента с мезентериальным панникулитом.
Клинический случай
Больной С., 60 лет, обратился к ревматологу амбулаторно с жалобами на повышение температуры тела до 37,1‑37,3°С, боль ноющего характера в эпигастральной области, усиливающуюся в ночное время суток, снижение массы тела на 15 кг за 4 месяца, отсутствие аппетита, быструю утомляемость, общую слабость.
Из анамнеза известно, что в течение 4 месяцев впервые появилась боль в эпигастральной области, пропал аппетит. Амбулаторно проходил лечение у гастроэнтеролога. Выполнена эзофагогастродуоденоскопия: выявлены признаки эритематозной гастропатии, Helicobacter pylori (–). Проведено ультразвуковое исследование (УЗИ) органов брюшной полости (ОБП), колоноскопия. Патологических изменений не выявлено. Лечение эффекта не дало: боль в эпигастральной области сохранялась, аппетит отсутствовал, появилась субфебрильная температура, отмечалась потеря массы тела. Больной самостоятельно начал принимать нимесулид, который купировал боль в эпигастральной области. При компьютерной томографии (КТ) ОБП и малого таза выявлены признаки мезентериального панникулита, после чего пациент обратился к ревматологу.
Анамнез жизни. Из перенесенных ранее заболеваний – простудные, детские инфекционные. С 2006 г. отмечается повышение артериального давления, по поводу чего пациент наблюдается у кардиолога по месту жительства. Длительное время принимает рамиприл, небиволол. В 2018 г. выявлен сахарный диабет 2 типа, в связи с чем наблюдается у эндокринолога (максимальный уровень сахара в крови 6,5 ммоль/л). Соблюдает диету, гипогликемические препараты не принимает.
Туберкулез, болезнь Боткина, аллергические реакции отрицает.
Данные дополнительных методов исследования. В крови: эритроциты 5,8×10 12 /л, гемоглобин 168 г/л, гематокрит 47,7, тромбоциты 246×10 9 /л, лейкоциты 7,19×10 9 /г, эозинофилы 3,5%, палочкоядерные 3%, сегментоядерные 55%, базофилы 0,5%, лимфоциты 26%, моноциты 12%, СОЭ 7 мм/ч, глюкоза 6,45 ммоль/л, С-реактивный белок 1,55 мг/мл, мочевина 7,6 ммоль/л, креатинин 0,083 мкмоль/л, мочевая кислота 206 мкмоль/л, амилаза 48 ЕД/л, общий билирубин 12,7 мкмоль/л, билирубин прямой 4,2 мкмоль/л, общий белок 68 г/л, аспартатаминотрансфераза 40 ЕД/л, аланинаминотрансфераза 31 ЕД/л, общий холестерин 5,2 ммоль/л. Антинуклеарные антитела: отрицательный результат (менее 1:100).
Моча: цвет светло-желтый, удельный вес 1010, мутность слабая, белок, глюкоза, ацетон не выявлены, лейкоциты 2-4 в поле зрения, эритроциты и соли не обнаружены, умеренное количество слизи.
ЭКГ: ритм синусовый, правильный, ЧСС 78 уд./мин, признаки гипертрофии левого желудочка.
ЭхоКГ: признаки атеросклероза аорты, гипертрофия миокарда левого желудочка. Фракция выброса 56%.
С учетом перечисленных данных был поставлен клинический диагноз: мезентериальный панникулит, активность I степени, подострое течение.
Назначено: метилпреднизолон 8 мг/сут, пантопразол 40 мг/сут, продолжить прием антигипертензивных препаратов. Рекомендовано наблюдение у ревматолога, эндокринолога и кардиолога по месту жительства.
На фоне проводимой терапии через 2 месяца нормализовалась температура, улучшился аппетит, слабость стала менее выраженной. Боли в эпигастральной области нет.
Диагностика мезентериального панникулита. Лабораторные показатели обычно находятся в пределах нормы. В клинических исследованиях сообщается об анемии, незначительном увеличении количества лейкоцитов, скорости оседания эритроцитов, уровня С-реактивного белка [1, 4].
Методы визуализации играют важную роль в диагностике мезентериального панникулита. В то же время рентгенография органов брюшной полости не имеет диагностической ценности. Правильно диагностировать мезентериальный панникулит помогают УЗИ и КТ ОБП [8].
УЗИ ОБП позволяет отличить неизмененный брыжеечный жир от воспаленного; последний характеризуется гомогенной эхогенностью [9]. Возможно выявление дополнительных образований (без четких границ) различных размеров со структурой, напоминающей уплотненную жировую ткань. Брыжейка тонкой кишки гипертрофирована, в ее толще наблюдаются увеличенные лимфатические узлы и расширенные сосуды [9].
Часто мезентериальный панникулит выявляется во время компьютерной или магнитно-резонансной томографии при обследовании ОБП по другим причинам. Более того, для диагностики мезентериального панникулита достаточно наличие результатов КТ брюшной полости благодаря высокой специфичности этого метода [2].
КТ-картина отражает главные патологические компоненты: воспаление, жировой некроз или фиброз. Воспалительный компонент проявляется повышением плотности брыжейки, жировой пролиферацией и маленькими узлами [8]. Среди наиболее часто выявляемых КТ-признаков мезентериального панникулита следует отметить следующие [8]:
В заключение необходимо подчеркнуть, что мезентериальный панникулит представляет собой мультидисциплинарную проблему и может встречаться в практике клиницистов разных специальностей (терапевтов, гастроэнтерологов, ревматологов, хирургов, гинекологов, инфекционистов и др.). Многообразие клинических проявлений означает, что для дифференциальной диагностики необходимо учитывать большое количество заболеваний. Это, в свою очередь, требует тщательного опроса и всестороннего клинико-лабораторного и инструментального обследования пациента для верификации диагноза и своевременного назначения адекватной терапии.
Список литературы находится в редакции.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 2 (52), травень 2019 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Щорічно у світі реєструється близько 1,5 млрд випадків гострої діареї, яка є причиною загибелі понад 2 млн людей, причому в структурі летальності від діареї переважають діти перших 5 років життя та особи віком понад 65 років. Пандемія коронавірусної хвороби (COVID‑19) накладає свій відбиток на перелік патологій, що включаються фахівцями загальної практики в диференційний діагноз за наявності діареї.
Застосування нестероїдних протизапальних препаратів (НПЗП) й індуковані ними гастропатії залишаються актуальною проблемою сьогодення. Як свідчать дані Американської колегії ревматологів, понад 5% населення планети щодня використовують НПЗП як знеболювальні, протизапальні, жарознижувальні й антиагрегантні засоби. На НПЗП припадає більш як 70 млн призначень і понад 30 млрд безрецептурних таблеток, які щороку продаються в США (Ткач С. М. і співавт., 2015).
Функціональні розлади шлунково-кишкового тракту (ШКТ) є однією з найактуальніших проблем сучасної гастроентерології. Глобальна поширеність функціональної диспепсії (ФД) у дорослих становить 20,8%, а в Україні цей показник зростає до 30-40%. Серед усіх гастроентерологічних скарг майже 40% припадає на симптоми диспепсії, що часто зумовлює велику кількість дискусійних питань щодо її діагностики та лікування. Пропонуємо до уваги читачів доповідь завідувачки кафедри сімейної медицини факультету післядипломної освіти ДЗ «Дніпровський державний медичний університет», доктора медичних наук, професора Ірини Леонідівни Височиної, яка була представлена під час нещодавньої науково-практичної конференції «ІХ наукова сесія Інституту гастроентерології НАМН України. Новітні технології в теоретичній та клінічній гастроентерології».
15-16 вересня відбувся регіональний конгрес з міжнародною участю «Людина та ліки» (м. Дніпро, Україна – Білорусь), під час якого було висвітлено основні питання та проблеми в лікуванні захворювань, зокрема, наведено паралелі щодо значення мікрофлори кишечнику, а також супутніх патологій. З унікальною доповіддю «Мікробіом та ожиріння» виступила проректор з науково-педагогічної роботи та післядипломної освіти ПЗВО «Міжнародний європейський університет» (м. Київ), доктор медичних наук, професор Світлана Іванівна Доан.