Миелиновые волокна в глазу что это
Миелиновые волокна в глазу что это
Миелинизация афферентных зрительных путей начинается в латеральном коленчатом теле на пятом месяце гестации и завершается к родам у решетчатой пластинки. Олигодендроциты, ответственные за миелинизацию волокон ЦНС, в норме в сетчатке отсутствуют. При гистологических исследованиях было подтверждено наличие предполагаемых олигодендроцитов и миелина в зонах миелиновых нервных волокон и их отсутствие вне этих зон.
При вскрытии миелиновые волокна сетчатки выявляются приблизительно в 1% глаз и у 0,3-0,6% офтальмологических пациентов при плановом обследовании.
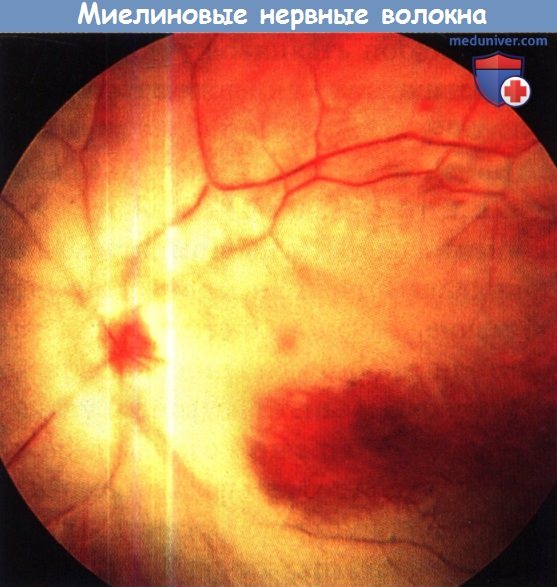
Миелиновые нервные волокна обычно выглядят как продольно исчерченные пучки у верхнего и нижнего полюса диска зрительного нерва. При этом из-за проминенции измененных частей диска и перекрывания волокнами краев диска и нижележащих кровеносных сосудов аномалия может симулировать отек ДЗН.
Дистально волокна формируют неправильную веерообразную фигуру. В пределах зоны миелинизации иногда видны мелкие щели или участки нормального глазного дна. В 17-20% случаев выявляются двусторонние миелиновые нервные волокна. В 19% случаев они не соприкасаются с диском зрительного нерва. Изредка на периферии сетчатки с носовой стороны от ДЗН выявляются изолированные пучки миелиновых нервных волокон.
Патогенез миелиновых волокон остается не выясненным, но у животных со слабо выраженной или отсутствующей решетчатой пластинкой обычно имеется глубокая физиологическая экскавация и обширная миелинизация нервных волокон сетчатки, тогда как у животных с хорошо развитой решетчатой пластинкой наблюдается абсолютно плоский диск зрительного нерва (ДЗН) и отсутствие миелинизации сетчатки, что позволяет предположить несколько возможных механизмов патогенеза:
1. Наличие дефекта решетчатой пластинки, позволяющего олигодендроцитам проникать на сетчатку и вырабатывать миелин.
2. Возможно, количество аксонов по сравнению с размером склерального канала невелико, и имеется достаточно пространства, чтобы миелинизация продолжалась и в полости глаза. В глазах с периферическими изолированными пучками миелиновых нервных волокон, нарушение сроков формирования решетчатой пластинки позволяет олигодендроцитам проникать в сетчатку и мигрировать в слое нервных волокон, пока они не достигнут зоны относительно низкой плотности нервных волокон, где продолжается миелинизация.
3. Позднее развитие решетчатой пластинки может создавать условия для миграции олигодендроцитов в ткани глаза.
Обширная односторонняя (или, редко, двусторонняя) миелинизация нервных волокон может сопровождаться близорукостью высокой степени и рефракционной амблиопией. У таких пациентов миелин перекрывает большую часть, если не полностью, окружности диска. В макулярной области (хотя и свободной от миелина) также обычно выявляются аномалии — ослабление рефлекса или дисперсия пигмента. Состояние макулярной области, вероятно, является наиболее точным прогностическим фактором эффективности окклюзионной терапии.
Миелиновые нервные волокна могут сопутствовать синдрому Gorlin (множественных базальноклеточных невусов) и аутосомно-доминантной витреоретинопатии, сопровождающихся врожденным ухудшением зрения, двусторонней обширной миелинизацией слоя нервных волокон сетчатки, тяжелой дегенерацией стекловидного тела, близорукостью высокой степени, дистрофией сетчатки, ночной слепотой и деформациями конечностей.
Миелиновые нервные волокна могут наследоваться по аутосомно-доминантному типу. Описаны изолированные случаи миелиновых нервных волокон в сочетании с аномальной длинной зрительного нерва (при оксицефалии), дефектами решетчатой пластинки (косой диск зрительного нерва), дисгенезом переднего сегмента и нейрофиброматозом 2 типа. Хотя миелиновые нервные волокна могут сопутствовать нейрофиброматозу, многие авторы считают такое сочетание сомнительным.
Изредка зоны миелинизации нервных волокон могут возникать по прошествии младенческого возраста и даже во взрослом возрасте. Вероятно, в таких случаях обычной причиной этой аномалии является травма глаза (тупая травма глаза в одном случае и фенестрация оболочек зрительного нерва — в другом).
Возможно, при таких повреждениях возникает дефект решетчатой пластинки, достаточный для проникновения олигодендроцитов в сетчатку. Миелиновые нервные волокна могут исчезать при поражении аксонов.
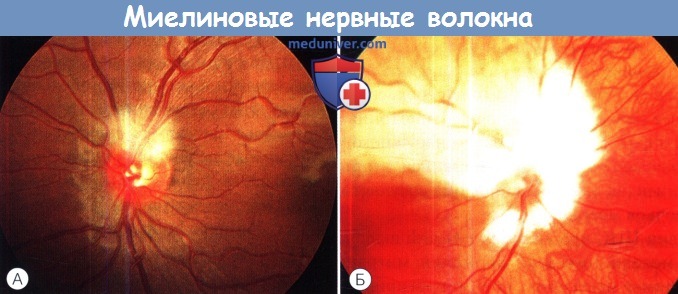
А. Легкая степень. Б. Тяжелая степень.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Есть ли способ лечения миелиновых волокон сетчатки
Отвечает: врач-офтальмолог Московской Глазной Клиники
В сетчатке миелиновых волокон в норме нет. Это связано с тем, что слой нервных волокон идет кпереди от слоя фоторецепторов и должен быть прозрачен для света, чтобы не перекрывать его поток к фоторецепторам. Миелин слишком плотный и при миелинизации нервных волокон сетчатки, там где это произошло, свет не достигает слоя фоторецепторов и глаз “не видит” той частью сетчатки, которая покрыта миелином. В зависимости от обьема поражения, выпадение полей зрения может быть значимым, а может быть и не заметным.
В большинстве случаев миелиновые волокна сетчатки не нуждаются в лечении. В остальных случаях лечение проводится в зависимости от сопутствующих проблем. Например, амблиопия лечится окклюзией. Лучших результатов удается достичь тогда, когда анизометропия (разница в рефракции) не выражена, макула не вовлечена. Дисплазия зрительного нерва и косоглазие обычно сопутствуют плохому прогнозу. Миопия, если есть, должна быть исправлена оптически. Если есть неоваскуляризация, то должно быть проведено лечение аргоновым лазером. Миелинизированные нервные волокна сетчатки могут быть спутаны с другими более серьезными состояниями, таким как: перипапилярная эпиретинальная мембрана, отслойка пигментного эпителия сетчатки, ретиналтными инфильтратами и проч.
Заполните форму и получите скидку 15 % на диагностику!
Миелиновые волокна диска зрительного нерва

Миелинизация нервных волокон зрительного нерва начинается в области перекреста на 7-м месяце гестации, распространяется по направлению к глазу и завершается у lamina cribrosa в течение первого месяца после рождения. В норме миелинизированные нервные волокна зрительного нерва обычно не проходят дистальнее заднего края решётчатой пластинки. Миелиновые волокна встречаются, если миелинизация продолжается за пределы решетчатой пластинки. Наиболее правдоподобным объяснением этого факта является гетеротопия олигодендроцитов или глиальных клеток в слой нервных волокон сетчатки.
Существует другая гипотеза, согласно которой миелин распространяется в сетчатку через врожденный дефект в решетчатой пластинке. B.Straatsma и соавт. (1978) не обнаружили в ходе морфологических исследований дефекта решетчатой пластинки, поэтому вторая версия о патогенезе миелиновых волокон кажется менее вероятной.
G.S. Baarsma (1980) сообщил о развитии миелиновых волокон у 23-летнего мужчины. Глазное дно этого пациента было сфотографировано 7 годами ранее во время обследования у офтальмолога в связи с диабетом, но миелиновых волокон при первом исследовании не выявлено.
Известны наследуемые формы аномалии с аутосомно-рецессивным и аутосомно-доминантным типами наследования.
Клиника

Офтальмоскопически миелиновые волокна выглядят как белые блестящие и радиально расположенные полосы с перьевидными краями («лисьи хвосты»), простирающиеся от ДЗН к периферии вдоль сосудистых аркад. Сосуды ДЗН могут прикрываться этими волокнами, становясь недоступными визуализации.
В 33% случаев эти волокна связаны с ДЗН. Их наличие обычно бессимптомно, но иногда возможны изменения полей зрения Относительные или абсолютные скотомы могут соответствовать участкам миелиновых волокон в полях зрения.
Диагностируют миелиновые волокна сразу после рождения или в раннем детском возрасте.
В развитии амблиопии при этом синдроме важную роль наряду с рефракционными факторами играет экранирующее действие миелина. Дефекты поля зрения варьируют от расширения слепого пятна до центроцекальных скотом, что зависит от площади миелиновых «хвостов».
При ФАГ гипофлюоресценция и обскурация части сосудов в области миелинизации волокон, вследствие частичного экранирования на протяжении всего исследования.
Диагноз подтверждают данными периметрии, ЗВП, ЭРГ, МРТ.
Дифференциальная диагностика:
Лечение
Лечение пациентов с миелиновыми волокнами диска зрительного нерва и сетчатки включает оптическую коррекцию аметропии (очками или контактными линзами) и одновременную окклюзию здорового глаза.
Лечение детей с этой аномалией необходимо начинать как можно раньше: оптимальные результаты удается достичь при проведении терапии у детей в возрасте 6 мес-2 лет. Для контроля за эффективностью лечения и влиянием окклюзии на парный глаз у детей раннего возраста необходимо использовать регистрацию ЗВП. Ранняя оптическая коррекция и адекватная окклюзия парного глаза позволяют достичь высокой остроты даже у детей с миелиновыми волокнами, вовлекающими макулу.
Книга «Глазные болезни»
Исманкулов «Глазные болезни». Глава 14. Патологии зрительного нерва
АНОМАЛИИ РАЗВИТИЯ ЗРИТЕЛЬНОГО НЕРВА
Патология зрительного нерва делится на врожденную и приобретенную. К наиболее часто встречаемой врожденной патологии относятся: миелиновые волокна диска зрительного нерва и сетчатки, которые представляют одну из наиболее частых аномалий. В норме миелинизация нервных волокон зрительного нерва как бы обрывается у решетчатой пластинки и на диск не распространяется. Иногда она распространяется на нервные волокна диска и сетчатку. Миелиновые волокна белого цвета, имеют неровные края, напоминая язык пламени, могут покрывать и сам диск на большом или меньшем протяжении, но могут быть и в сетчатке вне связи с диском, иногда располагаться в виде изолированных участков округлой формы.
» >аномалия ми развития (микрофтальм, колобома хориоидеи и др.).
» >близорукость ю. Снижение зрения при псевдоневрите зависит от аномалий рефракции, а не от псевдоневрита. Диагностика — различные методы, а также процесс постановки диагноза
» >Диагностика часто очень трудна. Врожденный характер помогает установить флюоресцентная ангиография, которая дает возможность отдифференцировать псевдозастой от застойного диска. При последнем отмечена выраженная экстравазальная гиперфлюоресценция, исследование слепого пятна, границы которого при псевдоневрите всегда нормальные, а также наблюдение в динамике. Описаны случаи семейного распространения ложного застойного соска.
Колобомы диска зрительного нерва встречаются в сочетании с эктазиями склеры, колобомами сетчатки, хориоидеи и другими аномалиями. Образуется в результате аномалии закрытия зародышевой щели. Полная колобома имеет форму округлого или овального углубления белого цвета, окруженного пигментным кольцом, располагающийся на месте диска. Колобома зрительного нерва часто сочетается с задним лентиконусом, ямкой диска зрительного нерва, колобомами хориоидеи. У детей колобома сочетается с синдромом эпидермального невуса, очаговой гипоплазии кожи Гольтца, окулоаурикуловертебральной дисплазией (синдром Гольденхара), синдром Дауна, Эдварса, Варбурга. Из врожденных аномалий можно отметить врожденную и наследственную атрофию зрительного нерва, которые могут развиваться вторично на почве врожденных и наследственных дизостозов костей черепа и в редких случаях в результате перенесенных внутриутробно инфекционных заболеваний головного мозга и зрительных нервов, а также двойной диск зрительного нерва, аномалия, которая бывает обычно односторонняя и может сопровождаться как сохранением нормального зрения, так и резким его нарушением. Может быть Аплазия — врожденный порок развития, характеризующийся отсутствием органа, его части, участка ткани, части тела или всего зародыша
» >аплазия зрительного нерва, ямки диска, врожденная пигментация диска, друзы диска и сетчатки.
К приобретенной патологии относятся застойный диск, воспалительные заболевания, дегенеративные изменения, атрофия зрительного нерва, новообразования, а также повреждения.
ЗАСТОЙНЫЙ ДИСК ЗРИТЕЛЬНОГО НЕРВА
» >аневризма х крупных мозговых сосудов, тромбозах мозговых синусов, при остеодистрофических процессах на основании черепа. Из общих заболеваний, как на причину отека диска, надо отметить лимфогранулематоз, пернициозную анемию, лейкемию, гипертоническую болезнь, заболевание почек, болезнь Адиссона, глистную инвазию, у маленьких детей может быть причиной гидроцефалия и родовая травма. Патогенез застойного диска окончательно не установлен. По мнению Е.Ж. Трона наиболее достоверной является ретенционная теория Бэра, которая объясняет развитие застойного соска при повышении внутричерепного давления задержкой тканевой жидкости, оттекающей в полость черепа по зрительному нерву из-за сдавления его у выхода из оптического канала. В результате возникает отек диска, усиливающийся венозным стазом.
В последние годы появились работы, указывающие на несостоятельность и этой теории. Клиническая картина отека диска соответствует динамике процесса. В начальной стадии при офтальмоскопии видна Гиперемия — увеличение кровенаполнения в каком-либо участке периферической сосудистой системы
» >артерии не изменены. Постепенно увеличивается отек, размеры диска и его выстояние в стекловидное тело, границы стушевываются, увеличивается гиперемия диска, вены становятся извитыми, а артерии суживаются. Возникает стадия выраженного застойного диска. На диске и в окружающей ткани могут появиться множественные кровоизлияния, белые очажки транссудации и понизиться острота зрения. С дальнейшим прогрессированием процесса возникает картина резко выраженного застойного соска, когда гиперемия его и стушеванность границ так интенсивны, что он сливается с окружающим фоном. Выстояние диска может быть равным 6,0-7,0 Д. В редких случаях в макулярной области появляется фигура звезды, которая симулирует картину альбуминурического нейроретинита и тогда острота зрения может значительно снизиться, измениться поле зрения.
Если в этих стадиях причина устранена, то возможно обратное развитие процесса и почти полное восстановление функций. Если застойный диск существует долго, то диск становится сероватым, явления застоя уменьшаются, сосуды суживаются и, наконец, если причина не устранена, наступает атрофия зрительного нерва после застойного диска с полной потерей зрения. Как правило, застойные диски при гипертензионном синдроме бывают двусторонними, но иногда наблюдаются и односторонние. Встречаются они при опухолях орбиты, травматической гипотонии глазного яблока, могут наблюдаться при заболеваниях головного мозга и при общих заболеваниях организма. Однако односторонний застойный диск может представлять собой лишь временный этап в развитии двустороннего застойного диска, т.к. позже может развиться застойный диск и на втором глазу. Развитие одностороннего диска при повышении внутричерепного давления до настоящего времени не объяснено. Дифференцировать застойный диск необходимо с невритом зрительного нерва и с псевдоневритом.
Очень большое диагностическое значение имеет флюоресцентная ангиография. Иногда же окончательный дифференциальный Диагноз — медицинское заключение о патологическом состоянии здоровья обследуемого пациента
» >диагноз может быть установлен лишь путем динамического наблюдения. Для установления диагноза застойного диска важны очень подробные анамнестические данные, (где надо учитывать такие жалобы больного, как периодический туман перед глазами, тошнота, рвота, головные боли, Головокружение — ощущение мнимого вращения окружающих предметов или собственного тела
Лечение больных проводит невропатолог, нейрохирург, окулист, оториноларинголог, стоматолог и др., в зависимости от этиологии процесса. Для сохранения зрительных функций показано консервативное и хирургическое лечение.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЗРИТЕЛЬНОГО НЕРВА
» >авитаминоз В1, герпетический кератит, при Herpes corneae Zoster).
Характер сужения поля зрения на белый и другие цвета будет также определяться характером распространения процесса. В тех случаях, когда в воспалительный процесс вовлекаются и центральные пучки волокон зрительного нерва, наблюдаются центральные и парацентральные скотомы.
Офтальмоскопическая картина зависит от интенсивности воспалительного процесса. Если воспаление выражено слабо, то при офтальмоскопии видно, что диск зрительного нерва умеренно гиперемирован, границы его нечеткие, сосуды несколько расширены. Интенсивность этих симптомов нарастает, если воспаление выражено более сильно. В связи с повышенной проницаемостью сосудов в ткани диска появляются единичные кровоизлияния, а вследствие выпотевания экссудата может наблюдаться помутнение стекловидного тела. При неврите с отеком гиперемия диска и размытость границ резко выражены, отек распространяется на окружающую сетчатку, в ней также появляются кровоизлияния и экссудативные очаги, артерии и вены значительно расширены. Иногда отек диска становится настолько значительным, что обнаруживается выстояние диска над уровнем окружающей сетчатки. Такой неврит с отеком, как и неврит в начальной стадии иногда трудно офтальмоскопически отдифференцировать от застойного диска.
» >мышц ы глазного яблока. Прогноз при остром ретробульбарном неврите, как правило, благоприятный. При хроническом ретробульбарном неврите зрение падает постепенно. Последующее восстановление зрения совершается более медленно. Прогноз хуже, чем при остром, т.к. остается более значительное понижение остроты зрения и стойкие изменения в поле зрения.
Картина глазного дна при ретробульбарном неврите может быть весьма разнообразной. Она определяется интенсивностью воспалительных изменений и локализацией процесса. Если воспалительный процесс расположен далеко за глазным яблоком, диск зрительного нерва остается нормальным и изменяется при локализации очага поблизости от глазного яблока. Но эти изменения слабо выражены. В случае более интенсивных изменений картина на глазном дне напоминает неврит, а иногда даже и застойный диск. Поэтому диагностика и дифференциальная диагностика часто представляет большие трудности. Если Глазное дно — внутренняя поверхность глазного яблока, видимая при офтальмоскопии
» >глазное дно остается нормальным то диагноз устанавливается только на основании нарушения функций. (Снижение остроты зрения и появление абсолютной или относительной центральной скотомы).
Имеет значение также наличие характерных болей при движениях глазного яблока, головные боли. Если ретробульбарный неврит протекает с воспалительными изменениями со стороны диска, то дифференциальный диагноз с невритом проводится главным образом на основании несоответствия интенсивности офтальмоскопических изменений и состоянием функций.
Если картина напоминает застойный диск, то и в этих случаях имеет значение состояние функций. Быстрое и резкое понижение зрения с наличием центральной скотомы и при отсутствии атрофических изменений со стороны диска говорят за ретробульбарный неврит. Наиболее существенной причиной ретробульбарного неврита является рассеянный склероз, который бывает чаще после 20 лет, но встречается и у детей старшего возраста. Ретробульбарный неврит может быть самым ранним и единственным признаком рассеянного склероза. Остальные признаки рассеянного склероза могут появиться даже через много лет. При этом заболевании ретробульбарный неврит чаще протекает остро, но может принять ремитирующее течение. Рецидивы возникают через несколько дней, недель или месяцев.
В этих случаях следует проводить дифференциальную диагностику с базальным лептоменингитом, протекающим с синдромом ретробульбарного неврита. Ретробульбарные невриты бывают при заболеваниях зубов, чаще в случаях образования гранулем. Воспаление обычно развивается на стороне больного зуба. Причинная зависимость ретробульбарного неврита от заболевания зубов устанавливается на основании отсутствия других этиологических факторов, наличия заболевания зубов с образованием гранулемы и благоприятного эффекта от экстракции больного зуба. Через несколько дней после экстракции, обычно, наступает значительное улучшение. Нужно помнить, что в ряде случаев картина ретробульбарного неврита с центральными скотомами может длительное время являться единственным проявлением опухоли хиазмально-селлярной локализации. Клиника обычно характеризуется снижением остроты зрения, развитием первичной атрофии зрительных нервов и битемпоральной гемианопсией.
Ретробульбарный неврит может вызываться заболеваниями придаточных полостей носа, оптохиазмальным арахноидитом, заболеваниями орбиты, общими инфекциями (малярия, сыпной тиф, паротит, герпес, грипп, туберкулез, сифилис, миелиты). Он может возникать при острых кровотечениях, расстройствах менструаций, при беременности и лактации, при диабете, атеросклерозе, травме. Ретробульбарный неврит бывает при интоксикации свинцом, метиловым спиртом, табаком, хинином, при аллергии. Большой процент заболевания остается невыясненной этиологии.
После выяснения этиологии заболевания назначаются антибиотики широкого спектра действия, сульфаниламиды. Антибиотики следует назначать и в тех случаях, если этиология остается неясной. Рекомендуются антибиотики пенициллинового ряда и широкого спектра действия (не надо стрептомицин и другие антибиотика данной группы). При отравлении метиловым спиртом промывают желудок, дают рвотные и слабительные средства, обильное введение щелочей для борьбы с развивающимся ацидозом. Если больной в коме, то внутривенно вводят 10% раствор этилового спирта из расчета 1 г. на 1 кг. Массы тела, в среднем 400-800 мл. при массе больного 70-80 кг. Внутрь 50-80 мл. каждые 5 часов в течение 2 суток.
Показаны гемодиализ, инфузионная терапия (введение 4% раствора натрия гидрокарбоната), диуретики.
АТРОФИЯ ЗРИТЕЛЬНОГО НЕРВА
Атрофия зрительного нерва является последствием различных патологических процессов. Она может возникнуть как исход воспаления, отека, сдавления зрительного нерва, в результате дегенеративных изменений, повреждения его и т.д. Нередко этиология процесса остается невыясненной. Атрофия зрительного нерва характеризуется определенными офтальмологическими изменениями и понижением функции глаза. Офтальмоскопически обнаруживается сужение сосудов сетчатки, побледнение части или всего диска зрительного нерва. Стойкое побледнение только височной половины бывает при поражении папилломакулярного пучка. Когда атрофия является следствием заболевания хиазмы или зрительных трактов, тогда имеются гемианопические типы дефектов поля зрения. Диагностика атрофии зрительного нерва трудна когда имеется небольшое побледнение всего диска или его височной части. Необходимо тщательно исследовать поле зрения белым объектом в 5 мм и 1-2 мм. Ведь очень важно определить является ли процесс стабильным, законченным или он находится в стадии прогрессирования.
Атрофия зрительного нерва при табесе развивается на обоих глазах, но степень поражения каждого глаза может быть далеко не одинаковой. Острота зрения падает постепенно, но т.к. процесс при табесе всегда прогрессирующий, то в конечном итоге наступает в разные сроки (от 2-3 недель до 2-3 лет) двусторонняя слепота. Наиболее частой формой изменения поля зрения при табетической атрофии является постепенно прогрессирующее сужение границ при отсутствии скотом в пределах сохранившихся участков. Редко при табесе наблюдаются битемпоральные скотомы, битемпоральное сужение границ поля зрения, а также центральные скотомы. Прогноз при табетической атрофии зрительного нерва всегда плохой. Атрофия зрительного нерва может наблюдаться при деформациях и заболеваниях костей черепа. Такая атрофия наблюдается при башнеобразном черепе. Понижение зрения обычно развивается в раннем детском возрасте и редко после 7 лет. Слепота обоих глаз наблюдается редко, иногда наблюдается слепота одного глаза с резким понижением зрения на другом глазу. Со стороны поля зрения отмечается значительное сужение границ поля зрения по всем меридианам, скотом не бывает. Атрофию зрительного нерва при башнеобразном черепе большинство считают последствием застойных сосков, развивающихся на почве повышения внутричерепного давления. Из других деформаций черепа атрофию зрительных нервов вызывает dysostosis craniofacialis (болезнь Крузона, синдром Аперта, мраморная болезнь и др.).
ИШЕМИЯ ДИСКА ЗРИТЕЛЬНОГО НЕРВА
(Передняя ишемическая нейропатия)
Она наступает в результате нарушения кровообращения в сосудах, питающих зрительный нерв. Наступает быстрая потеря зрения, вплоть до светоощущения, значительно чаще у пожилых людей, страдающих гипертонической болезнью, атеросклерозом, эндоартериитом, диабетом, коллагенозами, часто бывает у больных с височным артериитом. Такое состояние может наступить у здоровых людей после экстракции зуба. На глазном дне видно, что диск становится отечен, бледен, проминирует в стекловидное тело, границы размыты, часто с ватообразным отеком и геморрагиями вокруг. Артерии сужены, калибр неравномерен, вены широкие, темные, извитые. В поле зрения возникают нетипичные верхние или нижние гемианопсии, могут быть секторообразные дефекты и центральные скотомы. Уже к концу второй недели наступает различной степени выраженности атрофия зрительного нерва.
Лечение: оказание неотложной помощи, срочная госпитализация и применение патогенетического лечения, которое направлено на внутрисосудистый тромб. При оказании неотложной помощи: нитроглицерин (0,0005 г) под язык или три капли 1% раствора на сахаре или вдыхание амилнитрита (2-3 капли из ампулы на носовой платок, бинт или марлю). Ретробульбарно 0,3-0,5 мл 0,1% раствора атропина и прискол (одну ампулу) в течение нескольких дней; 0,3-0,5 мл 0,4% раствора дексазона, 700-1000 ЕД гепарина.
Внутривенно 5-10 мл 2,4% раствора эуфиллина с 10-20 мл 40% раствором глюкозы, 2-4 мл 2% раствора но-шпы (медленно вводить и то и другое), 15% раствор компламина по 2 мл 1-2 раза в день, вводить очень медленно, в лежачем положении больного.
В стационаре назначают кроме внутривенного, внутримышечное введение 2% раствора но-шпы в количестве 2-4 мл, гепарина 20,000-40,000 ЕД в сутки. Внутривенно от 1 до 6-7 раз вводится фибринолизин (разовая лечебная доза 20,000-30,000 ЕД) растворяется из расчета 10,000 ЕД на 10 мл раствора и вводится со скоростью 20-25 капель в минуту. В капельницу добавляется гепарин из расчета 2:1 (на 20,000 ЕД фибринолизина 10,000 ЕД гепарина). Кроме внутривенного введения фибринолизин можно вводить ежедневно или через 1-2 дня ретробульбарно (от 800 до 100 ЕД в 0,25% растворе новокаина с добавлением гепарина 500 ЕД) и под конъюнктиву (300 ЕД без гепарина). Внутривенно назначается тромболитин 0,05-0,1 г комплексное высокомолекулярное соединение аморфного трипсина с гепарином, (растворяют содержимое ампулы в 5 мл 2% раствора новокаина в вводят медленно 2 раза в сутки под контролем свертываемости крови и протромбинового индекса). Применяют также внутривенно капельно из расчета 5,000 СТА на 1 кг массы больного фермент урокиназу. Одновременно, приблизительно в течение 6-7 дней применяют Антикоагулянт — вещество, угнетающее активность свертывающей системы крови
У пожилых людей следует проводить антисклеротическую терапию. Лечение больных проводится совместно с терапевтом и невропатологом. Рекомендуется также Магнитотерапия – один из методов физиотерапевтического лечения человека с помощью воздействия постоянным, переменным или бегущим магнитным полем на организм.
Обладает сосудорасширяющим, обезболивающим, противовоспалительным, общеукрепляющим, стимулирующим, нейропротективным, релаксирующим, регенерирующим действиями.
ОПУХОЛИ ЗРИТЕЛЬНОГО НЕРВА
Клиническая симптоматика новообразований зрительного нерва разнообразна и зависит от того, в каком отрезке его развивается опухоль (внутриглазном, внутриорбитальной части зрительного нерва, внутри зрительного канала и внутричерепной части). Ведущим симптомом заболевания является появление и медленное увеличение одностороннего экзофтальма, который может достигать очень больших размеров, вплоть до вывиха глазного яблока. Выпячивание бывает, как правило, прямо вперед и лишь иногда с небольшим отклонением кнаружи, без ограничения подвижности глазного яблока. При большом экзофтальме имеется неполное смыкание глазной щели, что приводит к высыханию роговицы и развитию в ней дистрофических процессов, вплоть до разрушения и прободения глазного яблока. Величина экзофтальма не всегда характеризует размеры новообразования, т.к. его рост может идти по зрительному нерву внутрь черепа. Экзофтальма может не быть при интракраниальной локализации глиомы. В этом случае диагностика всегда запоздалая и нередко посмертная. Если родители заметили снижение остроты зрения, которое всегда и при всех локализациях опухоли наступает рано и обратились к врачу, то исходы такой локализации значительно лучше. Острота зрения снижается вместе с нарастанием экзофтальма вплоть до полной слепоты на стороне поражения.
ОПУХОЛИ ХИАЗМЫ
Глиома может быть проявлением общего заболевания – нейрофиброматоза. Опухоль может прорастать по зрительным нервам зрительным трактам в гипоталамическую область и дно III желудочка. В зависимости от локализации появляются глазные, эндокринные симптомы. Глазные – снижение остроты зрения и изменения поля зрения по типу гемианопсии, двусторонней нисходящей атрофии зрительного нерва. При распространении в III желудочек развиваются не осложненные застойные диски. Рентгенологически выявляют деформации области турецкого седла. Эндокринные – это гипоталамические расстройства.
Аденома гипофиза – в зависимости от гормональной активности опухоли развиваются различные симптомы. Глазные – симметричные гетеронимные гемианопсии периферической или центральной части поля зрения, чаще битемпоральные и снижение зрения из-за нисходящей атрофии. Эндокринные нарушения – ожирение, сонливость, Гипофункция — ослабление деятельности органов, физиологических систем и тканей организма
» >гипофункция половых желез, полифагия, полиурия т.е. гипоталамические расстройства. Рентгенологи чески – отмечается деструкция области турецкого седла. Краниофарингиома – прогрессирующая дизонтогенетическая опухоль развивается из остатков эмбрионального эпителиального тяжа между глоткой и гипофизом. Встречается в детском и юношеском возрасте. Изменения, что и при предыдущих опухолях.
У лиц старше 40 лет в области хиазмы встречается менингиома бугорка турецкого седла, которая прогрессирует медленно со снижением зрения. В поле зрения битемпоральная Гемианопсия (гемианопия) — выпадение половины поля зрения каждого
Вопросы:
