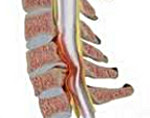
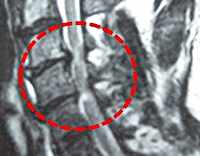
Миелопатия грудного отдела что это
Миелопатия
Миелопатия — обобщенное понятие, используемое в неврологии для обозначения различных по своей этиологии поражений спинного мозга, обычно имеющих хроническое течение. Клинически они могут проявляться нарушениями силы и тонуса мышц, различными сенсорными расстройствами, дисфункцией тазовых органов. Задачей диагностического поиска при миелопатии является выявление причинного заболевания. С этой целью проводится рентгенография позвоночника, МРТ, ЭМГ, ЭНГ, ангиография, анализ ликвора, биохимические исследования крови, ПЦР-диагностика и др. Лечебная тактика основана на терапии основного заболевания, симптоматическом лечении и реабилитации при помощи ЛФК, механотерапии, массажа, иглоукалывания и физиотерапии.
Общие сведения
Миелопатия является комплексным понятием, включающим в себя любые дистрофические изменения спинного мозга, не зависимо от их этиологии. Как правило, это хронические или подострые дегенеративные процессы, происходящие в результате нарушения кровоснабжения и метаболизма отдельных спинномозговых сегментов. Зачастую миелопатия выступает в роли осложнения дегенеративно-дистрофических заболеваний позвоночника, сосудистой патологии, токсического воздействия, травмы позвоночника, дисметаболических изменений или инфекционных процессов. Поэтому в уточненном диагнозе перед термином «миелопатия» непременно должно стоять указание на природу поражения спинного мозга. Например, «ишемическая миелопатия», «компрессионная миелопатия» и т. д.
Этиология и патогенез миелопатии
В преобладающем большинстве случаев патологические процессы, приводящие к развитию миелопатии, локализуются вне спинного мозга. В первую очередь это дегенеративные изменения позвоночника (остеохондроз, спондилоартроз, спондилез, инволютивный спондилолистез) и травмы (перелом позвонка, подвывих или вывих позвонков, компрессионный перелом позвоночника). За ними следуют сосудистые заболевания (атеросклероз, тромбоз спинальных сосудов), аномалии развития позвоночника, опухолевые процессы в области позвоночника, метаболические нарушения (при диспротеинемии, сахарном диабете, фенилкетонурии, лизосомальных болезнях накопления), туберкулез и остеомиелит позвоночника. К патологическим изменениям спинного мозга может привести радиоактивное и токсическое воздействие на организм.
Реже встречаются миелопатии, обусловленные непосредственным поражением вещества спинного мозга. Первопричиной их возникновения могут являться: позвоночно-спинномозговая травма, инфекционные поражения и опухоли спинного мозга, гематомиелия, демиелинизация. Последняя может носить наследственный (при синдроме Русси-Леви, болезни Рефсума и пр.) или приобретенный (при рассеянном склерозе) характер. В исключительных случаях миелопатия развивается в качестве осложнения люмбальной пункции.
Среди патогенетических механизмов возникновения миелопатии преобладает компрессионный. Возможна компрессия межпозвоночной грыжей, остеофитами, отломками при переломе, опухолью, посттравматической гематомой, смещенным позвонком. При этом происходит как непосредственное сдавление спинного мозга, так и пережатие спинномозговых сосудов, следствием чего является гипоксия и нарушение питания, а затем дегенерация и гибель нервных клеток пораженного спинномозгового сегмента. Возникновение и развитие патологических изменений реализуется постепенно с увеличением компрессии. Результат — выпадение функции нейронов данного сегмента и блокировка проведения через него импульсов, идущих по проводящим путям спинного мозга.
Классификация миелопатии
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
Симптомы миелопатии
Клинически миелопатия проявляется целым рядом неврологических симптомов, которые практически не имеют специфики, отражающей ее этиологию, и всецело зависят от уровня и степени поражения спинного мозга. В целом миелопатический симптомокомплекс включает периферический парез/паралич с мышечной гипотонией и гипорефлексией, развивающийся на уровне пораженных сегментов; центральный парез/паралич с мышечным гипертонусом и гиперрефлексией, распространяющийся ниже уровня локализации патологических изменений; гипестезиею и парестезию как на уровне поражения, так и ниже его; тазовые нарушения (задержка или недержание мочи и кала).
Ишемическая миелопатия
Спинномозговые сосуды гораздо реже подвергаются образованию атеросклеротических бляшек и тромбозу, чем церебральные (сосуды головного мозга). Как правило, это происходит у лиц старше 60 лет. Наиболее чувствительными к ишемии являются мотонейроны, находящиеся в передних рогах спинного мозга. По этой причине в клинической картине сосудистой миелопатии ведущее место занимают двигательные нарушения, что напоминает проявления БАС. Расстройства чувствительной сферы минимальны и выявляются лишь при тщательном неврологическом осмотре.
Посттравматическая миелопатия
Представляет собой развивающийся в зависимости от тяжести травмы и течения ближайшего посттравматического периода спинальный синдром. По клиническим проявлениям часто имеет много общего с сирингомиелией, в частности диссоциированный тип чувствительных расстройств: выпадение поверхностной (температурной, болевой и тактильной) чувствительности при сохранности глубокой (мышечно-суставной и вибрационной). Обычно посттравматическая миелопатия носит необратимый характер и составляет основу резидуальных (остаточных) явлений травмы. В отдельных случаях отмечается ее прогредиентное течение с прогрессированием сенсорных нарушений. Зачастую посттравматическая миелопатия осложняется интеркуррентными инфекциями мочевыводящих путей (циститом, уретритом, пиелонефритом); возможен сепсис.
Радиационная миелопатия
Наиболее часто наблюдается в шейных спинномозговых сегментах у пациентов, прошедших лучевую терапию рака глотки или рака гортани; в грудном отделе — у больных, получавших облучение по поводу опухолей средостения. Развивается в период от 6 мес до 3-х лет после лучевых нагрузок; в среднем спустя 1 год. В таких случаях миелопатия нуждается в дифференциальной диагностике со спинномозговыми метастазами имеющейся опухоли. Типично медленное прогрессирование клиники, обусловленное постепенным некрозом тканей спинного мозга. При неврологическом осмотре может выявляться синдром Броун-Секара. В цереброспинальной жидкости изменения не наблюдаются.
Карциноматозная миелопатия
Обусловлена токсическим влиянием опухоли и воздействием синтезируемых ею биологически активных веществ, что в конечном итоге приводит к некротическим изменениям спинномозговых структур. Клинический симптомокомплекс во многом повторяет неврологические нарушения при боковом амиотрофическом склерозе. Поэтому некоторые авторы относят этот вид миелопатии к особой форме БАС. В ликворе может выявляться плеоцитоз и умеренный гиперальбуминоз.
Диагностика миелопатии
Диагностический алгоритм при выявлении признаков миелопатии направлен на исключение другой, сходной по клиническим симптомам, патологии ЦНС и установление этиологического фактора, лежащего в основе дистрофических изменений спинного мозга. Он включает общий и биохимический анализ крови, рентгенографию позвоночника, МРТ позвоночника, электромиографию (ЭМГ), электронейрографию (ЭНГ), исследование вызванных потенциалов, МР- или КТ-ангиографию спинного мозга, люмбальную пункцию.
По показаниям при отсутствии возможности проведения МРТ в отдельных случаях могут быть выполнены миелография и дискография. При подозрении на инфекционную природу миелопатии проводится исследование крови на стерильность, RРR-тест, ПЦР-исследования, посев спинномозговой жидкости.
В ходе диагностического поиска невролог может привлекать к совместному консультированию других специалистов: вертебролога, фтизиатра, онколога, венеролога; при предположении о демиелинизирующей наследственной миелопатии — генетика.
Лечение миелопатии
Тактика лечения миелопатии зависит от ее этиологии и клинической формы. Она включает терапию причинного заболевания и симптоматическое лечение.
При компрессионной миелопатии первоочередным является устранение компрессии. С этой целью может быть показано удаление клина Урбана, дренирование кисты, удаление гематомы и опухоли. При сужении позвоночного канала пациент направляется к нейрохирургу для решения вопроса о возможном проведении декомпрессивной операции: ламинэктомии, фасетэктомии или пункционной декомпрессии диска. Если компрессионная миелопатия обусловлена грыжей межпозвоночного диска, то в зависимости от степени протрузии и состояния диска выполняется микродискэктомия или дискэктомия.
Лечение ишемической миелопатии заключается в устранении факторов компрессии сосудов и проведении сосудистой терапии. Поскольку сосудистый компонент присутствует в патогенезе практически любой миелопатии, подобное лечение входит в комплексную терапию большинства больных. Оно включает спазмолитические и сосудорасширяющие средства (дротаверин, ксантинола никотинат, папаверин, винпоцетин), препараты улучшающие микроциркуляцию и реологические свойства крови (пентоксифиллин).
При токсической миелопатии основу лечения составляет дезинтоксикация, при инфекционной — адекватная этиологии антибактериальная терапия. Большие трудности представляет лечение наследственной демиелинизирующей миелопатии и канцероматозной миелопатии при гемобластозах. Зачастую оно сводится к проведению симптоматической терапии.
Обязательными в лечении миелопатии являются препараты, улучшающие метаболизм нервной ткани и снижающие ее подверженность гипоксии. К ним относятся нейропротекторы, метаболиты и витамины (гидролизат мозга свиньи, пирацетам, гемодериват крови телят, вит В1, вит В6). Многим пациентам показана консультация физиотерапевта для оптимального подбора методов физиотерапевтического воздействия: диатермии, гальванизации, УВЧ, парафинотерапии и пр.
С целью увеличения объема двигательной активности, выработки навыков самообслуживания, предупреждения развития осложнений (мышечных атрофий, контрактур суставов, пролежней, застойной пневмонии) с ранних сроков заболевания больным миелопатией показано проведение ЛФК, массажа и реабилитационной физиотерапии (электростимуляция, электрофорез с неостигмином, рефлексотерапия, СМТ паретичных мышц, водолечение). При глубоких парезах ЛФК состоит в выполнении пассивных упражнений и механотерапии.
Прогноз и профилактика миелопатии
В случае своевременного устранения сдавления компрессионная миелопатия имеет благоприятное течение: при соответствующем лечении ее симптомы могут в значительной степени редуцироваться. Ишемическая миелопатия зачастую имеет прогрессирующее течение; повторные курсы сосудистой терапии могут на время стабилизировать состояние. Посттравматическая миелопатия, как правило, стабильна: ее симптомы не редуцируются и не прогрессируют. Неблагоприятный прогноз и неуклонно прогрессирующее течение имеют радиационная, демиелинизирующая и карциноматозная миелопатия.
Профилактика миелопатии заключается в предупреждении заболеваний, способных привести к ее развитию. Это своевременное выявление и лечение патологии позвоночника и сосудистых заболеваний; стабильная компенсация эндокринных и метаболических расстройств; предупреждение травматизма, инфекционных заболеваний, интоксикаций свинцом, цианидами, гексахлорофеном и др.
Болезнь спинного мозга неуточненная. Миелопатия
Общая информация
Краткое описание
Протокол «Болезнь спинного мозга неуточненная. Миелопатия»
Код по МКБ-10: G95.9
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Приобретенные:
1. Дискогенная (спондилогенная миелопатия).
2. Атеросклеротическая миелопатия.
3. Карциноматозная миелопатия.
4. Посттравмитическая миелопатия.
6. Миелопатия при хронических менингитах.
7. Радиационная миелопатия.
8. Идиопатические инцфекционные или постинфекционные (острые, хронические, рецидивирующие, поствакцинальные).
9. Метаболические (при сахарном диабете, диспротеинемиях).
Демиелинизирующие заболевания (генетически обусловленные), вызывающие миелопатию:
1. Лизосомальные болезни накопления.
4. Митохондральная лейкодистрофия.
6. Амиотрофия невральная Шарко-Мари.
7. Гипертрофическая интерстециальная Дежерина-Сотта.
9. Синдром Руси-Леви.
10. Болезнь Пелицеуса-Мерцбахера.
Диагностика
Диагностические критерии
Жалобы и анамнез: на слабость в конечностях, ограничение активных и пассивных движений, нарушение походки. В анамнезе различные патологические процессы нервной системы и других систем.
Лабораторные исследования:
1. Общий анализ крови с целью исключения анемии, воспалительного процесса.
2. Общий анализ мочи с целью исключения уронефрологической патологии.
3. Микрореакция, реакция Вассермана.
4. Биохимический анализ крови: сахар, холестерин.
Инструментальные исследования:
1. Электромиография. ЭМГ исследование позволяет уточнить топику процесса, но не его этиологию.
2. Рентгенография позвоночника для исключения остеопороза, остеохондроза.
3. Магниторезонансная томография позвоночника и спинного мозга выявляет сдавление спинного мозга, отек или атрофию спинного мозга и другую патологию спинного мозга
Показания для консультаций специалистов:
4. Врач ЛФК для назначения индивидуальных занятий лечебной физкультуры, ортопедических укладок.
5. Врач-физиотерапевт для назначения физиотерапевтических процедур.
Минимум обследования при направлении в стационар:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Кал на яйца глист.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
4. Неврологический осмотр.
5. Консультация ортопеда.
6. Консультация протезиста.
8. МРТ спинного мозга.
9. Рентгенография позвоночника.
Перечень дополнительных диагностических мероприятий:
1. УЗИ органов брюшной полости.
3. УЗИ органов брюшной полости, почек.
5. Компьютерная томография головного мозга.
6. Анализ мочи на обменные нарушения.
Дифференциальный диагноз
Заболевание
Этиология
Патогенез заболевания
Начало, возраст
Клиническая симптоматика
Исход, прогноз
Остеохондроз позвоночника, срединные и срединно-боковые грыжи диска
Постепенно, на протяжении нескольких лет, увеличение остеофитов сопровождается хронической травматизацией мозговых оболочек, спинного мозга и его сосудов
Атеросклероз сосудов спинного мозга
Нарушение кровообраще-ния, ишемия спинного мозга
Заболевают преимуществен-но люди пожилого и старческого возраста
Прогрессирующие спастико-атрофические параличи, разлитые фасцикуляции, бульбарные симптомы при минимальных дефектах чувствительности
Неуклонно прогрессирует, тяжело инвалидизирует больного
Карциноматоз-
ная миелопатия
Лимфома, рак легкого, лейкоз и другие онкологические заболевания
В любом возрасте, в результате онкологического заболевания. Симптомы проявляются через 6 мес., 3 года после диагностики опухоли
Быстро нарастающая вялая параплегия, которой иногда предшествуют боли в спине и корешковые боли. При восходящем течении могут возникать нарушения дыхания с летальным исходом
Травма спинного мозга
Нарушение кровообраще-ния, травматическое поражение
После повреждения спинного мозга развивается различной выраженности спинальный синдром
Параличи или парезы, расстройства чувствительности, тазовые нарушения
Часто присоединяются интеркуррент-
ные инфекции, чаще всего сепсис или уросепсис
При хронических менингитах туберкулезного или сифилити- ческого характера
Нейроинфекции туберкулезной, сифилитической этиологии
Вовлечение в процесс сосудов постепенно приводит к их облитерации с развитием ишемических очагов в спинном мозге
В зависимости от уровня поражения заболевания проявляется тетра- или парапарезами, выпадением чувствительности, тазовыми нарушениями
Неблагоприят- ный, но в некоторых случаях удается добиться определенного улучшения путем назначения специфической терапии
После лучевой терапии по поводу рака гортани или глотки при применении больших доз облучения
Некроз спинного мозга на почве облитерации спинномозговых артерий
Клиническая картина формируется медленно, через 6-36 месяцев (в среднем 12 месяцев) после облучения области средостения, шеи или головы
Восходящие парестезии, выпадение преимущественно поверхностной чувствительности, спастические парезы и нарушение функций тазовых органов
Наряду с признаками поражения шейного отдела спинного мозга длительное время может сохраняться и синдром Броун-Секара
В большинстве случаев неуклонно прогрессирует, приводит к гибели больного, однако иногда процесс может стабилизиро-ваться и даже подвергаться обратному развитию
Демиелиниза-ция головного и спинного мозга
В детском возрасте
Признаки поражения головного и спинного мозга. Спастические парезы, пирамидная симптоматика, судороги, задержка психомоторно-
го развития
Неуклонно прогрессирую-
щее. Прогноз неблагоприят-ный
Лечение
Тактика лечения: зависит от клинической формы миелопатии, этиологии заболевания. Лечение основного заболевания. Симптоматическое лечение.
Цель лечения: улучшение двигательной активности, увеличение силы и объема активных движений, предупреждение осложнений (контрактур, атрофий, пролежней), приобретение навыков самообслуживания, социальная адаптация, улучшение качества жизни.
Немедикаментозное лечение
Медикаментозное лечение
Лечение препаратами, действующими на сосудистую систему, улучшающими реологические свойства крови и микроциркуляцию, проводится в виде последовательных курсов, каждый из них длительностью 2-3 недели. Применяются в возрастных дозировках трентал, кавинтон, танакан.
Препараты, улучшающие метаболизм: церебролизин, актовегин, пирацетам, пиритинол, гингко-билоба.
Противосудорожная терапия при эпилептическом синдроме.
Профилактические мероприятия:
— профилактика вирусных и бактериальных инфекций;
Дальнейшее ведение: регулярное занятия ЛФК, ортопедические вмешательства, обучение родителей навыкам массажа, ЛФК, ортопедические укладки.
Перечень основных медикаментов:
— актовегин, ампулы по 80 мг
— винпоцетин (кавинтон), таблетки 5 мг
— дибазол, таблетки 0,02, 0,005
— пиридоксин гидрохлорид (витамин В6), ампулы 5% 1 мл
— преднизолон, таблетки 5 мг
— ранитидина, таблетки 0,15
— тиамин бромид (витамин В1), ампулы 5% 1 мл
— фолиевая кислота, таблетки 0,001
— цианокобаламин (витамин В12), ампулы 200 и 500 мкг
Дополнительные медикаменты:
— вальпроевая кислота (депакин, конвулекс)
— кальций-Д3 Никомед, таблетки
— нейромидин, таблетки 20 мг
— оксибрал, ампулы 2 мл
— омепразола, капсулы 20 мг
— оротат калия, таблетки 0,5
— пентоксифиллин (трентал), таблетки 0,1
— пирацетам, ампулы 5 мл
— танакан, таблетки 40 мг
— церебролизин, ампулы 1 мл
Индикаторы эффективности лечения:
1. Увеличение объема активных движений, мышечного тонуса в пораженных конечностях.
2. Повышение мышечной силы.
3. Улучшение трофики паретичных мышц, двигательных функций.
Госпитализация
Показания к госпитализации (плановая): парезы, параличи, нарушение походки, слабость в конечностях, контрактуры, тазовые нарушения.
Информация
Источники и литература
Информация
Список разработчиков:
Разработчик
Место работы
Должность
Кадыржанова Галия Баекеновна
РДКБ «Аксай», психоневрологическое отделение №3
Серова Татьяна Константиновна
РДКБ «Аксай», психоневрологическое отделение №1
Мухамбетова Гульнара Амерзаевна
КазНМУ, кафедра нервных болезней
Ассистент, кандидат медицинских наук
Балбаева Айым Сергазиевна
РДКБ «Аксай», психоневрологическое отделение №3
Компрессионная миелопатия
Компрессионная миелопатия – тяжелейшее осложнение заболеваний нервной системы, в основе которого лежит сдавление спинного мозга различными образованиями: костными осколками позвонков при травме, грыжей диска, опухолью, гематомой. Главными симптомами миелопатии являются утрата двигательной и чувствительной функции ниже места поражения. Кроме того, наблюдается нарушение работы внутренних органов. Для диагностики компрессионной миелопатии используются компьютерная томография, рентгенография, миелография. Лечение сдавления спинного мозга, главным образом, оперативное.
МКБ-10
Общие сведения
Под термином «компрессионная миелопатия» понимается повреждение вещества спинного мозга вследствие давления на него каким-либо образованием с развитием двигательных и чувствительных нарушений. Компрессионная миелопатия не является самостоятельным заболеванием, возникает как осложнение различных патологических процессов в позвоночном столбе или спинномозговых оболочках.
Основными факторами, которые приводят к повреждению нервных путей при сдавлении спинного мозга, являются: непосредственное разрушение его вещества патологическим фактором; пережатие крупных кровеносных сосудов, за счет которого нарушается питание нервной ткани и развивается некроз. Чем дольше длительность компрессии, тем более важную роль играет изменение интенсивности кровотока.
Причины компрессионной миелопатии
В зависимости от скорости развития сдавление спинного мозга может быть острым, подострым или хроническим. Острые компрессионные миелопатии развиваются при резком одномоментном сдавлении вещества мозга с повреждением его структур и ярко выраженными неврологическими симптомами. От момента воздействия повреждающего агента до появления клинических симптомов проходят минуты-часы. Причинами такого состояния могут быть: травмы позвоночника, кровоизлияние под оболочки спинного мозга. Острое сдавление также может представлять собой исход опухолевого процесса или эпидурального абсцесса.
Среди травм позвоночника, которые могут стать причиной синдрома острой компрессионной миелопатии, важное место занимают компрессионные переломы позвонков со смещением отломков. Они возникают при сильной осевой нагрузке на позвоночник, например, ударе головой об дно при нырянии в незнакомом месте. Другими повреждениями позвоночного столба являются вывихи, подвывихи, смещения позвонков относительно друг друга. Во всех этих случаях спинной мозг сдавливается костными отломками или зажимается в спинномозговом канале.
Кровоизлияние под оболочки спинного мозга может возникать при травмах спины, приеме препаратов, снижающих свертывающую активность крови (антикоагулянты, например, варфарин), как осложнение медицинских манипуляций (люмбальная пункция, эпидуральная анестезия). Спинной мозг располагается в костном канале, образованном из отверстий в теле позвонков, и окружен несколькими оболочками. Кровь из поврежденного сосуда, чаще всего это вена, изливается в пространство между костью и твердой оболочкой спинного мозга. Так как позвоночный канал достаточно узкий, а кровь не способна сжиматься, образовавшаяся гематома оттесняет спинной мозг и сдавливает его. Сдавление на протяжении от нескольких дней до 1—2 недель условно называется подострой компрессией. Она может возникнуть при разрыве межпозвоночной грыжи, бурном росте метастазов опухолей, образовании гнойного абсцесса.
Опухоль спинного мозга, образованная из его оболочек или новообразование тканей позвонка, долгое время могут не давать о себе знать. Однако в тот момент, когда нервная ткань перестает компенсировать повреждение, развивается синдром подострого сдавления тканей мозга. То же самое происходит при образовании гнойных абсцессов под твердой оболочкой (чаще всего возникает при туберкулезе и остеомиелите позвоночника). При увеличении гнойного затека до определенных размеров происходит сдавление спинного мозга. При остеохондрозе позвоночника компрессию могут оказывать фрагменты грыжи диска или выпячивание части фиброзного кольца, остеофиты (костные разрастания, образующиеся вокруг позвоночного канала и деформирующие его). Особенностью хронической компрессионной миелопатии является медленное нарастание симптомов (в течение многих лет) и способность спинного мозга долгое время компенсировать повреждения.
Также к постепенному сдавлению спинного мозга могут приводить медленно растущие опухоли оболочек и позвонков.
Симптомы компрессионной миелопатии
В неврологии при постановке диагноза обычно не указывают тип компрессионной миелопатии. Однако на практике принято разделять повреждение спинного мозга от сдавления на 3 типа: острое, подострое, хроническое. Клинические проявления компрессионной миелопатии напрямую зависят от типа сдавления, отдела спинного мозга (шейный, грудной, поясничный) и месторасположения очага повреждения по отношению к основным нервным путям.
Спинной мозг в функциональном отношении не является однородной структурой. В передней его части располагаются двигательные нейроны, отвечающие за движения скелетных мышц; в задней – чувствительные нервные клетки, а по бокам – центры, ответственные за работу внутренних органов. В зависимости от того, на какую часть спинного мозга преобладает давление повреждающего фактора, будут выражены те или иные клинические симптомы.
Острая, подострая и хроническая формы миелопатии отличаются скоростью развития симптомов заболевания и степенью выраженности утраченных функций. Самым тяжелым по своим проявлениям является острое сдавление спинного мозга. При нем происходит одномоментное выпадение как двигательной (развивается вялый паралич), так и чувствительной функции участков тела, расположенных ниже зоны повреждения, нарушается работа мочевого пузыря и прямой кишки. Это состояние называется спинальный шок. Через некоторое время вялый паралич переходит в спастический, появляются патологические рефлексы, судорожные сокращения мышц, возможно развитие стойкой тугоподвижности суставов (контрактур).
Компрессия в шейном отделе. Хроническая компрессионная миелопатия, как правило, начинается с тупых болей в мышцах шеи, затылка, верхней части груди, плеч и рук. В этих же областях появляются расстройства чувствительности в виде чувства ползания мурашек, онемения. Позже присоединяется мышечная слабость в руках, снижение тонуса, атрофия, могут наблюдаться подергивания отдельных мышечных волокон. Если участок сдавления располагается в первом и втором шейных сегментах, могут присоединяться признаки поражения лицевого нерва – нарушение чувствительности на лице. Возможно возникновение мозжечковых симптомов – неустойчивой походки, дрожания рук.
Сдавление в грудном отделе. Компрессии спинного мозга в этих отделах возникают относительно редко. Для них характерна слабость и повышение тонуса в ногах, а также нарушение чувствительности в области спины, груди, живота.
Компрессионная миелопатия в поясничном отделе. Для хронического сдавления спинного мозга в поясничном отделе характерны боли в мышцах ягодиц, бедра, голени, изменение чувствительности в этих же областях. С увеличением времени воздействия травмирующего фактора присоединяется слабость в мышцах, снижение их тонуса, уменьшение в размерах (атрофия). Постепенно развивается вялый периферический парез в одной или обеих ногах.
Диагностика компрессионной миелопатии
Золотым стандартом в диагностике компрессионной миелопатии является выполнение КТ и МРТ позвоночника. На снимках можно отчетливо увидеть не только причины, приведшие к сдавлению, но и состояние тканей мозга.
При невозможности произвести томографическое исследование, а также при подозрении на перелом позвоночника или вывих позвонков, используется рентгенография позвоночного столба в трех проекциях. По показаниям проводится люмбальная пункция с исследованием спинномозговой жидкости. Может быть использована миелография – особый рентгенологический метод, в основе которого лежит введение в субарахноидальное пространство контраста. После распределения красящего вещества производится серия снимков, которые позволяют определить на каком уровне произошло сдавление спинного мозга.
Лечение компрессионной миелопатии
Острая и подострая миелопатия требуют немедленного хирургического лечения. Целью его является удаление травмирующего спинной мозг агента в кратчайшие сроки, позволяющее снизить степень повреждения нервных путей. Также оперативное вмешательство необходимо при хроническом сдавлении спинного мозга опухолью вне зависимости от срока давности заболевания и величины новообразования.
При хронической компрессионной миелопатии, вызванной остеохондрозом, невролог может предложить двухэтапную схему лечения. Сначала проводится курс консервативной терапии, которая включает: противовоспалительные средства; витамины; препараты, восстанавливающие хрящевую ткань; физиопроцедуры; ЛФК; ношение ортопедических корсетов.
Если консервативные методики не оказывают эффекта или выявляется прогрессирующее нарастание симптомов сдавления спинного мозга, применяется хирургическое лечение. В зависимости от причины компрессионной миелопатии может быть проведена фасетэктомия, ламинэктомия, удаление позвоночной грыжи и костных разрастаний, замена диска на искусственный эндопротез, удаление гематомы и дренирование кисты спинного мозга, резекция клина Урбана и др.
Важную роль в восстановлении больных с компрессионной миелопатией играет регулярное санаторно-курортное лечение и ежегодные курсы реабилитации в специализированных медицинских учреждениях. Большое значение имеет ежедневная индивидуальная лечебная гимнастика, составленная врачом ЛФК.
Прогноз и профилактика
Несмотря на то, что острая компрессионная миелопатия – самая тяжелая по своим клиническим проявлениям форма патологии, при вовремя начатом лечении она является самой благоприятной по прогнозу. Причина этого в том, что при острой форме не успевают произойти глубокие изменения в мышцах и периферических нервах. Поэтому при устранении патологического фактора возможно быстрое восстановление проводимости по спинному мозгу и полное возвращение утраченных функций.
При хронических компрессионных миелопатиях в мышцах, нервах, а также в самом спинном мозге происходят необратимые деструктивные изменения – разрастание соединительной ткани, атрофия мышц. Поэтому даже при устранении сдавливающего фактора полностью восстановить двигательные и чувствительные функции невозможно.
С учетом статистики причин, приводящих к развитию сдавления спинного мозга, в основе профилактики этого серьезного осложнения на первом месте стоит правильная диагностика и лечение остеохондроза позвоночника и опухолевых заболеваний.