Может ли плацента опуститься ниже чем была по передней стенке
Низкое расположение плаценты
Низкое расположение плаценты – осложнение беременности, для которого характерна локализация детского места в нижнем сегменте матки, ближе, чем на 6 см от ее внутреннего зева. Опасность заключается в том, что аномалия никак не проявляется. Определить низкое расположение плаценты удается только во время ультразвукового сканирования или при развитии осложнений – повреждении, отслойке органа, сопровождающихся патологическими признаками. Лечение осуществляется амбулаторно, показан лечебно-охранительный режим и медикаментозная терапия. В большинстве случаев при низком расположении плаценты родоразрешение осуществляется с помощью кесарева сечения.
Общие сведения
Низкое расположение плаценты – акушерская аномалия, сопровождающаяся неправильным прикреплением детского места. При такой патологии присутствует риск гипоксии плода вследствие передавливания пуповины. Также низкое расположение плаценты грозит преждевременной ее отслойкой на поздних сроках беременности из-за давления плода. Наиболее подвержены низкой плацентации женщины старше 30 лет. При обнаружении низкого расположения плаценты прогноз далеко не всегда неблагоприятный. По мере увеличения матки в объеме присутствует высокая вероятность миграции детского места и его расположения в последующем на передней или задней стенке. При таком развитии событий беременность протекает нормально, и возможны роды естественным путем.
Как правило, низкое расположение плаценты выявляется во время УЗ-скрининга I триместра, однако ближе к 20-й неделе примерно в 70% случаев происходит миграция детского места, и диагноз снимается. К концу беременности такая патология сохраняется лишь у 5% пациенток. Если низкое расположение плаценты выявлено в III триместре, вероятность ее перемещения крайне мала.
Причины
Окончательно установить причины низкого расположения плаценты ученым не удается до сих пор. Однако на основании многочисленных исследований сделаны предположения о том, что аномальное прикрепление детского места происходит на фоне диффузной гиперплазии ворсинок хориона и краевого отмирания отдельных элементов децидуальной оболочки. Стать причиной таких изменений и привести к низкому расположению плаценты может истончение миометрия, развившееся в результате многочисленных абортов, выскабливаний и прочих гинекологических манипуляций. Риск возникновения акушерской аномалии повышается на фоне перенесенных ранее выкидышей, воспалительных и инфекционных заболеваний репродуктивных органов.
Низкое расположение плаценты часто диагностируется после кесарева сечения в результате формирования рубца на матке. С большей вероятностью патология развивается при многоплодной беременности, если у женщины в анамнезе было 3 и больше родов, на фоне доброкачественных заболеваний, к примеру, миомы. Врожденные аномалии матки, в частности, двурогая или седловидная матка, присутствие перегородок в полости органа, также увеличивают возможность низкого расположения плаценты. В группу повышенного риска входят пациентки, склонные к вредным привычкам, подверженные стрессам, выполняющие тяжелую физическую работу.
Классификация
В акушерстве диагностируют низкое расположение плаценты двух видов в зависимости от локализации эмбрионального органа по отношению к самой матке. Исходя из этого критерия, прогноз беременности также может быть разным. Выделяют следующие формы аномалии:
Симптомы низкого расположения плаценты
Клинически низкое расположение плаценты в большинстве случае не проявляется. Обычно женщины хорошо себя чувствуют, а обнаружить аномальное прикрепление детского места удается во время планового акушерского УЗИ. Низкое расположение плаценты может сопровождаться патологической симптоматикой, если на его фоне начали развиваться осложнения. При преждевременной отслойке возможны тянущие боли в живот, крестце, кровотечение. Крайне редко данный диагноз способствует развитию позднего токсикоза. Кроме того, низкое расположение плаценты на поздних сроках гестации может привести к гипоксии плода. Дефицит кислорода проявляется снижением двигательной активности ребенка, учащенным или замедленным сердцебиением.
Диагностика и лечение
Выявить низкое расположение плаценты удается во время УЗ-скрининга I, II или III триместра беременности, которые назначаются акушером-гинекологом рутинно всем пациенткам на сроке 12, 20 и 30 недель соответственно. Определение аномального прикрепления детского места на ранних этапах не является критичным, так как ближе к середине гестации оно мигрирует и занимает правильную позицию без риска для здоровья женщины или плода. УЗИ при низком расположении показывает не только ее точную локализацию, но и толщину, уровень кровотока в сосудах, состояние плода. Оценка этих параметров позволяет заподозрить более серьезные осложнения, в частности, гипоксию, обвитие, начавшуюся отслойку.
Лечение низкого расположения плаценты зависит от срока гестации, а также общего состояния женщины и плода. Выявление аномалии в первом триместре не требует дополнительной терапии, достаточно ограничить физические нагрузки. С большой вероятностью детское место мигрирует по мере увеличения матки в объеме. Госпитализация при низком расположении плаценты показана при угрозе преждевременной отслойки, выраженной гипоксии плода или ближе к родам в период 35-36 недель для обследования пациентки и определения плана родоразрешения.
Низкое расположение плаценты требует коррекции режима дня. Пациентка должна как можно больше отдыхать. Важно полностью исключить психоэмоциональные и физические нагрузки, сексуальные контакты, так как все это может спровоцировать осложнения в виде отслойки. При низком расположении плаценты следует меньше ходить пешком, отказаться от поездок в общественном транспорте. Отдыхать рекомендуется в положении лежа, при этом следует приподнимать ножной конец, чтобы усилить приток крови к органам малого таза, в частности, к матке и плаценте.
Медикаментозное лечение при низком расположении плаценты не назначается. Ведение беременности при этом требует более тщательного наблюдения, скорее всего, консультация акушера-гинеколога будет назначаться чаще обычного. Коррекция состояния пациентки или плода осуществляется лишь при угрозе или развитии осложнений на фоне аномального прикрепления. При начавшейся отслойке плаценты показано использование препаратов, улучшающих кровоток в сосудах пуповины, витаминных комплексов. Если на фоне низкого расположения плаценты присутствует гипертонус матки, применяются токолитики.
При низком расположении плаценты родоразрешение возможно, как через естественные половые пути, так и с помощью кесарева сечения. Первый вариант возможен при размещении детского места не ниже, чем на 5-6 см от внутреннего зева матки, а также хорошем состоянии матери и плода, достаточной зрелости шейки и активной родовой деятельности. Плановое кесарево сечение проводится, когда низкое расположение плаценты сопровождается угрозой преждевременной отслойки, при выраженной гипоксии плода.
Прогноз и профилактика
Подавляющее большинство беременностей, протекающих с низким расположением плаценты, имеет благоприятный исход. У 70% пациенток с таким диагнозом ближе к родам детское место занимает правильное положение по передней или задней стенке матки. В остальных случаях своевременная диагностика и назначение охранного режима дают возможность избежать осложнений, доносить беременность до 38 недель и родить абсолютно здорового ребенка. У 40% женщин с низким расположением плаценты роды осуществляются путем кесарева сечения. В остальных случаях дети появляются на свет через естественный родовой канал. Иногда со стороны плода присутствуют признаки внутриутробной гипоксии.
Профилактика низкого расположения плаценты состоит в ранней диагностике и лечении гинекологических аномалий, способствующих истончению слизистой оболочки матки. Также женщинам следует избегать абортов, своевременно становиться на учет по беременности к акушеру-гинекологу. Уменьшить вероятность развития низкого расположения плаценты поможет исключение стрессов, физических нагрузок после зачатия. Также следует избегать работы на вредных предприятиях, отказаться от пагубных привычек, побольше отдыхать и обеспечить достаточное поступление питательных компонентов в организм будущей мамы. Положительным образом на здоровье женщины и плода сказываются прогулки на свежем воздухе. Каждая пациента должна выполнять все рекомендации акушера-гинеколога, сдавать необходимые анализы и проводить скрининговые исследования, чтобы как можно раньше обнаружить низкое расположение плаценты и приступить к терапии.
Низкая плацентация при беременности: симптомы, чем грозит и как лечить
Ни одна беременная не застрахована от различных осложнений. О них она
может узнать на разных сроках своего «интересного» положения. Одним из таких
диагнозов, омрачающим настроение будущей мамочки, может стать низкая
плацентация. Что это такое, можно ли распознать это состояние до проведения
УЗИ, что делать для сохранения беременности и как будут проходить роды — мы
дадим ответы на эти вопросы.
Что такое низкая плацентация?
Плацента – орган, необходимый для развития и успешного вынашивания
плода. Он формируется в матке. Через кровеносную систему плаценты эмбрион
получает полезные вещества и кислород.
Когда формируется плацента? Начальный этап этого процесса начинается
ближе к седьмому дню после зачатия. В этот период вокруг плода развивается
предшественник плаценты – внешняя оболочка. Процесс ее формирования
завершается к 20 неделе беременности.
От места прикрепления плаценты на стенке матки зависит протекание
беременности и родов. В идеале плацента прикрепляется в самой верхней точке
внутри матки: здесь лучшие условия для развития эмбриона и отличный кровоток.
Но нередко у беременной диагностируют низкое расположение плаценты. Это и
есть низкая плацентация. При этом состоянии эмбрион прикрепляется ближе к
выходу из матки (зеву) ближе, чем на 5,5-6 см.
Причины низкого прикрепления плаценты
Почему бывает низко расположена плацента? Причин много. Условно их делят
на врожденные и приобретенные — из-за перенесенных болезней, операций,
абортов.
К причинам низкого прикрепления плаценты относят:
Симптомы низкой плацентации
Диагноз ставит врач при проведении ультразвукового исследования. К
тревожным «звоночкам», на которые нужно обратить внимание относят:
Однако наличие этих симптомов не является обязательным. В любом случае, если хоть один из них присутствует, обратитесь к врачу, который ведет беременность.
Опасность низкой плацентации для течения беременности
Если опущена плацента, то плод по мере роста давит на нее. Это может привести к кровотечениям и отслойке плаценты. Последнее – серьезная угроза не только для жизни будущего малыша, но и для жизни беременной.
Еще чем грозит низкая плацентация, так это угрозой выкидыша и другими осложнениями. По мере роста плода плацента сдвигается. При низкой плацентации по передней стенке не исключено обвитие пуповиной и перекрытие выхода из матки.
Если у беременной низкая плацентация по задней стенке, то осложнений может быть больше. Субъективно женщина может чувствовать давление внизу живота, жаловаться на боль, которая по мере роста плода будет усиливаться. Так как в нижней части матки мало сосудов, из-за опущенной плаценты плод может недополучать кислород и полезные вещества.
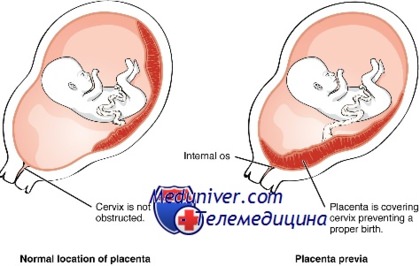
Центральное (полное) предлежание плаценты
Это – более серьезный диагноз, чем низкая плацентация у беременных.
При центральном предлежании плацента находится внизу матки, перекрывая выход из
нее. Встречается также частичное предлежание — краевое и боковое. В первом
случае ткань плаценты на две трети закрывает выход из матки, во втором – не
более трети ее зева. При центральном предлежании плаценты роды проводят
путем кесарева сечения.
Всегда ли стоит беспокоиться?
На последних месяцах беременности плацента часто поднимается. Поэтому до
середины срока низкое расположение плаценты – лишь подсказка гинекологу
уделить пациентке особое внимание.
Если до 36 недели плацента так и не
поднялась выше, в 38 недель беременную лучше госпитализировать в стационар.
Лечение при низком расположении плаценты
Не существует какого-либо лечения этого состояния. Есть только
рекомендации, которым нужно следовать. В любом случае, лучше поберечь себя
и будущего малыша.
При низкой плацентации нужно:
Низкая плацентация при родах
Роды при подобном диагнозе обычно проходят естественным путем, если
плацента не перекрывает зев матки.
Многое зависит от того, как лежит ребенок:
— головкой к зеву матки – малыш появится естественным путем, если нет других
показаний к кесареву сечению;
— проведут плановое кесарево сечение, если малыш расположен неправильно.
Для роженицы в любом случае главное настроится на благоприятный исход, не
нервничать и доверится профессионалам.
Вклад в будущее ребенка и его родных – пуповинная кровь
У вас есть возможность сразу после рождения попросить врачей собрать
пуповинную кровь. В ней содержатся стволовые клетки, которые применяют при
лечении различных заболеваний: начиная от диабета и вирусных заболеваний, и
заканчивая болезнями иммунной и кровеносной системы.
Стволовые клетки можно использовать для лечения как самого ребенка, так и его родных
Сегодня методики лечения с помощью стволовых клеток успешно применяют во всем мире. В Украине лидирующие позиции по разработке и применению таких методик принадлежат Институту клеточной терапии. Стволовые клетки пуповинной крови хранятся в Криобанке Института клеточной терапии в специальных контейнерах при гарантированном поддержании нужных условий.
Почему стоит сохранять пуповинную кровь в Криобанке?
Сегодня более 100 заболеваний можно излечить с помощью стволовых клеток. Процедура забора пуповинной крови возможна только при рождении ребенка – в момент перерезания пуповины.
И для ребенка, и для роженицы это абсолютно безопасно и безболезненно. Когда счет идет на дни, а возможности срочно найти подходящего донора нет, то единственный выход – лечение с применением стволовых клеток. Если поиск донора занимает месяцы, то подготовка стволовых клеток – несколько часов.
Чувство максимального спокойствия за самое ценное в жизни – за детей, возможно лишь если вы на 100% уверены, что нужное лекарство под рукой. Оно хранится в Криобанке Института клеточной терапии и доступно вам и вашей семье по первому требованию.
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
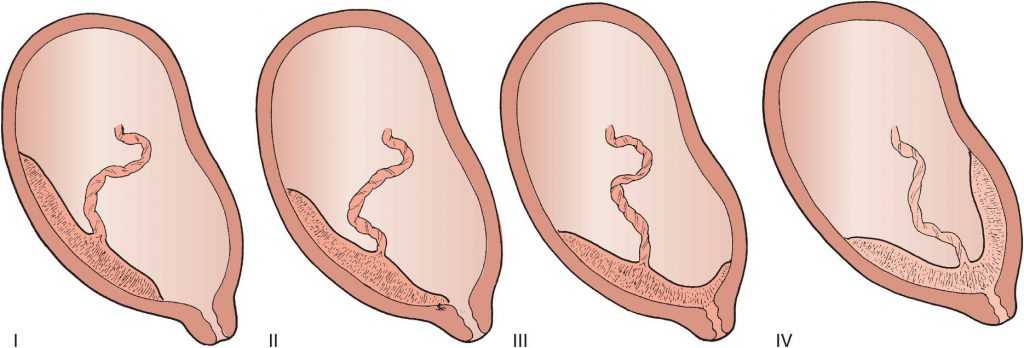
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Может ли плацента опуститься ниже чем была по передней стенке
В норме, оплодотворенная яйцеклетка перемещается из маточных труб непосредственно в полость матки, где крепится. В дальнейшем здесь же будет образовыватьсяплацента, чаще всего, по задней стенке, в области дна матки. Существует случаи, когда яйцеклетка, и, следовательно, в последующем, плацента, крепится на расстоянии от 6 сантиметров и менее от расположения внутреннего зева матки. В подобных случаяхречь идет онизкойплацентации, а так жепредлежании плаценты.
Что такое низкая плацентация? Низкая плацентация- это такой вариант прикрепления хориона (плаценты) в полости матки, при котором плацента располагается на уровне нижнего сегмента матки. Существует три самых распространенных варианта предлежанияхориона:
Роды при низкой плацентации и предлежании плаценты. Данная патология не является противопоказаниемк естественному родоразрешению (через естественные родовые пути). Так же, например, в случае полного предлежания, возможно проведение операции кесарево сечение.
Операция кесарево сечение так же проводится в срочном порядке при отслойкеплацентыв период большого срока беременности (середина и конец третьего триместра).
Течение беременности при низкой плацентации. При данной патологии возникают некоторые физиологические особенности, влияющие на дальнейший ход развития беременности и родов. Так, например, при предлежаниях элементы плаценты (ворсины хориона) прорастают в стенку матки в области перешейка гораздо глубже, чем проникали бы при её нормальном положении. Это влечет за собой то, что плацента прикрепляется к матке гораздо сильнее, чем это происходит при её нормальном расположении, а в некоторых случаях встречается вариант истинного приращения. В результате этого, во время родов, нарушается процесс отслойки и выделения последа, что приводит к кровотечениям. Кроме того, в результате «нестандартного» глубокого приращения, нижний сегмент матки приобретает губчатое строение, нарушаются сократительные способности, что становится возможным дополнительным источником кровотечений.
Так же существует еще один вариант развития кровотечения. В процессе изменений матки в течение беременности, происходит увеличение нижнего сегмента матки. При этом плацента остается на своем месте и, в итоге, подобные взаимные смещения приводят к частичной отслойке плаценты.
Данная патология, конечно же, усложняет беременность, но не является роковым для её течения. В подобных случаях применяется определенная тактика ведения беременности. Так, например, беременным с низкой плацентацией и предлежанием плаценты следует выполнять ряд назначений:
1) Противопоказаны любые физические нагрузки, способствующие напряжению брюшной стенки;
2) половые контакты следует исключить;
3) стрессовые ситуации, насколько это возможно, должныисключаться, либосведиться к минимуму;
4) Женщина должна контролировать выделения и при появлении выделений кровянистого характера незамедлительно обращаться к врачу;
Стоит отметить, что в процессе беременности матка постоянно увеличивается, это может привести к миграции плаценты из мест её прикрепления в нижних отделах на более высокий уровень и, тем самым, проблема данного осложнения решится сама собой. Статистический контроль показывает, что порядка 85-90% случаев низкой плацентации бесследно исчезают в период начала третьего триместра беременности.
Причины развития патологии. Вышеперечисленная патология встречается чаще у повторнородящих и беременных, в анамнезе которых были аборты, какие-либо воспалительные заболевания полости матки. В связи с этим считается, что явления низкой плацентации, а так же предлежания плаценты,наблюдаются в случаях дистрофического изменения слизистой матки (эндометрия), которые мешают оплодотворенной яйцеклетке фиксироваться в матке в физиологически выгодном положении.
— Вернуться в оглавление раздела «Акушерство»