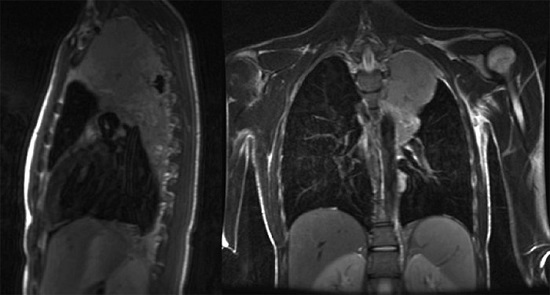
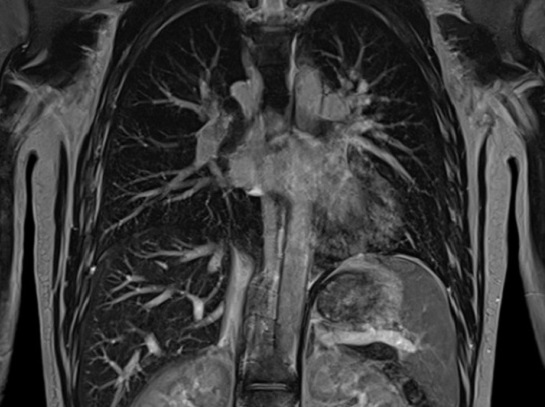
Мрт ребер грудной клетки что показывает
МРТ грудной клетки что показывает
В грудной клетке расположено множество жизненно важных органов, патологии которых сложно диагностировать классическими способами: они скрыты за костями грудины, ребрами, позвоночником, мягкими тканями. Информативным способом, который способен показать структуру, а также функциональность органов, расположенных здесь, врачи называют МРТ — магнитно-резонансную томографию с контрастом или без него. Метод идеально подходит для исследования находящихся внутри грудины органов, сосудов, желез, лимфоузлов, но наиболее эффективным его считают в диагностике опухолевых процессов.
Какие органы проверяют на МРТ грудной клетки?
Чтобы понять, что показывает МРТ грудной клетки, важно понимать суть метода. Он состоит в способности мощного магнитного поля провоцировать резонанс молекул водорода, который в больших количествах содержится в органах грудной клетки (сокращенно ОГК). Магнитно-резонансный томограф улавливает резонансные колебания и отображает их на теле-экране в виде серии монохромных снимков, представляющих собой срезы обследуемой области определенной толщины: чем мощнее МР-аппарат, тем «тоньше» срезы и точнее результаты. Также на основе полученных данных можно сделать трехмерную модель любой структуры, находящейся в полости груди.
Магнитно-ядерная томография не очень информативна при исследовании костных тканей. Плохо видны на снимках и легкие, в которых слишком много воздуха. В процессе дыхания они двигаются, что не позволяет получить четкие изображения легочных тканей. Чтобы повысить четкость картинки, врач может попросить пациента во время сканирования периодически задерживать дыхание на вдохе. Та же проблема наблюдается при попытке проверить сердечную мышцу — ее ритмичные сокращения мешают обследовать миокард на патологии. Однако временно остановить сердце невозможно, поэтому оно фактически является единственным органом в груди, который проверяют с помощью так называемой синхронизации с пульсом/ЭКГ.
В медицинской практике МРТ грудной клетки делают, чтобы визуализировать следующие органы:
При использовании контрастного вещества список диагностируемых органов и структур расширяется за счет крупных и мелких кровеносных сосудов. С помощью этого дополнения МР-сканирование показывает не только строение кровеносной сети, но также особенности ее функционирования и изменения в скорости и направлении кровотока. Благодаря тому, что контраст хорошо накапливается в патологических новообразованиях, контрастное МРТ обладает высокой информативностью в диагностике опухолей органов средостения, включая легкие и лимфатическую систему.
Когда назначают МРТ органов грудной клетки?
Показаниями к проведению МРТ ОГК является подозрение на возникновение в этой области патологических процессов: воспалений, дегенеративных и атрофических изменений, опухолей, нарушений кровоснабжения и очагов инфекций, травм и врожденных пороков развития. Чаще всего магнитно-ядерное сканирование является очередным этапом диагностики, когда проведенные ранее исследования (УЗИ, КТ или рентгенография) выявили аномалии, но не помогли врачу определить конкретное заболевание.
В число прямых показаний к проведению диагностики этим методом включены:
В ряде случаев даже при наличии показаний МРТ груди из-за противопоказаний. К абсолютным относятся:
В число относительных противопоказаний включены клаустрофобия, состояние сразу после получения травмы, когда больного беспокоит сильная боль, не дающая соблюдать спокойствие. Чтобы боль прошла, а пациент смог расслабиться и сохранять неподвижность, перед проведением процедуры ему вводят седацию или наркоз. Есть у метода и другие относительные противопоказания. Узнать, делают ли МРТ органов грудной клетки при имеющихся проблемах со здоровьем, можно у рентгенолога накануне исследования.
Подготовка к МРТ грудной полости
Стандартное обследование без контрастирования не требует специальной подготовки. Достаточно консультации с врачом, который будет проводить диагностику. Во время нее ему необходимо проверить, есть ли у пациента безусловные или относительные противопоказания к проведению сканирования. Женщинам дополнительно рекомендуется сделать незадолго до МРТ тест на беременность, чтобы убедиться в ее отсутствии. Пациентам с неуравновешенной психикой, страхом замкнутого пространства, повышенной тревожностью врач посоветует за 1-2 часа до МРТ принять успокоительное средство.
В отличие от описанного выше случая, подготовка к контрастной томографии выглядит не так просто. Так как вводимый препарат может спровоцировать тошноту, за несколько часов до диагностики пациентам рекомендуется воздержаться от еды и питья. Также следует проконсультироваться с рентгенологом относительно постоянно принимаемых лекарств: некоторые препараты могут быть несовместимыми с контрастирующими веществами.
Непосредственно перед процедурой специалист расскажет, как проходит МР-сканирование, сколько по времени оно занимает, что можно почувствовать во время работы томографа. Также он попросит снять сковывающую движения, имеющую металлическую фурнитуру одежду, аксессуары, украшения и пирсинг, оставить в раздевалке телефон, часы и другие устройства.
Как делают МРТ грудной клетки?
Если в процессе подготовки не выявлено противопоказаний, приступают к проведению МР-сканирования. Пациента укладывают на подвижный стол томографа и фиксируют его в нужном положении с помощью ремней и мягких валиков. При необходимости обследуемому вводят необходимое количество контраста (рассчитывается исходя из массы тела).
Медсестра подтверждает, что посмотрела и убедилась в отсутствии на теле пациента металлических предметов, после чего она с врачом покидает помещение с томографом. Общение с обследуемым с этого момента продолжается по громкой связи. Врач включает томограф, стол задвигается в кольцо аппарата и начинается сканирование.
Диагностика без контрастирования длится около получаса. При введении контраста МРТ грудной клетки продолжается на 15 минут дольше. В редких случаях врачу потребуется сделать повторное сканирование, если снимки получились смазанные, что удлинит время процедуры еще на 10-15 минут.
После окончания сканирования пациент может сразу встать, одеться и покинуть кабинет. Заключение и расшифровка МРТ патологий в области грудной клетки обычно занимают около часа. Получить их можно в электронном виде на флешке или в распечатанном виде. Получить их можно как на руки, так и по электронной почте.
Что лучше МРТ или КТ грудной клетки?
Однозначно назвать один из методов — МРТ или КТ — лучшим для диагностики патологий органов грудной клетки, нельзя. Они имеют принципиальные отличия и используются для обследования разных по структуре тканей и органов.
МРТ идеально определяет отклонения мягких тканей и находящихся в грудной клетке органов. Наиболее информативен этот метод для выявления опухолей, особенно злокачественных, нарушений гемодинамики. Преимуществами метода врачи называют:
В список недостатков МРТ при обследовании грудной клетки входят неэффективность метода при диагностике патологий костных тканей (ребер и позвоночника), а также легких — на снимках не видны признаки пневмонии, переломы и трещины костей. При подозрении на наличие аномалий в этих структурах лучше делать компьютерную томографию.
МРТ органов грудной клетки и средостения
В грудной клетке расположены многие жизненно важные органы: сердце, легкие, пищевод. Именно поэтому диагностические исследования средостения должны быть максимально точными — ведь от них зависит своевременное выявление возможных заболеваний.
Одним из самых информативных и при этом безболезненных методов исследования органов грудной клети является магнитно-резонансная томография (МРТ). Чаще всего ее назначают для обследования мягких тканей: легких, плеврических полостей и т.д.
Показания и противопоказания к проведению МРТ грудной клетки
Магнитно-резонансная диагностика проводится с помощью воздействия на тело человека магнитных полей. Высокочастотные ответные импульсы тканей, подвергшихся воздействию электромагнитного излучения, преобразуются датчиками в компьютерное послойное изображение, посредством которого врач может рассмотреть внутренние органы.
МРТ грудной клетки и средостения может быть рекомендовано в следующих случаях:
Врачи назначают МРТ органов грудной клетки не часто, в основном для дифференциальной диагностики. Для исследования сосудов и артерий проводят МРТ с контрастным веществом — магнитно-резонансную ангиографию.
Несмотря на неинвазивность, безболезненность и относительную легкость проведения процедуры, стоит помнить, что и у нее есть противопоказания. МРТ нельзя проводить людям с установленными искусственными клапанами сердца, стентами в сосудах, с кардиостимуляторами, инсулиновой помпой и другими имплантированными электронными устройствами. С осторожностью (только по предписанию врача) МРТ проводят во время беременности, лактации, при психических расстройствах и клаустрофобии.
Это важно
Для магнитно-резонансной ангиографии противопоказанием является аллергия на контрастное вещество.
Что показывает МРТ грудной клетки
С помощью МРТ могут быть выявлены и такие патологии как:
По результатам исследования врач выдает пациенту снимки и их расшифровку: на электронном или печатном носителе.
Точность диагностики заболеваний органов грудной клетки посредством МРТ во многом зависит от качества оборудования и квалификации специалистов. Поэтому стоит особенно внимательно подходить к вопросу выбора клиники для проведения МРТ-исследования.
Сеть медицинских центров «ABC-медицина» предлагает услуги проведения различных медицинских исследований, в том числе и МРТ. Магнитно-резонансная томография проводится на современном открытом аппарате Philips Achieva (1,5 Тесла), который позволяет обследовать пациентов с большой массой тела, а также страдающих от клаустрофобии. Диагностику проводят опытные рентгенологи, после обследования пациент получает подробную расшифровку результата. Наши офисы находятся возле станции метро «Парк Культуры» и в г. Балашиха. Если вы думаете о своем здоровье, заботьтесь о нем вместе с «ABC-медицина».
МРТ легких и бронхов
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. МРТ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики со скидкой 50%.
Надежным методом визуализации, позволяющим проводить дифференциальную диагностику вирусной пневмонии и других имитирующих ее состояний, является МРТ легких. Без ионизирующего излучения, исследование выявляет изменения в органах дыхательной системы, схожие с показателями КТ. Поэтому в условиях коронавирусной пандемии магнитно-резонансная томография стала разумной альтернативой.
Рассказывает специалист ЦМРТ
Дата публикации: 01 Апреля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Делают ли МРТ легких и бронхов?
В период массовой заболеваемости и частой необходимости проведения многократной лучевой диагностики вопрос, делают ли МРТ бронхов и легких, является приоритетным. Несмотря на то, что общепринятой технологией визуализации патологий легочной ткани считается КТ, существуют убедительные доказательства не менее высокой информативности МРТ.
Магнитно-резонансная томография дает пространственную картину состояния органов грудной клетки и позволяет диагностировать бронхо-легочные заболевания. При отсутствии абсолютных противопоказаний она может безоговорочно применяться как стандарт диагностики пневмоний и метод контроля эффективности лечения.
Особенности проведения процедуры
Магнитно-резонансная томография бронхов и легких проводится по специализированному протоколу на современных аппаратах, оснащенных системой синхронизации дыхания. Для получения максимально детальных и контрастных изображений легочной паренхимы могут быть использованы препараты-парамагнетики. Процедура не требует специальной подготовки, абсолютно безопасна как при нормальных, так и при сниженных показателях насыщения крови кислородом.
Сканирование выполняется в положении лежа на спине. После перемещения выдвижного стола в тоннель томографа пациент должен соблюдать неподвижность и выполнять команды на кратковременную задержку дыхания. Для защиты от шума используются беруши или наушники. Чтобы справиться с чувством тревожности, разрешается принять успокоительный препарат.
МРТ — магнитно-резонансная томография
Золотой стандарт для оценки как структурных, так и функциональных характеристик тканей и органов.
МРТ реберно-грудинных сочленений
Одна из наиболее частых причин обращения за экстренной помощью – боль в груди. Ее причинами могут быть разные заболевания, в том числе патологии скелетно-мышечный структур грудного отдела позвоночника или органов средостении (окруженные жировыми клетками сердце, бронхи, аорта, трахея, лимфоузлы и другие). Дать точную оценку происходящего поможет МРТ реберно-грудинных сочленений. Обследование проводится в ЛДЦ «Кутузовский» в любой день по предварительной записи.
Показания
Реберно-грудинные сочленения связывают ребра с грудиной. Их связки идут к передней и задней поверхности грудины, соединяются с противоположными и соседними связками. Причиной болей в грудной клетке часто становится реберно-грудинный синдром (встречается под названиями кострохондрит, дистрофия хряща, артроз), синдром «скользящего» ребра, синдром Титце.
Кострохондрит – это воспаление хрящевой ткани в местах скрепления ребер и грудины. В патологический процесс вовлечены мышечные, костно-хрящевые структуры, а его основные симптомы – боль в грудине, которая усиливается при кашле, движениях, глубоком вдохе, реже отеки. К ним добавляются психопатологические факторы – повышенная тревога с нарушением нормальной работы легких, депрессия. Симптомы костохондрита схожи со стенокардией, ИБС и другими сердечно-сосудистыми заболеваниями.
Для дифференцирования заболеваний, чтобы понять, что именно вызывает боль, какой метод лечения назначить, проводят обследование. Поэтому при появлении настораживающих симптомов откладывать визит к врачу нельзя.
Что покажет МРТ
Для диагностики причин и точного места патологии применяется пальпация, детальная беседа с пациентом и аппаратные методики диагностики: рентген, УЗИ, МРТ.
Магнитно-резонансная томография покажет такие патологии, как:
Как проходит обследование
Для МРТ реберно-грудинных сочленений не требуется подготовка в виде диеты и других мер. Достаточно убедиться в отсутствии противопоказаний и получить направление врача. Перед процедурой потребуется снять одежду до пояса и украшения, аксессуары с металлическими компонентами.
Результаты исследования анализируют совместно с данными, полученными с помощью других методик: рентгенографией грудины, УЗИ средостения, обследованием ключичного сустава.
Остались вопросы, нужна консультация, хотите выбрать удобное для визита время – заполняйте заявку на сайте или наберите дежурного администратора клиники самостоятельно.
Опухоли средостения: что это такое, классификация.
Опухоли средостения – общее название новообразований, которые расположены в медиастинальном пространстве груди. В 40% случаев диагностирования опухоли являются злокачественными, и тогда ставится диагноз рак средостения. Все опухоли делятся на две большие группы – первичные и вторичные. В первом случае речь идет о тех новообразованиях, которые формируются непосредственно в области средостения, во втором – опухоли образуются сначала в тканях, расположенных вне обозначенной области, а рак средостения развивается уже из метастаз. Иногда опухоли средостения называют рак тимуса, но это не совсем корректное обозначение диагноза. Дело в том, что он обозначает наличие злокачественных клеток в вилочковой железе, тогда как опухоли средостения могут начать свой рост и из других структур.
В зависимости от локализации опухоли различают следующие виды злокачественных новообразований:
Злокачественные новообразования средостения диагностируются чаще всего в возрасте 18-45 лет, какой-то гендерной предрасположенности не отмечается.
Отдельно в медицине рассматриваются мезенхимальные опухоли – представляют собой рак мягких тканей, к таковым относятся липомы и гемангиомы, лейомиосаркомы и фибромы. Поражают разные части средостения, относятся к группе вторичных, потому что «вырастают» из метастаз.
К редким опухолям средостения относятся липо- и фибросаркомы. Их опасность заключается в том, что они долгое время протекают бессимптомно и пациент обращается за помощью к врачу при выраженных нарушениях, когда рак находится уже на 3 и 4 стадии развития. Также к этой группе относится рак тимуса (тимома) – развивается в клетках вилочковой железы.
Какие симптомы укажут на рак средостения?
Рак может протекать в двух стадиях – бессимптомной и с выраженными признаками. Продолжительность прогрессирования опухоли средостения без симптомов зависит от нескольких факторов – место локализации новообразования, уровень общего иммунитета, возраст человека. Часто бессимптомно протекающий рак диагностируется случайно, во время проведения стандартной процедуры флюорографии в рамках диспансеризации.
К основным признакам рака средостения относятся:
Злокачественные опухоли растут достаточно быстро, поэтому переход из бессимптомной стадии в форму с выраженной клинической картиной недолгий. Могут проявляться и дополнительные симптомы типа отечности верхней части туловища и лица, синюшного цвета лица, расширения подкожных вен шеи.
Самым ранним проявлением рака средостения считается болевой синдром, особенно часто он проявляется при раке тимуса. В таком случае боли идентичны приступам стенокардии. Существует и ряд специфичных признаков опухолей средостения:
Общие симптомы, слабовыраженная клиническая картина, многообразие признаков, которые присущи и другим патологиям, делают диагностику только по жалобам пациента и стандартным обследованиям практически невозможной. Кроме этого, опухоли средостения могут быть и доброкачественными – например, рак тимуса по своей клинической картине полностью идентичен признакам доброкачественных новообразований в вилочковой железе.
Диагностика опухоли средостения.
Опухоль средостения может быть диагностирован инструментальными методами, которые являются самыми информативными:
Если перечисленных обследований недостаточно, то назначается хирургическая биопсия. Морфологическое исследование биологического материала позволяет полностью охарактеризовать рак средостения. Эта манипуляция важна для классификации опухоли – будет ли диагностирован именно рак тимуса или опухоль представляет собой доброкачественное образование.
Если есть подозрение на тимому (рак тимуса), то целесообразно проводить ультразвуковое исследование. Оно не выявит опухоль средостения, но даст возможность оценить состояние лимфатических узлов и жировой ткани в подключичной области.
К общим методам диагностики относятся анализы крови (общий, биохимический, коагулограмма), анализ мочи (общий), ЭКГ.
Лечение опухолей средостения.
Самым эффективным методом лечения опухолей средостения считается его хирургическое удаление, которое всегда сопровождается и специфической терапией. Если диагноз был поставлен на ранней стадии, врач может четко определить размер и форму опухоли, то применяется радиохирургический метод ее удаления по системе КиберНож. В случае больших размеров опухоли средостения удаляются классическим хирургическим методом с последующей химиотерапией. Диагностирование рака на поздней стадии делает нецелесообразным оперативное удаление новообразования, поэтому пациенту назначают только поддерживающее лечение (химиотерапия или лучевая) – рак средостения прекращает стремительно разрастаться, снижается вероятность распространения метастаз, облегчается симптоматика.
Если диагностирован рак тимуса (тимома), то врач опирается на данные исследований – каков размер опухоли средостения, есть ли ее разрастание. В некоторых случаях сначала проводится несколько курсов химиотерапии и только после этого назначается хирургическое лечение. Дополнительно, после проведения операции по удалению опухоли средостения, пациенту назначают гормональные препараты, иммуноподдерживающие средства.
Принимать решение о проведении терапевтического лечения или хирургического удаления опухоли средостения может только лечащий врач. Операция выполняется только в том случае, если специалист будет уверен в том, что он сможет удалить сразу все новообразование. Так как диагноз рак средостения часто ставится на поздних стадиях заболевания, то даже хирургические методы могут быть бесполезными по причине распространения метастаз, поражения внутренних органов и мягких тканей вокруг средостения.
Прогноз рака средостения.
Теоретически прогнозы на выздоровление при диагностировании опухоли средостения (рака тимуса) положительные. Но проблема заключается в сложностях диагностики – клиническая картина не типичная для злокачественных образований, часто люди либо предпринимают попытки лечения сами, либо обращаются со стандартными жалобами к врачу и им ставят неверный диагноз. Пока проводится лечение неверного заболевания, время проходит и наступает рак, средостения достигает тяжелой стадии. При своевременном выявлении рака тимуса вероятность благоприятного исхода составляет 68%.
Опухоли средостения (рак тимуса) возможно вылечить, но при условии своевременного выявления. Хирургический метод и последующая химиотерапия дают возможность полностью выздороветь. По причине неспецифической клинической картины диагностирование на ранней стадии затруднено, поэтому важно проходит диспансеризацию – это реальный шанс полностью избавиться от злокачественных образований.
Филиалы и отделения, в которых лечат опухоль средостения (рак тимуса)
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
В Отделе торакоабдоминальной онкохирургии
Заведующий отделом – д.м.н. А.Б. РЯБОВ
В Отделении торакальной хирургии
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Заведующий Отделом торакоабдоминальной онкологии – д.м.н. В.Ю. СКОРОПАД