Мультифокальная лейкоэнцефалопатия головного мозга что это такое
Мультифокальная лейкоэнцефалопатия головного мозга что это такое
1. Течение лейкоэнцефалопатии. ПМЛ встречается примерно у 5% больных СПИДом и у 25% из них является первым проявлением заболевания. ПМЛ — результат реактивации вируса полиомы (JC) из семейства паповавирусов. Он попадает в организм человека вскоре после рождения, но вызывает заболевание только при выраженном иммунодефиците. После появления первых симптомов ПМЛ прогрессирование неизбежно и летальный исход наступает не позднее 6 месяцев. Очень редко заболевание течет несколько медленнее. Описаны единичные случаи спонтанного улучшения.
2. Клиническая картина лейкоэнцефалопатии. У больных отмечается подострое прогрессирующее нарушение когнитивных функций, выпадение полей зрения, гемипарезы, атаксия и нарушения речи. У некоторых больных начало может быть острым, с развитием эпилептических припадков или симптомов, напоминающих инсульт.
3. Диагностика лейкоэнцефалопатии. МРТ-исследование обычно позволяет визуализировать множественные асимметричные очаги в белом веществе головного мозга, которые лучше видны в Т2-режиме. Очаги обычно не накапливают контраст и редко дают масс-эффект. КТ —- менее чувствительный метод, но и он выявляет изменения, напоминающие инфаркты. Нередко на начальных стадиях заболевания определяется только единичный очаг. Для подтверждения диагноза необходимо выявление JC-вируса в олигодендроглиоцитах. ПЦР позволяет определить ДНК вируса в ткани и в ЦСЖ, однако чувствительность и специфичность исследования ЦСЖ еще предстоит определить.
4. Лечени лейкоэнцефалопатии. Не существует средств с доказанной эффективностью для лечения ПМЛ. Описаны единичные случаи некоторого улучшения на фоне антиретровирусной терапии и химиотерапии цитозин-арабинозидом (Ара-С). Исследование эффективности антиретровирусной терапии в сочетании с Ара-С, вводимым внутривенно или интратекально, не выявило достоверной разницы результатов лечения. Показано, что эти виды терапии не способствуют продлению жизни больного (AIDS Clinical Trials Group).
5. Ожидаемый результат лечения лейкоэнцефалопатии. При отсутствии лечения больные ПМЛ обычно живут менее 6 месяцев. Лечение неэффективно. Планируется проведение новых клинических исследований.
Цитомегаловирусная инфекция нервной системы.
1. Течение цитомегаловирусной инфекции. Цитомегаловирус (ЦМ6) попадает в организм человека вскоре после рождения и серологические исследования у большинства взрослых американцев позитивны. Сразу после инфицирования могут наблюдаться транзиторные системные проявления, однако нормальное функционирование иммунной системы препятствует дальнейшим проявлениям. ЦМВ распространяется по организму, попадая в биологические жидкости, и у всех ВИЧ-инфицированных серологические тесты положительны. При СПИДе наиболее часто поражаются желудочно-кишечный тракт и сетчатка. По данным аутопсии у 10—40% больных СПИДом имеет место ЦМВ-поражение головного мозга.
2. Клиническая картина цитомегаловирусной инфекции. ЦМВИ поражает все уровни центральной нервной системы, но чаще всего клинически проявляется тремя следующими синдромами. ЦМВ-энцефалит (ЦМВЭ) характеризуется подостро развивающейся спутанностью сознания, дезориентацией или делирием. У больного нарушаются память, внимание и другие когнитивные функции. Очаговая неврологическая симптоматика представлена нейропатиями черепных нервов, нистагмом, фокальной слабостью, спастикой и атаксией. Может наблюдаться фокальный энцефалит, сопровождающийся симптомами менингита. Симптоматика прогрессирует в течение нескольких недель. ЦМВ-полирадикуломиелит (ЦМВ-ПРМ) характеризуется подостро нарастающими периферическими парезами мышц с арефлексией и нарушением функций тазовых органов (преимущественно задержкой мочи).
Заболевание развивается исподволь, достигая стадии развернутых симптомов только через 1—3 недели. При неврологическом обследовании можно обнаружить нарушения чувствительности, включая болевые парестезии в области промежности и нижних конечностях, а также признаки миелопатии, включая сенсорные расстройства с горизонтальным уровнем и симптом Бабинского. Обычно ЦМВ-ПРМ в первую очередь поражает нижние конечности, а затем распространяется вверх, напоминая синдром Гийена-Барре. ЦМВ-мультифокальная нейропатия — подострый процесс, прогрессирующий в течение нескольких недель или даже месяцев. Он характеризуется периферическими парезами, снижением глубоких рефлексов и нарушениями чувствительности вследствие асимметричного поражения нервов нижних и верхних конечностей. Двигательные нарушения обычно преобладают над чувствительными, хотя в некоторых случаях первыми признаками заболевания могут быть парестезии, В редких случаях ЦМВ вызывает менингомиелит или миозит.
3. Диагностика цитомегаловирусной инфекции. Клинические симптомы заболевания позволяют предположить диагноз, но не являются патогномоничными для ЦМВ-поражения нервной системы при СПИДе. МРТ-исследование с контрастированием гадолинием позволяет визуализировать накопление контраста в области эпендимальной выстилки желудочков мозга у 10% больных ЦМВЭ, иногда мозговых оболочек при менингоэнцефалите или менингомиелите, и в ряде случаев корешков спинномозговых нервов в поясничном отделе и конуса спинного мозга при ЦМВ-ПРМ. Однако нередко нейровизуализационные методы не выявляют отклонений от нормы или демонстрируют неспецифические атрофйческие изменения.
В ЦСЖ наблюдается полиморфонуклеарный плеоцитоз, снижение уровня глюкозы, повышение концентрации белка и примерно у половины больных ЦМВ-ПРМ —положительная культура ЦМВ. Для ЦМВЭ плеоцитоз нехарактерен и культура ЦМВ почти никогда не бывает положительной. При мультифокальной мононейропатии состав ЦСЖ нормальный или наблюдается неспецифическое повышение уровня белка. В последние годы для диагностики ЦМВИ стали применять ПЦР, которая позволяет выявить ДНК вируса в ЦСЖ. Ретроспективные исследования показали, что данный метод является чувствительным и специфичным для активной ЦМВИ, однако проспективные исследования еще предстоит провести. Считается, что не бывает изолированного ЦМВ-поражения нервной системы, данные нарушения являются только компонентом системной инфекции, о чем свидетельствует обнаружение изменений в сетчатке глаз и желудочно-кишечном тракте. Также нередко поражаются легкие и надпочечники.
Мультифокальная лейкоэнцефалопатия головного мозга что это такое
а) Терминология:
1. Сокращения:
• Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ)
2. Определение:
• Подострая оппортунистическая инфекция, вызванная ДНК-содержащим полиомавирусом JC
1. Общие характеристики прогрессирующей мультифокальной лейкоэнцефалопатии:
• Лучший диагностический критерий:
о Мультифокальные гиперинтенсивные на Т2-ВИ бляшки демиелинизации, поражающие субкортикальное белое вещество (БВ) и распространяют на глубокое БВ; серое вещество часто остается сохранно вплоть до поздней стадии заболевания О Обычно двустороннее, но асимметричное поражение; контрастное усиление или масс-эффект отсутствуют о Поздняя стадия: сливные зоны поражения БВ с кистозными изменениями
• Локализация:
о Склонность к поражению лобных и теменно-затылочных областей, таламуса
о Возможно поражение ствола мозга и мозжечка
• Размеры:
о Вариабельны, от мелких субкортикальных повреждений до сливных полушарных поражений
• Морфология:
о Поражения БВ могут быть одиночными, мультифокальными или распространенными
2. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастным усилением
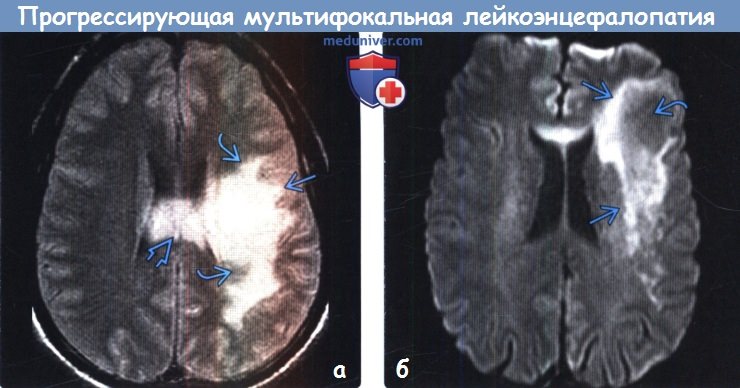
(б) МРТ, ДВИ, аксиальный срез: у пациента с ВИЧ с очень низким количеством СD4(+) клеток в сочетании с прогрессирующей мультифокальной лейкоэнцефалопатией (ПМЛ) определяется ядро низкой интенсивности сигнала, окруженное ободком более высокой интенсивности сигнала. Признаки ПМЛ на ДВИ варьируют в зависимости от стадии заболевания.
в) Дифференциальная диагностика прогрессирующей мультифокальной лейкоэнцефалопатии:
1. ВИЧ-энцефалит:
• Атрофия и симметричные перивентрикулярные зоны или диффузное поражение БВ; вовлечение БВ инфраинсулярных и перитригональных отделов
2. Приобретенная ЦМВИ:
• Может наблюдаться вентрикулит, энцефалит, ретинит или полирадикулопатия
3. Воспалительный синдром восстановления иммунитета (ВСВИ):
• Наиболее часто связан с ПМЛ (вирус JC)
4. ОДЭМ:
• Иммуноопосредованная воспалительная демиелинизация, развивающаяся после инфекционного заболевания/вакцинации
1. Общие характеристики прогрессирующей мультифокальной лейкоэнцефалопатии:
• Этиология:
о К возрасту 65 лет 50-70% людей имеют антитела к вирусу JC
о Гематогенное распространение вируса с периферии или реактивация латентного поражения головного мозга
о ПМЛ вызывает разрушение олигодендроцитов
2. Макроскопические и хирургические особенности:
• Множественные сливные участки сероватого цвета в белом веществе или на границе серого и белого вещества
3. Микроскопия:
• Демиелинизация, олигодендроциты с крупными базофильными включениями
• Причудливые реактивные астроциты с гиперхромными ядрами, напоминающие опухолевые клетки
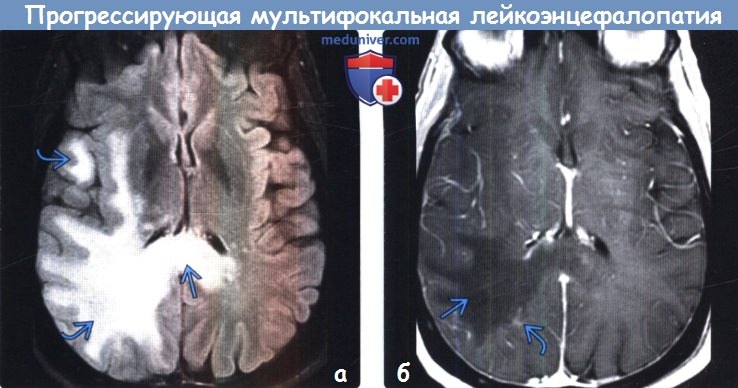
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у того же пациента определяется зона снижения интенсивности сигнала от белого вещества с очень слабоинтенсивным контрастированием краевых отделов. Терапия моноклональными антителами (например, натализумабом), использующаяся при широком спектре иммунологических заболеваний, может угнетать иммунную систему и предрасполагает пациента к развитию прогрессирующей мультифокальной лейкоэнцефалопатии (ПМЛ).
д) Клиническая картина:
1. Проявления прогрессирующей мультифокальной лейкоэнцефалопатии:
• Наиболее частые признаки/симптомы:
о Изменение психического состояния, прогрессирующая неврологическая симптоматика, головная боль, вялость
2. Демография:
• Эпидемиология:
о Подвергающиеся химиотерапии пациенты со СПИД, злокачественными опухолями, после трансплантации органов
о Сообщения о возникновении ПМЛ в условиях лечения рассеянного склероза(PC) и ревматических заболеваний
е) Диагностическая памятка. Рекомендации по визуализации:
• При мультифокальном поражении субкортикального белого вещества без масс-эффекта или контрастного усиления патологических очагов у больных СПИД более вероятна ПМЛ, а не ВИЧ-энцефалопатия
ж) Список литературы:
1. Berger JR: Progressive multifocal leukoencephalopathy. Handb Clin Neurol. 123:357-76, 2014
2. Wattjes MP et al: MRI pattern in asymptomatic natalizumab-associated PML. J Neurol Neurosurg Psychiatry. ePub, 2014
Редактор: Искандер Милевски. Дата публикации: 18.4.2019
Прогрессирующая мультифокальная лейкоэнцефалопатия
Прогрессирующая мультифокальная лейкоэнцефалопатия
Клиническая картина
Несмотря на разнообразие симптомов ПМЛ, обусловленное различной локализацией очагов демиелинизации, можно выделить и ряд общих черт клинической картины. Помимо когнитивных нарушений (от легких нарушений концентрации внимания до деменции) для ПМЛ очень характерны очаговые неврологические симптомы. Чаще наблюдаются моно- и гемипарез, а также нарушения речи и зрения. Мы наблюдали нескольких больных, у которых ПМЛ привела к слепоте. Поражение ЦНС поначалу иногда проявляется отдельными нарушениями координации движений, но при этом может быстро привести к тяжелой инвалидности. У некоторых больных развиваются эпилептические припадки. Выпадение чувствительности, лихорадка и головная боль встречаются редко и более характерны для церебрального токсоплазмоза.
Диагностика
При подозрении на ПМЛ необходимо в кратчайшие сроки подтвердить диагноз лучевыми методами диагностики. Следует иметь в виду, что КТ головы плохо выявляет очаги пониженной плотности. МРТ намного более чувствительна по числу и размерам образований, чем КТ. При МРТ обычно выявляются очаги повышенной интенсивности сигнала на T2-взвешенных изображениях и последовательности FLAIR; эти очаги имеют сниженную интенсивность на T1-взвешенных изображениях, как правило без усиления гадолинием и эффекта объемного образования. Восстановление иммунитета на фоне ВААРТ может привести к выраженному воспалительному компоненту с существенным усилением контрастирования (см. «Синдром восстановления иммунитета»). Поражения серого вещества не типичны. Следует отметить также, что очаги почти всегда асимметричны.
Во многих случаях МРТ позволяет дифференцировать ПМЛ с токсоплазмозом и лимфомой. Однако классические поражения, которые обычно приводятся в учебниках, — обширные, затрагивающие все полушарие — обнаруживаются не всегда. ПМЛ всегда начинается с маленького очага, поэтому маленькие и единичные очаги не исключают диагноза. ПМЛ может развиться в любой части головного мозга, типичной локализации нет. Очаги нередко обнаруживаются в теменной и затылочной областях или перивентрикулярно, однако может страдать и мозжечок. Важно, чтобы заключение по результатам МРТ давал специалист по лучевой диагностике или врач, имеющий опыт по ПМЛ. Но даже в этом случае ПМЛ бывает трудно отличить от инфекции, вызванной вирусом герпеса человека типа 6 (Caserta, 2004) и ВИЧ- лейкоэнцефалопатии (Langford, 2002).
При характерных клинической картине и данных МРТ в сочетании с положительным результатом ПЦР на вирус JC диагноз ПМЛ можно поставить с достаточной степенью вероятности. В этих случаях выполнять биопсию головного мозга сегодня не рекомендуется. Тем не менее отрицательный результат ПЦР не исключает ПМЛ. Количество вируса в крови может колебаться в значительной степени и не коррелировать с размером поражений (Eggers, 1999; Garcia, 2002). К сожалению, после появления ВААРТ ПЦР на вирус JC стала менее информативной, так как на фоне ВААРТ его концентрация в крови зачастую падает (Di Giambenedetto, 2003). У некоторых больных может потребоваться стереотаксическая биопсия головного мозга.
Лечение
Мы считаем, что абсолютный приоритет в лечении ПМЛ имеет оптимизация АРТ. В 1998 г. нами было показано, что ВААРТ значительно улучшает прогноз (Albrecht, 1998). Данные других исследователей подтвердили это наблюдение (Clifford, 1999; Dworkin, 1999; Gasnault, 1999; Tantisiriwat, 1999). In vitro продемонстрирован синергизм между ВИЧ и вирусом JC, поэтому нужно добиваться максимального подавления вирусной нагрузки. Хотя описаны случаи прогрессирования ПМЛ на фоне правильной антиретровирусной терапии, сегодня ВААРТ нередко остается единственным шансом для больных.
Профилактика
Профилактики не существует. Предотвратить заражение вирусом также не возможно.
Таблица 13. Лечение и профилактика прогрессирующей мультифокальнойлейкоэнцефалопатии
Мультифокальная лейкоэнцефалопатия головного мозга что это такое
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
Лейкоэнцефалопатия – клинические формы, диагностика
Медицинский термин «лейкоэнцефалопатия» применяется для определения группы заболеваний, сопровождающихся поражением белого вещества и ряда глубоких структур головного мозга. Быстрое прогрессирование приводит к формированию старческого слабоумия.
У детей встречаются сосудистые разновидности, врожденные формы с длительным хроническим течением. Сроки выживаемости при этом типе больше по сравнению с многоочаговым аналогом.
МР-снимок сосудистой лейкоэнцефалопатии
Для отличия патологии от ряда других нейродегенеративных болезней с аналогичными клиническими симптомами разработана классификация по МКБ 10, где четко выделяют формы нозологии.
Что такое лейкоэнцефалопатия головного мозга
Поражение белого вещества мозга обуславливается в большинстве случаев вирусами. Сосудистая, дисциркуляторная формы обусловлены нарушением кровоснабжения определенного участка головного мозга. Хроническая ишемия обуславливает необратимые изменения.
Клинические симптомы болезни чаще возникают при поражении папилломавирусами. Вероятность нозологии у пациентов с ВИЧ менее 6% по данным статистики МРТ головного мозга в СПб.
Формы сосудистого генеза прогрессируют медленно. Хроническое течение заболевания характеризуется постепенным необратимым поражением ткани. Легкая ишемия провоцирует образование небольших некротических участков. Диффузное расположение приводит к неврологическим расстройствам.
Виды лейкоэнцефалопатии
Самой малоопасной формой является очаговая. Формируется хроническими воспалительными процессами сосудистого генеза. Недостаток микроциркуляции определенного отдела мозга провоцирует гипоксию, нехватку кислорода. Гибель зон белого вещества развивается несколько лет.
Агрессивнее протекают морфологические изменения при гипертонической болезни. Увеличение внутричерепного давления обуславливает разрывы мелких капилляров с участками некроза мозговой паренхимы. Разновидность медицинским языком называется «дисциркулярная энцефалопатия». Появляется у людей старше 55 лет.
Прогрессирующая мультифокальная лейкоэнцефалопатия имеет агрессивное течение. Люди при патологии живут не более 5 лет. Летальные исходы связаны с обширными инфарктами, инсультами.
Классификация видов лейкоэнцефалопатии по МКБ 10
Прогрессирующий вид сосудистого генеза (болезнь Бинсвангера) кодируется символами «I67.3». Из классификации болезней десятого пересмотра исключена субкортикальная деменция с кодом «F01.2».
Прогрессирующая мультифокальная (многоочаговая) лейкоэнцефалопатия – «A81.2». К одноименной группе относится фенилкетонурия, болезнь Александера, Канавана. Патологии категории «IA» выделяют по причинам, так как имеют аутоиммунное происхождение – обусловлены повреждением тканей иммуноглобулинами собственного организма. Антитела становятся агрессивными при изменении структуры мембраны или генетической информации клетки под влиянием вирусов, химических, физических факторов.
Рассмотрим полный алгоритм классификации:
Международная классификация десятого пересмотра является действующей. При кодировке диагноза нередко встречается дисциркуляторная энцефалопатия, острая цереброваскулярная недостаточность БДУ ишемия мозга (хроническая).
Клинические симптомы мелкоочаговой лейкоэнцефалопатии
Очаговая симптоматика имеет подострое течение. Начальные стадии болезни выявляются неврологами:
Дифференциальная диагностика очаговых видов проводится для отличия от изменений белого вещества при ВИЧ, деменции. Спинальные очаги протекают без нарушения психических функций. Повреждение белого вещества сопровождается когнитивными расстройствами.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Причина многоочагового повреждения белого вещества – вирус JC, приводящий к распространенному поражению нервной системы. Заболевание развивается на фоне сниженной активности иммунной системы. Антиретровирусное лечение дорогое, поэтому большинство людей погибает.
Прогрессирующая энцефалопатия быстро приводит к разрушению миелина большинства нервных клеток. Изменения необратимы, симптомы постепенно нарастают.
Около 80% населения страны являются носителем полиомавируса человека второго типа, но энцефалопатия не возникает. Только иммунодефициты при СПИДе создают возможности быстрого размножения возбудителя.
Иммунитет пожилых людей не справляется с активность полиомавируса (JC) после иммуномодуляторной или иммуносупрессивной терапии после лечения онкологического новообразования, операций по пересадке органов.
У детей появление патологии наблюдается после начала терапии хронического лимфолейкоза, болезни Ходжкина.
Передается вирус 1С воздушно-капельным или фекально-оральным способом. У большинства населения наблюдается бессимптомное течение. Провоцирующие факторы:
Магнитно-резонансная томография – единственный способ, позволяющий выявить патологические очаги внутри белого вещества. После появления нарушения зрения, дизартрии, гемипареза, афазии неврологи смогут предположить диагноз. Окончательная верификации возможна только после микроскопического обследования биоптатов головного мозга – участки ткани, взятые из места повреждения.
Дисциркулярная энцефалопатия
Хроническое прогрессирующее течение цереброваскулярной патологии сопровождается диффузными многоочаговыми изменениями, приводящими к гемипарезам, ишемическому инсульту, множественным нейропсихологическим и неврологическим расстройствам.
Прогрессирование дисциркуляторной энцефалопатии связано с дегенерацией тканей, накоплением агрессивных метаболитов.
До использования методов нейровизуализации большую часть причин появления когнитивных расстройств специалисты объясняли дисциркуляторной энцефалопатией. Практика показывает гипердиагностику случаев нозологии. Ядерно-магнитный резонанс указывает только 20% случаев встречаемости очагов белого вещества у пожилых пациентов с сосудистыми заболеваниями.
Основным отличием дисциркулярной разновидности в сравнении с инсультом является поражение не крупных мозговых артерий, а мелких пенетрирующих сосудов, артериол. Диффузные повреждения мелких ветвей вызывает ряд морфологических изменений:
Раннее выявление любой категории предотвращает прогрессирование после назначения правильной поддерживающей терапии.
Особенности перивентрикулярной и резидуальной лейкоэнцефалопатии у детей
Хронический недостаток поступления кислорода, длительная ишемия мозговых тканей приводит к повреждению подкорковых структур, полушарий, мозгового ствола. Патологические очаги обнаруживаются в глубине серого вещества, сопровождаются изменениями подкорковых волокон.
Перивентрикулярная энцефалопатия характеризуется преимущественной локализацией патологических очагов вокруг желудочков мозга.
Резидуальный вид имеет врожденные и приобретенные причины. Провоцирующим фактором у ребенка являются травматические повреждения черепа, воспалительные процессы внутри черепной коробки. Отдельная разновидность – энцефаломиелопатия возникает из-за аномалий строения сосудистой сети мозга.
Симптомы резидуальной энцефалопатии детей:
Практика показывает наличие латентного течения нозологии у новорожденных с весом около четырех килограмм. Клинические симптомы появляются после начала активного кровоснабжения. Случаи появления слабоумия у дошкольников и школьников связаны с травмами черепной коробки.
Сколько живут с энцефалопатией
Длительность жизни определяется клинической формой болезни, скоростью прогрессирования, индивидуальными изменениями организма человека.
Прогрессирующая многоочаговая энцефалопатия сопровождается летальным исходом через 1-3 года после выявления. Поддерживающая терапия увеличивает выживаемость.
Разновидности сосудистого генеза имеют хроническое прогрессирование. Люди с данной разновидностью при грамотной организации лечения живут десятки лет. Сокращает сроки гипертония, выраженные ишемические очаги структуры головного мозга, кровоизлияния внутрь мозга.
Принципы диагностики лейкоэнцефалопатии
Лучшим способом верификации изменений белого и серого вещества головного мозга является МРТ. Лейкоэнцефалопатия локализуется в головном и спинном мозге. На снимках визуализируются участки высокой интенсивности диаметром от трех миллиметров до трех сантиметров неправильной округлой и овальной формы. Расположение очагов в субкортикальных и перивентрикулярных отделах определяет режим Т1 взвешенных последовательностей с дополнительным контрастированием (МР-ангиография). Способ диагностирует атрофию, расширение желудочковых пространств, свежие патологические зоны.
Мультифокальная лейкоэнцефалопатия
МРТ головного мозга при лейкоэнцефалопатии выявляет участки разной интенсивности в мозжечке, стволе, теменно-затылочных и лобных областях. Реже встречается инфратенториальная локализация. Сканирование головного мозга должно сочетаться с обследованием спинномозговой жидкости. Анализ позволяет выявить патологических агентов, являющихся причиной патологии.
Прямое выявление вируса JC, ВИЧ методом ПЦР имеет достоверность близкую к 100%. Если тест отрицательный, подтверждение или исключение диагноза возможно способом биопсии – взятие материала из патологического участка после обнаружения МРТ с трехмерным моделированием.
Обязательна диагностика аутоиммунных состояний, иммунодефицита.
Электронейромиография регистрирует снижение проведения сигнала по слуховым, зрительным, соматосенсорным нервным волокнам. Существует специфические места локализации патологии, выявление которых позволяет предположить патологию с высокой долей вероятности.
Разрушение миелина нервных оболочек, верификация дегенерации аксона – признаки нейродегенеративных процессов. Патологические волны возникают на субклинической стадии до первых выраженных симптомов.
Чтобы выявить патологии вначале развития, следует сделать МРТ. Процедура качественно показывает мягкотканый компонент, насыщенный водой. Жидкость после воздействия магнитным полем начинает резонировать, изменяется радиочастотный сигнал. Регистрация импульса позволяет отобразить графическую картинку на экране монитора после обработки программой.
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время


