Муцинозная карцинома что это
Рак яичников
Классификация опухоли в яичниках выражается в трех типах: доброкачественная, пограничная и злокачественная.
Доброкачественные опухоли подразделяются на:
Опухоль способна вырабатывать гормоны, а может быть не активной.
Диагностировать рак яичников удается при использовании ультразвуковых исследований, а также компьютерной томографии. Постоянное наблюдение за состоянием органов половой системы у врача гинеколога позволяет женщинам обнаружить изменения и начать лечение на ранних стадиях.
Лечение доброкачественных новообразований начинается после определения размера опухоли, ее подвижности и локализации внутри яичника. В зависимости от возраста женщины, сопутствующих заболеваний принимается решение об удалении только опухоли или самого яичника. Доступная практика лапароскопического удаления новообразования позволяет снизить уровень осложнений, а также сократить срок восстановления после операции.
Пограничные опухоли
Такая модель опухолевого процесса включает в себя признаки и злокачественных, и доброкачественных опухолей. Особенность данного типа раковых клеток в том, что они не имеют развития.
Новообразования данного типа активно размножаются и поражают яичники, а также метастазируют в другие органы. Лечение такой опухоли определяются стадией развития заболевания и раннем обнаружении.
Виды опухолевого процесса в яичниках:
Причины рака яичников и факторы риска
Данный диагноз «рак яичников» преобладает у людей с генетической наследственностью и может возникнуть случайным образом. Причинами возникновения злокачественного образования является: не наступление беременности, употребление алкоголя и табака, большая масса тела, прием эстрогенной терапии, наступление ранней и поздней менструации. Также на практике существуют и профилактические факторы: прием оральной контрацепции, роды и кормление грудью перевязка маточных труб.
Классификация рака яичников
Существует первичное, вторичное и метастатическое поражение. Рак яичников первичного характера развивается непосредственно в железе. Опухоль развивается в эпителиальной ткани, преимущественно с двух сторон. Поражение первичным типом рака чаще проявляется у женщин в возрасте тридцати лет. Вторичный тип рака яичников развивается в тератоидных, серозных и псевдомуцинозных кистах яичника. Поражение случается у женщин шестидесяти лет. Метастатическое поражение случается из-за распространения раковых клеток через кровь, лимфу к другим органам. Опухоли данного типа отличаются быстрым развитием и поражением органов.
Стадии рака яичников
Стадийность заболевания зависит от развития и роста опухоли, а также попаданию раковых клеток в лимфу и кровь.
Диагностика рака яичников
Диагностика рака яичников начинается с консультации врача. При гинекологическом обследовании происходит ректовагинальный осмотр, который помогает оценить проникновение опухолевого процесса в ткани. Также происходит пальпация живота, позволяющая оценить размеры опухоли.
Описанные симптомы и анализ семейного анамнеза позволяют врачу выявить риск возможности появления рака яичников. Для подтверждения или опровержения заключения гинеколога назначается ультразвуковые и компьютерные исследования. А также лабораторные анализы на уровень онкомаркеров.
Лечения рака яичников
Одним из методов лечения рака яичников является хирургическое вмешательство. Частичное или полное удаление органа зависит от возраста пациента и метастазирования опухоли. Для молодых женщин возможна заморозка яйцеклетки перед операцией, что позволяет продуцировать будущую возможность материнства.
Химиотерапия при постановке диагноза «рак яичников» показывает положительную динамику. Пациенту назначается внутривенное вливание токсичных веществ, воздействующих на опухолевые клетки. Подавление развития онкологии в яичниках может сопровождаться нежелательными побочными эффектами, такими как, рвота, диарея, тошнота, артериальная гипертензия и мышечные, суставные боли. За решением данной проблемы и снятию симптомов необходимо обратиться с жалобами к лечащему врачу для изменения программы химиотерапии.
Реабилитация
Профилактикой в возникновении опухоли в яичниках является постоянный прием оральных контрацептивов.
Кликабельный ряд и телефоны
Филиалы и отделения, где лечат рак яичников
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Карцинома причины, симптомы, методы лечения и профилактики
Карцинома — это медицинское название более привычного для людей рака, онкологического заболевания, которое протекает в виде злокачественной опухоли. Болезнь поражает эпителиальные клетки кожи, подкожной клетчатки, мягких и твёрдых тканей, внутренних органов, слизистых оболочек. Характеризуется наличием метастаз. Раковые новообразования, в отличие от доброкачественных наростов, стремительно распространяются, что требует незамедлительного лечения у врача-онколога.
Симптомы карциномы
Признаки заболевания различаются в зависимости от места и источника поражения, стадии развития, темпов роста опухоли и других факторов. Существуют общие симптомы онкозаболеваний:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 03 Декабря 2021 года
Содержание статьи
Причины
Раковые клетки формируются в организме с ослабленным иммунитетом, что снижает сопротивление развитию патологии. До сих пор врачи не выявили точных причин болезни, но можно выделить некоторые группы риска:
Стадии развития карциномы
Рак развивается стремительно, но от болезни можно избавиться, если обнаружить онкологию до формирования начальной стадии. У каждого пациента рак протекает по-разному, но существует 5 общих стадий развития:
Разновидности
Карциному классифицируют по множеству факторов:
Карцинома по структуре происхождения
Карцинома по характеру течения
Карцинома по структуре раковых клеток
Другие типы карциномы
Методы диагностики
Обнаружить рак без применения инструментальной диагностики невозможно, особенно на начальной стадии. Врачи-онкологи исследуют организм пациентов такими способами:
В сети клиник ЦМРТ врачи используют самые современные методы диагностики:
Муцинозная карцинома что это
Злокачественная эккринная спираденома (син. спираденокарцинома) возникает из доброкачественной эккринной спираденомы, что подтверждается выявлением гистологических признаков эккринной спираденомы и злокачественной эккринной спираденомы в пределах одного элемента. Частота злокачественной эккринной спираденомы не зависит от пола. Возраст больных варьирует от 21 года до 85 лет, причем 2/3 из них старше 50 лет.
Злокачественная эккринная спираденома проявляется узлом, клинически сходным с эккринной спираденомой, который через несколько лет начинает быстро увеличиваться в размере, изменяется в цвете, изъязвляется или появляется боль, что может быть обусловлено опухолевой прогрессией и сдав-лением окружающих тканей. Диаметр опухоли варьируется от 0,5 до 10 см. Чаше она располагается в области верхних конечностей (40%), хотя может встречаться и на других участках кожи.
Гистологически злокачественная эккринная спираденома от доброкачественного аналога отличается выраженной клеточной атипией и стромальной инвазией.
Дифференциальной диагностике злокачественной эккринной спираденомы (со злокачественной цилиндромой, аденокарциномой, плоскоклеточным раком кожи, меланомой, анапластическим раком) помогает иммуноги-стохимическое исследование, т. к. эти опухоли иммуногистохимически отличаются от злокачественной эккринной спираденомы.
Течение злокачественной эккринной спираденомы неблагоприятное. Метастазы возникают в 38% случаев, чаще на фоне рецидивирующих опухолей. Отдаленные метастазы поражают лимфатические узлы, легкие, кости, головной мозг, кожу. Зависимость рецидивирования и метастазирования от величины и локализации злокачественной эккринной спираденомы отсутствует. Однако ряд авторов отмечают, что опухоли диаметром менее 2 см не рецидивируют и не метастазируют.
Лечение злокачественной эккринной спираденомы проводится путем иссечения опухоли в широких пределах.
Муцинозный эккринный рак
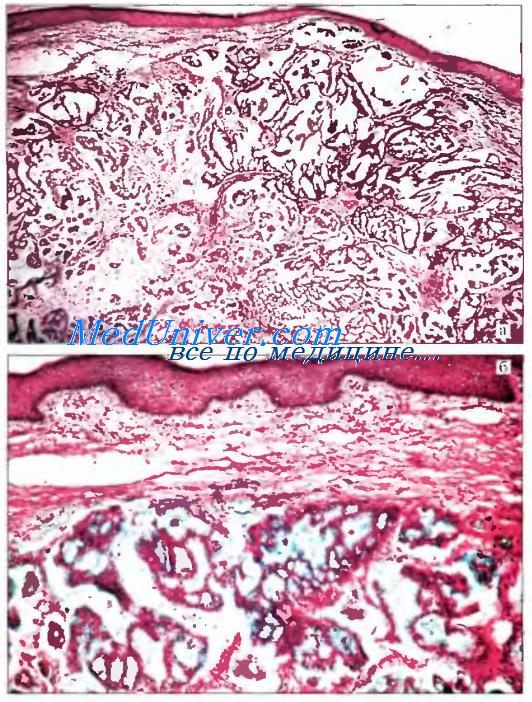
Эккринная муцинозная аденокарцинома (син.: слизистая аденокарцинома кожи) — редкая злокачественная опухоль, возникающая из кубических темных клеток секреторного отдела эккринной потовой железы. Впервые выделена как самостоятельная нозологическая форма в 1971 г. S. Mendosa и RB.Helwig. До настоящего времени в литературе описано всего 120 случаев, потому что часто слизистые карциномы кожи ошибочно принимаются за метастазы аденокарцином других локализаций. В 5% случаев предрасполагающим фактором является механическая травма, другие факторы риска неизвестны.
Муцинозный эккринный рак встречается в возрасте от 8 до 84 лет, преимущественно у лиц мужского пола. Наиболее частая локализация — периорбитальная область (38%), щека, подбородок, нос и волосистая часть головы: описаны единичные случаи поражения туловища, половых губ, вульвы и тыла стопы. Обычно опухоль на лице имеет меньший диаметр (от 0,7 до 2,5 см), чем на туловище (до 8 см).
Клинически муцинозный эккринный рак бессимптомный солитарный плотный подкожный узел. Опухоль сходна с «айсбергом». В глубоких отделах дермы она шире, чем на поверхности кожи.
Макроскопически на разрезе узел муцинозного эккринного рака однородный или кистозный, полупрозрачный, серой, голубоватой, реже красной окраски. Длительно сушествуюшие эккринные муцинозные аденокарциномы приобретают жемчужный блеск. Опухоль может прорастать в поперечнополосатые мышцы, периост.
Микроскопически эккринная муцинозная аденокарцинома состоит из солидных гнезд базалоидных клеток и железистоподобных структур, содержащих слизистый секрет, которым пропитана и строма. Опухолевые гнезда нередко имеют дольчатый вид, содержат рудиментарные протоковые структуры. Просветы протоков выстланы одним или двумя слоями клеток. Опухолевые клетки имеют одинаковую форму и размеры, содержат гиперхромные ядра. Фигуры митозов малочисленны. Опухоль разделяется на части тяжами фиброзной соединительной ткани. Воспалительная реакция почти полностью отсутствует в пределах или вокруг опухоли.
Гистологическими признаками агрессивности муцинозного эккринного рака являются протокоподобные участки, содержащие солидные клеточные структуры и тяжи анапластических клеток. Описана инвазия лимфатических сосудов, периневральной ткани.
Эккринная муцинозная аденокарцинома содержит несульфированный мукопротеин, иногда сиаломуцин, вырабатывающийся кубическими темными клетками.
По данным литературы, течение муцинозного эккринного рака медленное, с неуклонным прогрессирова-нием; быстрый рост наблюдается редко. Регионарное метастазирование, частота которого составляет 10%, не коррелирует с продолжительностью существования опухоли, ее диаметром и числом местных рецидивов. Последние развиваются в сроки от 2 нед. до 14 мес. после нерадикального удаления. Отдаленные метастазы редки.
В связи со сложностью диагностики муцинозного эккринного рака от момента появления опухоли до установления правильного диагноза проходит в среднем 1,3 года.
Диагноз муцинозного эккринного рака устанавливается гистологически, а также с помощью гистохимических и иммуногистохимических методов исследования: положительное окрашивание на слизь, экспрессия антигенов эпителиальной мембраны, низкомолекулярных цитокератинов, раково-эмбрионального антигена, онкопротеина с-егЬВ-2.
Дифференциальный диагноз муцинозного эккринного рака проводится с метастазами рака внутренних органов. В первую очередь, это метастазы светлоклеточного рака почки, у женщин — метастазы слизистой адено-карциномы молочной железы, рака яичников у мужчин — светлоклеточной крупноацинарной аденокарциномы предстательной железы.
Лечение слизистых аденокарцином кожи хирургическое, но частота рецидивов достигает 28% после удаления в шадящих (с захватом до 2 см здоровой кожи) пределах. Чаще рецидивы развиваются при опухолях лица (в первую очередь, периорбитальной области), волосистой части головы, дистальных отделов конечностей: они возникают в среднем через 2,6 года после лечения. Рецидивная опухоль не чувствительна к лучевой терапии и не отвечает на химиотерапии. При слизистых аденокарциномах на веках наиболее эффективна операция по Мохсу, предоставляющая возможность максимального сохранения окружающих здоровых тканей. При наличии регионарных метастазов производится удаление лимфатических узлов.
Рак яичников-современный взгляд на проблему (по данным обзора литературы)
Среди множества патологических процессов наибольший интерес у теоретиков и клиницистов во все времена вызывали те из них, которые чаще всего приводили к гибели или инвалидизации больных. Без преувеличения можно сказать, что самым тяжелым и коварным заболеванием злокачественного генеза у женщин является рак яичников (РЯ). Проблема этой патологии была и остается одной из самых актуальных и трудных разделов онкологии, и поэтому широко обсуждается в различных областях медицины.
Рак яичников (РЯ) наряду со злокачественными опухолями шейки и тела матки является одним из наиболее распространенных заболеваний онкологической природы и в мировой статистике занимает третье место. По данным литературы, карцинома яичников составляет 6-8% из числа всех онкологических заболеваний и 20-25% среди злокачественных опухолей женских половых органов, причем рак яичников составляет около 80% всех опухолей придатков.
Анализ тенденций заболеваемости и смертности и их географических особенностей позволяет приблизиться к пониманию некоторых аспектов этиологии и патогенеза данного заболевания (Макаров О.В., 1996).
В настоящее время накоплено значительное количество экспериментальных, эпидемиологических и клинических фактов, позволяющих обозначить многие стороны этиопатогенеза РЯ, несмотря на это причины возникновения большинства опухолей яичников остаются неизвестными. Обзоры многочисленных исследований указывают на высокую частоту рака яичника в индустриальных странах, за исключением Японии. Возможно, это обусловлено диетическими факторами, а именно, высоким потреблением животных жиров, хотя последние исследования не подтверждают связи развития РЯ ни с высококалорийной пищей, ни с употреблением алкоголя, кофеина и никотина. Нет и убедительных доказательств возможного канцерогенного эффекта радиации, применяемой в диагностических и терапевтических целях, в развитии РЯ, хотя в эксперименте моделей опухоли яичника создавали путем облучения грызунов рентгеновскими лучами или при помощи пересадки ткани яичника в селезенку или другие органы портальной системы. В нескольких исследованиях развитие карцином яичников связывают с использованием талька в гигиенических целях.
Л.В. Акуленко с соавт. (1998) предложили критерии идентификации наслед-ственных форм РЯ. Таковыми являются:
Ранняя диагностика РЯ остается главной нерешенной проблемой в онкогинекологии. Клиническое ректо-вагинальное обследование малого таза нередко позволяет идентифицировать новообразование яичников. С 1970-х годов благодаря внедрению ультразвуковых технологий наступила новая эра в диагностике опухолей яичника. Ультразвуковое исследование малого таза стало рутинным методом в обследовании пациентки при подозрение на опухоль яичника. При небольших новообразованиях в малом тазу наибольшей информативностью обладает трансвлагалищная эхография, при образованиях более 6-7 см возрастает роль трансабдоминальной эхографии. Рак яичника на ранних стадиях эхографически представляет собой кистозное образование с единичными сосочковыми образованиями с нечеткими контурами, тогда как при 1С и ІІ стадиях уже визуадизируются обширные папиллярные разрастания с нарушением целостности капсулы кисты и в позадиматочном пространстве определяется небольшое количество жидкости. Для генерализованных стадий РЯ эхографически характерно наличие неправильной формы опухолевого конгломерата кистозно-солидного строения с размытыми границами разрастаниями по наружному контуру. Асцит выявляется в 70-80% набдюдений. При выявлении эхографических признаков злокачественности опухолевого процесса в яичниках и за их пределами необходимо дифференцировать первичность и вторичность поражения яичников.
Эхографические критерии дифференциальной диагностики первичного и метастатического рака яичников
Критерии: первичный рак, метастатический рак
Сторона поражения: чаще двустороннее всегда двустороннее
Структура кистозно-солидная: преимущественно кистозная Солидная,реже-с некрозом в центре
Размеры опухоли: свыше 10 см До 10 см
Контуры опухоли: нечеткие,неровные Четкие, бугристые
Связь с маткой: в конгломерате с маткой связь с маткой отсутствует
Современные стандарты лечения рака яичников были сформированы Интернацио¬нальной группой по изучению рака яичников на 7-ой международной конферен¬ции по онкогинекологии, проходившей в Риме в 1999.
При раке яичников различают пять типов хирургических вмешательств:
При ранних стадиях РЯ, к которым относят la, Ib и Па, в качестве хирургиче¬ского этапа лечения необходимо выполнять пангистерэкгомию с экстирпацией боль¬шого сальника на уровне поперечно-ободочной кишки. Для обоснования ранней ста¬дии, обязательно производится цитологическое исследование перитонеальной жидко¬сти, при её наличии, смывов с брюшины малого таза, боковых карманов брюшной полости, печени и диафрагмы. При низкодифференцированных опухолях необходима биопсия тазовых и парааортальных лимфоузлов. У молодых женщин с высокодиффе-ренцированным раком яичников или опухолями пограничной злокачественности, при желании пациентки сохранить детородную функцию, возможен органосохраняющий объем операции: односторонняя аднексэктомия с обязательной резекцией второго яичника, оментэктомией и цитологическим контролем. В подобных наблюдениях, которые чрезвычайно редки, после родов выполняют экстирпацию матки с оставшимися придатками. Следует помнить, что органосохраняющие операции при раке яичников — это исключение, а не правило.
Лапароскопия при подозрении на РЯ выполняется только в диагностиче-ских целях. Рядом авторов этот метод рекомендован для биопсии тазовых и парааортальных лимфатических узлов, как стандартный. Необходимо избегать неадек¬ватных лапароскопических вмешательств для хирургического лечения рака яич¬ников.
При подтверждении ранней стадии РЯ, адьювантная химиотерапия может не выполняться в случаях пограничной злокачественности и при высокодифференциро-ванном раке. В остальных случаях рекомендована комбинированная химиотерапия в количестве 4-6 циклов препаратами платины с алкилирующими агентами. Примене¬ние таксанов и антрациклинов при индукционной химиотерапии при ранних стадиях РЯ остается дискуссионным. Эффективность таких методов, как лучевая терапия и гормональное лечение при ранних стадиях РЯ не доказана.
При местно-распространенном и диссеминированном процессе, к которому ряд авторов причисляет и 1с стадию, в связи с наличием опухолевых клеток по брюшине, хирургическое вмешательство всегда должно быть этапом комплексно¬го лечения и носить циторедуктивный характер. Оптимальной циторедуктивной операцией считается субтотальная гистераднексэктомия или пангистерэктомия с экстирпацией большого сальника, с уменьшением остаточных опухолевых масс, по мнению разных авторов, от 0,5 до 2 см3. Только оптимальная циторедукция может быть основанием для постановки ШЬ стадии, при которой отдаленные ре¬зультаты заметно лучше, по сравнению с Шс стадией, в которой к сожалению, на¬ходится более половины больных, получивших комплексное лечение. В повседневной клинической практике встречают ситуации, когда полное удаление опухоли невозможно. Массивный канцероматоз, тотально замещенный опухолью “панцирный” большой сальник, прорастание опухоли в диафрагму, ворота печени и ее паренхиму, малый сальник, брыжейку тонкой кишки, забрюшинные пространства часто вынуждают хирурга минимизировать объем хирургического вмешательства. Вместе с тем, всегда следует стремиться к удалению первичной опухоли, большей части сальника и крупных опухолевых узлов на париетальной брюшине.
При Шс стадии объем вмешательства может быть уменьшен только из-за невозможности удаления масс опухоли без повреждения жизненноважных органов. Удаление лимфатических узлов забрюшинного пространства при РЯ, по мнению многих хирургов, носит диагностический характер. Дополнение операции аппендэктомией, спленэктомией, удалением пораженных отделов кишки, может проводиться только с целью достижения условной радикальности операции. Паллиативные вмешательства при нарастании кишечной непроходимости производятся с целью улучшения качества жизни больных. При массивных отдаленных метастазах в пе¬чень и легкие циторедуктивное вмешательство не показано. В свою очередь, около 10% больных раком яичников при первичном обращении оперировать не представляется возможным. Основными причинами подобных клинических ситуаций являются прорастание первичной опухоли в смежные органы и мягкие ткани малого таза, тотальный канцероматоз и множественные метастазы в органы брюшной полости, асцит, плевриты, отягощенное соматическое состояние, пожилой и старческий возраст, резко ослабленное состояние больных. Лечение этой категории больных начинается с системной полихимиотерапии. В результате короткого курса индукционной химиотерапии (2-4 цикла) примерно 30% больных представляется возможным выполнить промежуточную циторедуктивную операцию. Операция предпринимается с целью уменьшения массы первичной опухоли и ее метастазов и, таким образом, повысить эффективность последующей химиотерапии, а также улучшить качество жизни больных. Доказано, что промежуточная циторедуктивная операция повышает выживаемость больных раком яичников.
Прогноз больных раком яичников зависит, прежде всего, стадии заболевания (распространенности процесса), гистологического строения опухоли и плоидности опухолевых клеток. Далее следуют: степень дифференцировки клеток опухоли, экспрессия онкогена HER-2/neu, скорость размножения опухоли, размеры остаточной опухоли после хирургического вмешательства, выраженность асцита и возраст больной. Наиболее неблагоприятным прогнозом отмечаются больные с массивными диссеминированными формами злокачественных эпителиальных опухолей яичников. Полисерозиты и отдаленные метастазы у больных пожилого и старческого возраста, у которых верифицирован светлоклеточный или низкодифференцированный серозный рак с анэуплоидией клеток опухоли сводят шансы на излечение больной практически к нулю. В то время, как высокодифференцированные злокачественные опухоли яичников любого гистологического строения IА и IВ стадий излечиваются в 95-100% наблюдений. Приведенные факторы прогноза у больных запущенными формами рака яичников в связи с массивным распространением и большим суммарным объемом опухоли существенного прогностического значения не имеют, а любые методы лечения носят лишь паллиативный характер.
Статья добавлена 27 марта 2013 г.
Муцинозная карцинома что это
Особенности диагностики и лечения больных муцинозным раком толстой кишки
Муцинозный рак является редкой формой колоректального рака (КРР), на долю которого приходится около 10-15% всех случаев КРР. По своим клиническим и патоморфологическим характеристикам муцинозный рак отличается от аденокарциномы. В течение длительного времени данный гистологический вариант ассоциировался с более неблагоприятным ответом на терапию по сравнению с аденокарциномой. Несмотря на то, что до сих пор вопрос о прогнозе больных муцинозной формой КРР остается спорным, заболевание продолжает считаться прогностически неблагоприятным и мало изученным. Как бы то ни было, за последние несколько лет был проведен ряд исследований, касающихся изучения эпидемиологии и клиники данной патологии, которые позволили пролить свет на терапию больных муцинозной формой КРР. В статье, опубликованной недавно в журнале the Nature Reviews Clinical Oncology, представлена информация о последних достижениях, которые были сделаны в лечении данной патологии. Представлена информация о прогностической значимости локализации муцинозного рака в ободочной или прямой кишке, особенности ответа больных с данным заболеванием на химиотерапию, лучевую терапию и сочетанное химиолучевое лечение. Помимо этого описано, как отличается ответ на терапию больных муцинозным раком и больных аденокарциномой; представлена информация о роли поддерживающей терапии, значимости ранней диагностики муцинозной формы КРР, особенности ее метастазирования.
Муцинозный рак чаще всего встречается при локализации опухоли в ободочной, чем в прямой кишке (15% и 9% соответственно). Данный гистологический вариант КРР чаще встречается у женщин, чем у мужчин, и преимущественно локализуется в проксимальном отделе ободочной кишки. Этиология заболевания до конца остается неизвестной. По данным наблюдательных исследований заболевание реже диагностируется у лиц азиатского происхождения и чаще у населения Европы, Северной Америки и Австралии. Более того, заболевание чаще выявляют у пациентов, имеющих в анамнезе воспалительное заболевание кишечника, такие как болезнь Крона или язвенный колит, а также у больных, у которых была проведена лучевая терапия на органы брюшной полости и малого таза.
Муцинозный рак характеризуется повышенной секрецией слизи, занимающей не менее 50% объема злокачественной клетки. Правильная диагностика заболевания во многом определяется профессионализмом патоморфолога. Заболевание является низкодифференцированной формой КРР (3 степень дифференцировки). Тем не менее, определение степени дифференцировки является весьма субъективным. Насколько такие патоморфологические характеристики, как особенности роста, границы опухоли, локализация слизи и процент опухолевых клеток со слизью, влияют на исход заболевания, остается в настоящее время неизвестным. Более того, наличие перстневидных клеток среди опухолевых клеток больных муцинозной формой КРР является признаком неблагоприятного прогноза заболевания, но клиническую значимость этого фактора еще необходимо более детально изучить.
По сравнению с аденокарциномой муцинозной рак чаще диагностируют при метастатическом процессе. Этому «феномену» существует ряд объяснений. В первую очередь, муцинозный рак чаще локализуется в проксимальном отделе ободочной кишки и имеет менее плотную консистенцию, чем аденокарцинома. В связи с этим явные клинические признаки заболевания появляются уже при развитии отдаленных метастазов. Помимо этого, быстрое прогрессирование заболевания связано с тем, что муцинозный рак имеет молекулярную сигнатуру, отличную от аденокарциномы. Молекулярные нарушения, ответственные за быстрое прогрессирование данного заболевания, на данный момент остаются неизвестными.
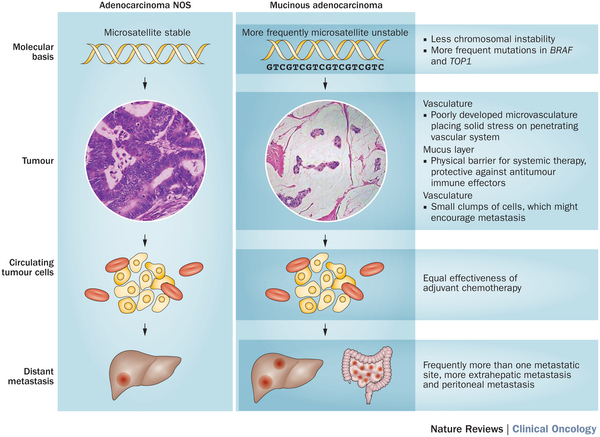
У больных муцинозным раком были описаны различные варианты аберраций. По сравнению с аденокарциномой при муцинозном раке чаще встречается микросателлитная нестабильность. Даже если при муцинозном раке имеется микросателлитная стабильность, в отличие от аденокарциномы при этом заболевании значительно снижены аберрации, связанные с изменением числа копий генов. При этом заболевании чаще встречаются BRAF мутации, что обуславливает инфильтративный характер роста опухоли. Помимо этого, у больных муцинозным раком часто встречаются мутации генов KRAS и PIK3CA. При этом заболевании часто имеется повышенная экспрессия гена MUC-2, который кодирует синтез муцина-2, белка, находящегося на поверхности кишечного эпителия и других органов, содержащих мукозную мембрану. Как бы то ни было, экспрессия данного гена не является признаком, типичным только для муцинозного рака. Повышенная экспрессия MUC-2 способствует образованию мукозного слоя, стимулирующего рост и развитие опухоли. Основные особенности муцинозного рака представлены на рисунке 1.
Рисунок 1. Отличительные особенности муцинозного рака от аденокарциномы.
При данной форме заболевания имеются определенные особенности, которые позволяют объяснить резистентность муцинозного рака к системной терапии при метастатическом процессе. К их числу относятся микросателлитная нестабильность, особенности строения самой опухолевой клетки и множественные очаги метастазирования. Роль опухолевого микроокружения (включая изменение состава мукозного слоя и васкуляризация опухоли) остается пока только гипотетической.
Большая роль в диагностике муцинозного рака на дооперационном этапе отводится магнитно-резонансной томографии (МРТ), особенно если она проводится параллельно с выполнением гистологического исследования. Существует ряд механизмов, позволяющих объяснить относительную резистентность муцинозного рака к химиотерапии и лучевой терапии по сравнению с аденокарциномой. Подобная резистентность может быть обусловлена сочетанием разной молекулярной сигнатуры и особенностями строения муцин-содержащих опухолей, отличных от аденокарциномы, что приводит в конечном итоге к повышенной васкуляризации и росту опухоли.
Несмотря на относительно неблагоприятный прогноз, определенные успехи в терапии данных больных были достигнуты в связи с улучшением стандартов хирургического вмешательства и выполнения тотальной мезоректальной эксцизии. Подобная тактика позволяет выполнить операцию без разрыва опухоли и попадания ее содержимого в брюшную полость. В связи с этим постановка диагноза на дооперационном этапе имеет большое значение для хирургов, так как позволяет им не только выработать адекватную тактику во время операции, но и предугадать возможные осложнения в послеоперационном периоде.
Дальнейшие достижения в лечении данной патологии связывают с адъювантной и неоадъювантной терапией, при проведении которой необходимо принимать во внимание как особенности строения, так и особенности молекулярного профиля этих опухолей.
При диагностике заболевания на распространенной стадии процесса прогноз больных муцинозным КРР значительно хуже по сравнению с прогнозом больных метастатической аденокарциномой. В связи с этим стандартом терапии данных больных остается мультимодальный подход, благодаря которому возможно объединение усилий разных специалистов. Неудивительно, что те особенности данного заболевания, которые необходимо учитывать, были выделены отдельно для каждого специалиста этой мультидисциплинарной команды.
Источник: Hugen N, Brown G, Glynne-Jones R, et al. Advances in the care of patients with mucinous colorectal cancer. Nature Reviews Clinical Oncology 2015. Published online 1 September. doi:10.1038/nrclinonc.2015.140.