Мышечный триггер что это такое
Триггерные точки на теле человека: причины возникновения, диагностика и лечение
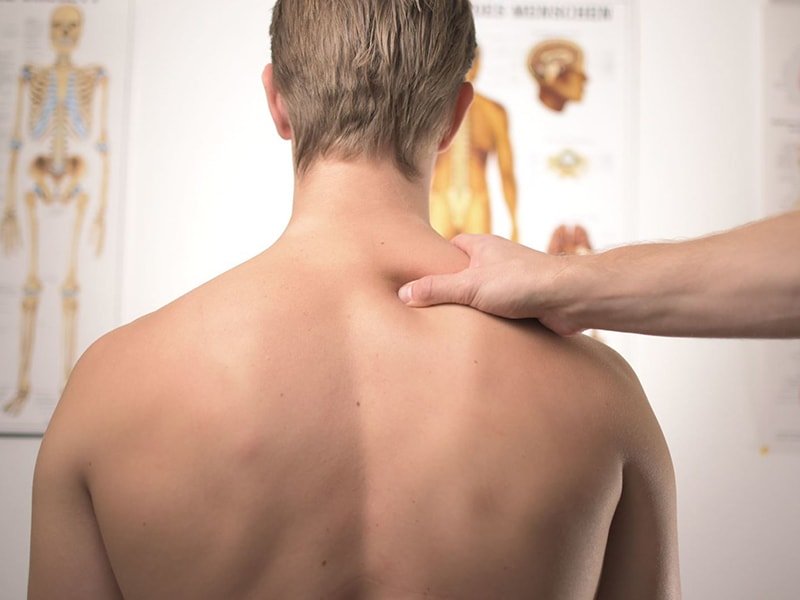
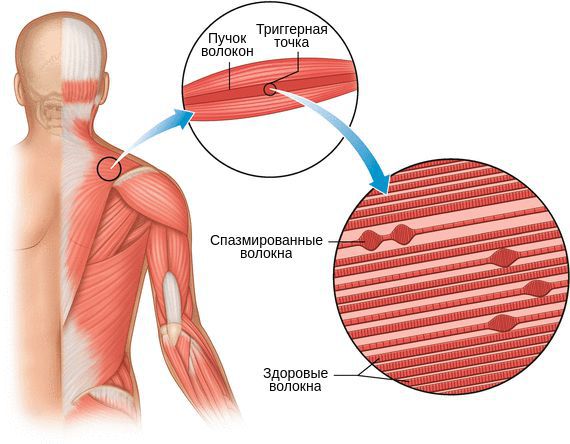
Триггерные точки (триггерные зоны) представляют собой уплотнения небольшого размера, локализованные в мышечных тканях. При надавливании на триггерные точки одномоментно возникает острый болевой синдром. При хронических болях данная патология называется миофасциальным синдромом. Триггерные точки на теле человека не угрожают его здоровью, однако доставляют массу неприятностей и могут стать причиной значительного ухудшения качества жизни.
Лечение триггерных точек в Москве предлагает Юсуповская больница – ведущий медицинский многопрофильный центр, оснащенный новейшим оборудованием и обслуживаемый штатом высококвалифицированных врачей. Если вы ищете, где выполнить массаж триггерных точек в Москве – центр реабилитации Юсуповской больнице является лучшей клиникой, где делают массаж триггерных точек.
Причины возникновения триггерных точек
Наиболее частой причиной возникновения триггерных точек является мышечное перенапряжение, связанное со статическими нарушениями, заболеваниями опорно-двигательного аппарата, неврологическими заболеваниями, нарушением осанки и травмами.
Нарушение осанки и неправильные позы приводят к статическому перенапряжению одной мышцы. Перекос таза и укорочение одной нижней конечности также обязательно сопровождается чрезмерным перенапряжением одной из мышц. Следствием нарушений в тазовом поясе является возникновение триггерных зон в плечевом отделе. Перенапряжение мышц и последующее появление триггерных точек может быть вызвано и постоянной пульсацией от болевого органа при наличии воспалительного процесса в нем.
Кроме того, миофасциальный синдром может быть вызван следующими заболеваниями и состояниями:
Локализация
Триггерные точки – это своеобразный ответ организма человека на перенапряжение, воспалительные процессы, травмы, дисбаланс нагрузок на мышцы (сколиоз, неправильная осанка, резкие движения или длительное статическое положение).
Хронические боли возникают в мышцах и тканевых оболочках (фасциях) мышц сухожилий и суставов. В таком случае речь идет о миофасциальном синдроме (миофасциальные триггерные точки).
Триггерные зоны образуются в статической скелетной мускулатуре. Карта триггерных точек человека весьма обширна. В зависимости от локализации известны их следующие разновидности:
Классификация эффектов
Существует определенная классификация триггерных точек, согласно которой они подразделяются на три вида:
Симптомы и диагностика
Триггерная зона определяется врачом по наличию характерного уплотнения и болевой реакции при нажатии непосредственно под пальцем и в зоне отражения. Активизация триггерных зон может быть обусловлена заболеваниями внутренних органов (ишемией, язвой желудка), заболеваниями опорно-двигательного аппарата. Для исключения сопутствующих патологий назначается проведение рентгенологического исследования, ультразвуковой диагностики, лабораторных анализов крови и мочи.
Диагноз устанавливается в соответствии с результатами проведенного комплексного обследования и при наличии дополнительных симптомов:
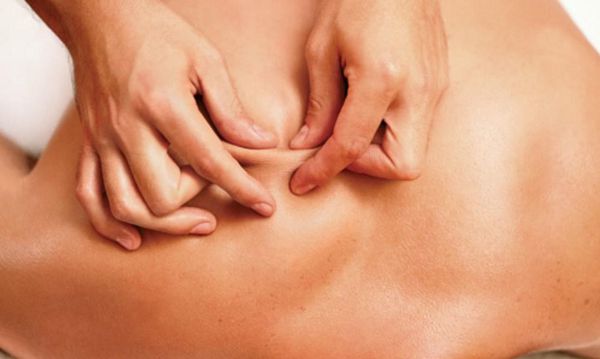
Зачастую обнаружение триггерных точек затруднено ввиду сильной спазмированности или массивности некоторых мышц (бедер, ягодиц). В данных случаях специалисту необходимо пальпировать предполагаемую триггерную зону более интенсивно.
Лечение миофасциальных точек
Во избежание нарушения метаболических процессов и развития кислородного голодания в спазмированных мышцах, миофасциальный болевой синдром требует немедленной терапии.
Перед тем, как убрать триггерные точки, необходимо избавиться от причины, которая привела к их возникновению – устранить сопутствующее заболевание и снять мышечный спазм.
Мышечное напряжение можно снять следующими способами, которые применяются в центре реабилитации Юсуповской больницы:
Метод лечения триггерных точек в Юсуповской больнице подбирает опытный, компетентный специалист. Эффективность терапии зависит от тяжести симптомов и запущенности заболевания.
Блокада
Основным методом медикаментозного лечения миофасциального синдрома, оказывающим моментальный и длительный эффект, является блокада триггерных зон, суть которой заключается во введении шприцем в триггерную точку обезболивающего препарата (местного анестетика).
Временным расслабляющим действием обладают миорелаксанты, которые используются при острой боли. Для повышения эффективности данной терапии одновременно с миорелаксантами применяют противовоспалительные средства (НПВС).
Массаж
Эффект разглаживания триггерных точек в процессе массажа объясняется тем, что сначала продукты метаболизма и кровь отжимают от больного места, а затем, после расслабления, точку омывает новая порция свежей крови, что приводит к её разогреванию и постепенной деактивации.
После нащупывания и постепенного сжатия массажистом уплотнения пациент ощущает слабую боль (в триггерной точке и зоне иррадиации), которая постепенно стихает и полностью исчезает. Затем триггерную точку сжимают повторно, более интенсивно и удерживают от момента появления боли до её исчезновения. Процедура состоит из трех-четырех таких сеансов, после чего накладывают теплый компресс на триггерные точки. Как разминать подобные уплотнения – знает только квалифицированный массажист, обладающий специальными навыками. Поэтому заниматься самомассажем не рекомендуется, так как в таком случае массаж может оказаться неэффективным. Комментарии пациентов как лечить триггерные точки лишний раз подтверждают, что самолечение не приносит желаемого результата.
Профилактика
Триггерные точки не угрожают здоровью человека и поддаются лечению, однако для того, чтобы предотвратить их повторное появление, сопровождающееся значительным дискомфортом, следует придерживаться несложных правил безопасности:
Для того, чтобы иметь более подробное представление о триггерных точках, местах их локализации, причинах и методах лечения хронических болей, написано много книг, которые полезны как для врачей, так и для пациентов. Из них можно выделить следующие:
Лечение миофасциального синдрома требует обязательного привлечения квалифицированных специалистов. В центре реабилитации Юсуповской больницы для диагностики и лечения данной патологии используется мультидисциплинарный подход. Консультации проводят невролог, терапевт, реабилитолог, врач ЛФК, физиотерапевт, остеопат. Триггерные точки в Юсуповской больницы лечат с применением самых передовых методик, позволяющих избавиться от этого недуга в максимально короткие сроки. В нашей клинике ведет прием лучший специалист по триггерным точкам в Москве, разрабатывающий для каждого пациента индивидуальный комплекс упражнений с использованием декомпрессионных тренажеров, оказывающих воздействие на пораженные участки тела и способствующих разработке защемленных мышц.
Запись на прием к специалисту центра реабилитации проводится по телефону Юсуповской больницы либо онлайн на сайте. У наших координаторов можно узнать условия госпитализации в стационар и узнать стоимость медицинских услуг.
Что такое миофасциальный синдром? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коршуновой Юлии Витальевны, невролога со стажем в 31 год.
Определение болезни. Причины заболевания
Миофасциальный синдром — это болезненное состояние, для которого характерна боль в любой части тела и болезненные мышечные напряжения с локальными уплотнениями — триггерными точками. Источником такой боли становятся мышцы и фасции — соединительная ткань, покрывающая мышцы.
Миофасциальная боль — одно из проявлений миофасциального синдрома. Она развивается при хронической скелетно-мышечной боли и может возникать в любых скелетных мышцах.
Триггерные точки, как и миофасциальная боль, могут располагаться в любой мышце. Их появление не зависит от расы и пола, однако с возрастом риск образования увеличивается.
Развитию миофасциальной боли способствуют многие факторы:
Боль в поражённых внутренних органах и суставах приводит к защитному напряжению мышц. Это позволяет разгрузить сустав и создать мышечный корсет вокруг внутреннего органа. Например, при некоторых болезнях желудка тонус сгибателей шеи снижается, а тонус разгибателей повышается. Это приводит к боли в области затылка.
Эмоциональный стресс также сопровождается мышечным напряжением, чем может активировать триггерные точки. При этом мышцы могут оставаться в спазмированном состоянии даже после прекращения стресса.
Другими причинами миофасциального синдрома могут стать длительное статическое напряжение мышц и стереотипные движения, особенно в условиях низкой температуры. К таким факторам относят частые повороты и наклоны туловища, однообразный тяжёлый физический труд, длительную сидячую работу в офисе или долгие поездки за рулём.
Спровоцировать появление триггерных точек может сдавление мышц ремнями, лямками рюкзака, узкими бретельками, тугими джинсами или тяжёлой шубой.
Ещё одна причина — длительная неподвижность мышцы, например сон в одной и той же позе или ношение гипса после перелома.
Свой вклад в формирование миофасциального синдрома также вносят:
Симптомы миофасциального синдрома
Классическими признаками миофасциальной боли являются:
Пациенты с миофасциальной болью обычно жалуются на местные ноющие и плохо локализуемые боли в мышцах и суставах, которые часто не дают им уснуть. Боль может быть очень сильной и отдавать в конечность. Такое состояние пациенты часто трактуют, как ущемление нерва.
Миофасциальная боль может вызывать напряжение, мышечную слабость, треск и щелчки в суставах, а также вегетативные явления, например потливость, ощущение «ползания мурашек» и изменения температуры кожи.
Спазмированная мышца, сдавившая проходящий рядом кровеносный/лимфатический сосуд или нерв, может вызвать дополнительные симптомы, такие как онемение и отёк части тела. При спазмировании мышц шеи может возникнуть головокружение, заложенность и шум в ухе.
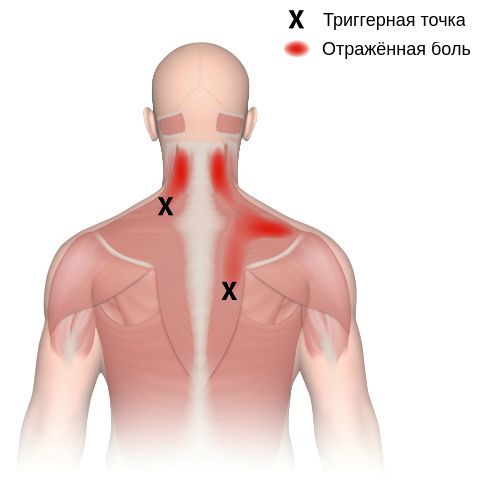
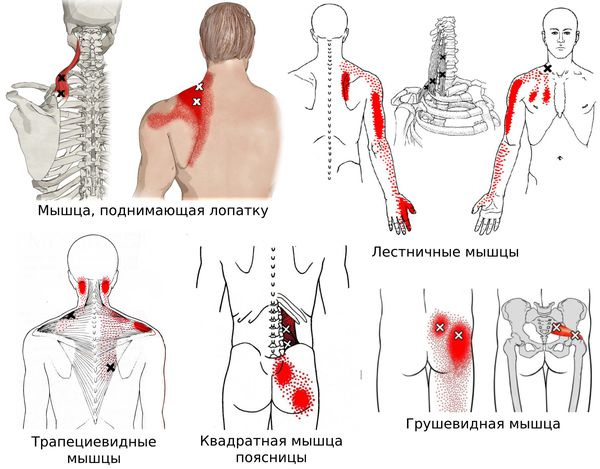
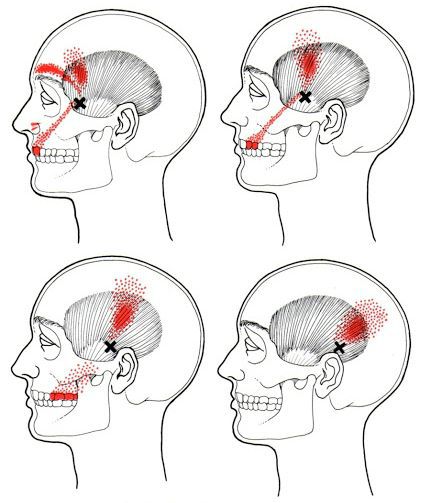
Согласно наблюдениям, чаще спазм возникает в мышце, поднимающей лопатку, грушевидной, трапециевидной, лестничной мышцах и квадратной мышце поясницы.
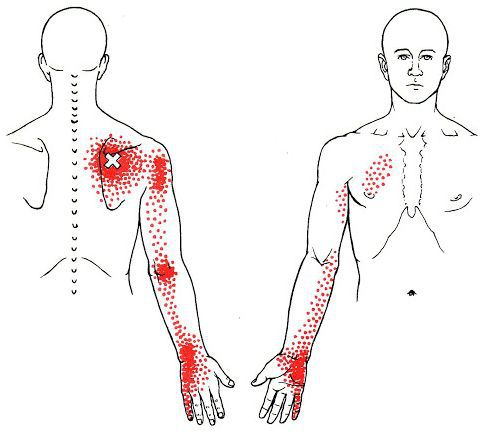
Каждой точке характерны свои зоны иррадиации. Например:
Активные триггерные точки являются непосредственным источником боли. После их стимуляции боль распространяется в отдалённые, но строго определённые зоны, как на картинках выше.
Уплотнение участка мышцы может предшествовать формированию триггерной точки, поэтому его появление не всегда сопровождается болью.
Патогенез миофасциального синдрома
Патофизиология миофасциальной боли не совсем понятна. Считается, что в основе этой патологии лежит нарушение сократимости мышц и уменьшение их способности к расслаблению.
Длительный спазм приводит к рубцеванию мышцы и формированию триггерных точек. Мышца становиться менее растяжимой, что ведёт к ограничению движений.
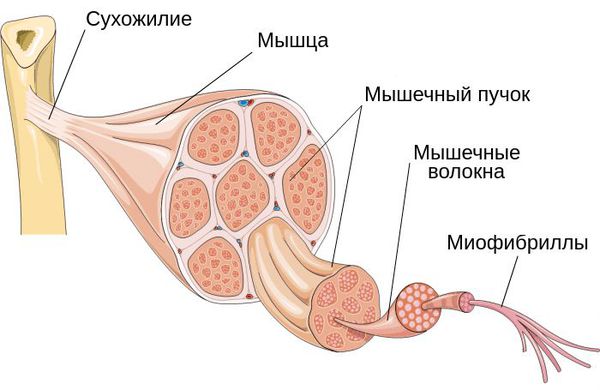
Поражение может локализоваться как в пределах нескольких миофибрилл — микроструктурной части мышцы, так и в мышечных группах.
Один из показателей изменения тонуса мышц — наличие локальных уплотнений. Они могут образоваться в вялой (гипотоничной) мышце в виде малоактивных образований или как триггерный феномен в виде уплотнённого участка мышцы с выраженной местной и отражённой болью и локальным судорожным ответом.
Классификация и стадии развития миофасциального синдрома
В Международной классификации болезней (МКБ-10) нет отдельного кода для миофасциального синдрома. Он относится сразу к нескольким рубрикам:
Первичный синдром связан с первоначальной дисфункцией мышцы, например перерастяжением, повторной микротравмой, переохлаждением мышцы и работой за компьютером в неправильной позе.
Течение миофасциальной боли разделяют на три фазы:
Осложнения миофасциального синдрома
Лечение триггерных точек временно облегчает боль, иррадиирующую из внутренних органов. Б ез лечения миофасциальный синдром может усугубить симптомы остеохондроза, сколиоза или другого основного заболевания, тем самым формируя порочный круг.
В качестве осложнений также можно отметить сдавление сосудов и нервов спазмированной мышцей. Это состояние приводит к радикулиту и вазомоторным нарушениям: приливам, повышенной потливости и побледнению кожи.
Диагностика миофасциального синдрома
Чтобы поставить диагноз «миофасциальный синдром», необходимо выявить у пациента пять больших критериев и один из трёх малых.
Физикальное обследование
Поиск триггерных точек — наиболее важная часть осмотра при подозрении на миофасциальный синдром. Как правило, они находятся в определённых участках мышц. При давлении на такие точки пациент подпрыгивает или вздрагивает от боли и дискомфорта. Причём боль возникает в характерной для каждой мышцы области.
Пальпируя мышцу перпендикулярно мышечным волокнам, можно обнаружить узел или тугой тяж — веревкообразное утолщение. Это и есть триггерная точка. Пальпация данной зоны очень болезненна.
В области активных и латентных триггерных точек пальпируемой мышцы могут отмечаться подёргивания, местные вегетативные реакции и сенсорные нарушения, такие как парестезии и дизестезии.
Парестезии — это ощущения, которые возникают без каких-либо раздражителей, например ползание мурашек.
Дизестезии — это ощущения, которые не соответствуют силе раздражителя. В таких случаях лёгкое прикосновение к коже может вызывать неприятные ощущения или даже сильную боль.
Часто сенсорные нарушения соответствуют зоне распространения боли.
Лабораторные исследования
Лабораторных тестов, выявляющих миофасциальный синдром, не существует. Однако они полезны в поиске предрасполагающих факторов, таких как гипотиреоз, гипогликемия и дефицит витаминов.
Перечень анализов включает общий анализ крови, скорость оседания эритроцитов (СОЭ), биохимический профиль и определение уровня витаминов C, B1, B6, B12 и фолиевой кислоты. На причину миофасциальной боли могут указать любые отклонения в результатах данных тестов.
Анализ на тиреотропин, или тиреотропный гормон (ТТГ), может быть полезным при наличии клинических признаков заболевания щитовидной железы. Допустимые значения тиреотропина для взрослых составляют 0,3-4,2 мкме/мл.
Дополнительные методы исследования
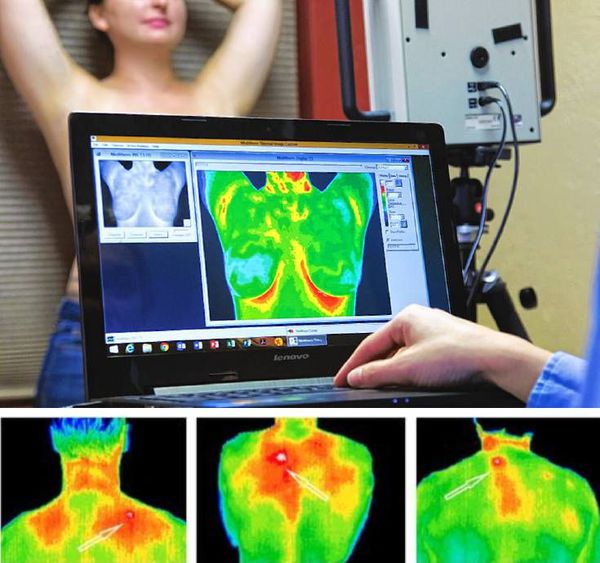
Инфракрасная или жидкокристаллическая термография позволяют визуализировать усиление кровотока, которое иногда отмечается в триггерных точках. Но данные методики применяются редко, так как они не являются стандартизированными.
Дифференциальная диагностика
В ходе обследования важно исключить другие причины боли: фибромиалгию, радикулопатию, дискогенную боль, спондилогенную боль, заболевания суставов (артрозы, артриты ) и болезни внутренних органов.
Лечение миофасциального синдрома
В лечении миофасциальной боли применяют комплексный подход. Он предполагает устранение патологического мышечного напряжения и триггерных точек.
При первичном синдроме проводится местное воздействие на поражённые структуры:
При вторичном синдроме на первый план выходит лечение основного заболевания.
К медикаментозным методам лечения миофасциальной боли относят:
НПВП снимают боль, воспаление и понижают температуру тела. Механизм их действия основан на подавлении активности веществ, которые участвуют в каскаде воспалительных реакций.
При выраженном болевом синдроме назначают низкие дозы трициклических антидепрессантов. Они уменьшают мышечную боль и обладают седативным эффектом.
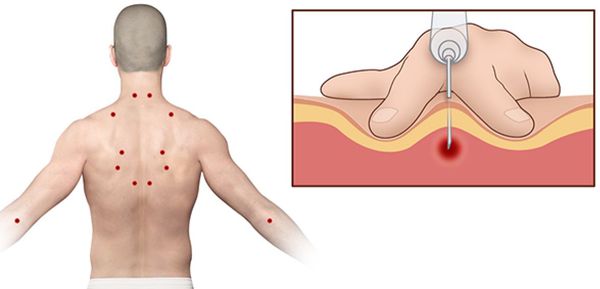
Ишемическая компрессия триггерных точек направлена на прекращение или значительное снижение мышечного напряжения и уменьшение боли. Триггерная точка сдавливается кончиками пальцев и удерживается 60-90 секунд с постепенным увеличением силы давления.
Одновременно со сдавливанием триггерной точки производится растяжение поражённой мышцы. Это позволяет сократить время процедуры: чем больше мышца растягивается, тем сильнее она расслабляется, снимается гипертонус, быстрее происходит обезболивание.
Пациенты, принимавшие участие в эксперименте, были разделены на три группы по 20 человек: первую группу лечили в течение 4-х дней с помощью лидокаинового пластыря, приклеенного на триггерную точку; второй группе назначался пластырь с плацебо; а третья группа получала инъекции 0,5 % гидрохлорида бупивакаина.
Исследователи обнаружили, что в первой и третьей группах значительно уменьшились субъективные симптомы и увеличился порог болевой чувствительности. Причём эффективность терапии оказалась выше у пациентов третьей группы, которая получала инъекции анестетика, но они испытывали больший дискомфорт от проводимого лечения, чем пациенты из первой группы.
Пластырь используют только один раз в сутки. Его приклеивают на сухую неповреждённую кожу в области боли не больше чем на полдня, после чего делают перерыв не менее 12 часов. Перед приклеиванием пластыря волосы на коже нужно состричь ножницами, не сбривать.
Одновременно можно использовать не больше трёх пластырей. Если потребуется, пластырь можно разрезать на части, но только перед удалением защитной плёнки. Повторно использовать снятый пластырь не следует.
Важно регулярно оценивать эффективность такой местной терапии. Это позволит определить оптимальное количество пластырей, которые можно использовать одновременно, чтобы покрыть область боли или увеличить время между аппликациями.
Через 2-4 недели от начала лечения эффективность аппликаций нужно оценить повторно. Если за это время ответ на терапию был недостаточным или терапевтический эффект определяется только защитными свойствами пластыря, лечение следует прекратить.
В лечебный комплекс должны быть включены упражнения по перестройке неоптимального двигательного стереотипа. Они корректируют позы и движения, выполняемые в быту и во время работы.
В университете штата Мичиган проводилось изучение различных методик массажа и мануальной терапии, в результате которого был разработан специальный метод воздействия на миофасциальные структуры — » миофасциальный релиз «. Данная техника предполагает самостоятельное выполнение упражнений, без помощи врача или массажиста, что даёт возможность регулировать степень нажатия на мышцы и их растяжение, руководствуясь своими ощущениями.
Миофасциальный релиз можно выполнять с помощью различных инструментов: пенопластовых и ручных роликов, латексных шариков или других вспомогательных устройств. Они позволяют снять излишнее напряжение в триггерных точках, расслабить мышцы и связочный аппарат путём воздействия на фасцию. В результате наступает полное расслабление одной или группы мышц.
Механизмы, лежащие в основе миофасциального релиза, изучены недостаточно. Исследования, пытающиеся проиллюстрировать эффективность данной техники, часто плохо спланированы и не дают ответа на вопросы о том, как долго должна проводиться эта процедура, какой должна быть сила давления на поражённую мышцу и какое приспособление лучше подходит для упражнений.
Программа реабилитации предполагает использование ортезов: корсетов, бандажей, специальной обуви, стелек и пр. Ортопедические стельки, специальная ортопедическая обувь и подпяточники, к примеру, могут быть полезны для коррекции длины ног.
Прогноз. Профилактика
Миофасциальный синдром — не опасное для жизни состояние, но оно может значительно снизить качество жизни и стать основной при чиной временной нетрудоспособности.
Всем людям, старше 18 лет, Всемирная организация здравоохранения рекомендует:
Если мышцы будут крепкими, упругими, эластичными, с хорошим кровоснабжением, то в условиях перегрузок они либо не пострадают, либо пострадают минимально и быстро восстановятся.
Помимо ведения активного образа жизни важно избегать провоцирующих факторов и не заниматься самолечением при появлении боли, независимо от её локализации.
Актуальные вопросы терапии миофасциального синдрома
Описаны причины миофасциального болевого синдрома, методы диагностики и лечения пациентов, включая немедикаментозное лечение, приемы мышечной релаксации, корректировку массы тела, а также применение несреноидных противовоспалительных препаратов и анальгет
Are described the reasons for miofascial painful syndrome, methods of diagnostics and treating the patients, including non-medicament treatment, the methods of muscular relaxation, the correction of the mass of body, and also the application of non-steroid antipyretic preparations and analgesics.
Миофасциальный болевой синдром (МБС) — вариант соматогенной боли, источником которой являются скелетные мышцы и прилегающие фасции. По локализации повреждения данный вид боли является глубокой соматической болью [1]. В соответствии с Международной классификацией болезней (МКБ-10) МБС относится к болезням околосуставных мягких тканей.
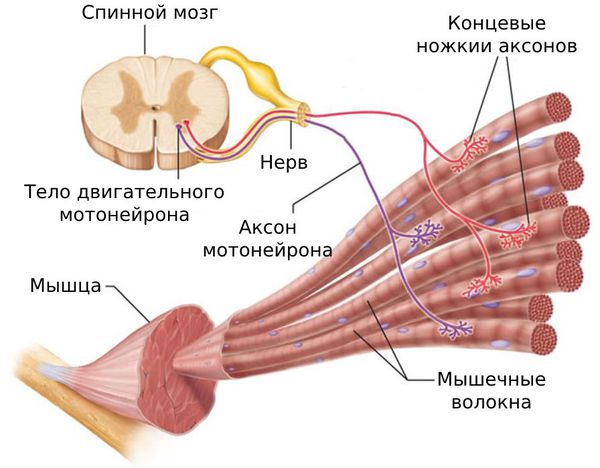
Формирование болевого ощущения в мышцах обусловлено раздражением болевых рецепторов — ноцицепторов неинкапсулированных нервных окончаний А-дельта и С-афферентных волокон, богато представленных в мышечных волокнах, фасциях и сухожилиях. Эти сенсорные единицы активируются механическими воздействиями, температурой или химическими раздражителями, что сопровождается появлением диффузной, слабо локализованной боли.
Факторы, способствующие активации мышечных ноцицепторов и развитию МБС, многообразны. Неслучайно МБС является одной из наиболее частых причин боли в спине, шее и конечностях.
Основные причины развития миофасциального болевого синдрома [2]:
Большое значение в развитии МБС имеют психические факторы. Психоэмоциональный стресс всегда сопровождается тревогой и мышечным напряжением. Мышцы после прекращения воздействия эмоциональных стрессоров часто остаются в спазмированном состоянии. Особенно важную роль играют хронические стрессовые ситуации с высоким уровнем тревожных расстройств, сопровождающихся мышечным напряжением, а также депрессивные состояния, при которых меняется стереотип движений, осанка, поза, что может приводить к формированию мышечных спазмов. Формируется порочный круг: стресс — эмоционально-аффективные расстройства — изменение двигательного стереотипа с избыточным напряжением ряда мышечных групп — боли от напряженных мышц — усиление стресса — усиление эмоционально-аффективных расстройств — усугубление нарушений двигательного стереотипа.
Заболевания суставов и внутренних органов — одна из наиболее частых причин формирования миофасциального болевого синдрома. Практически любая соматическая патология может сопровождаться миофасциальными болевыми синдромами. Болевая импульсация с пораженного висцерального органа или сустава приводит к защитному напряжению соответствующих мышц для иммобилизации сустава или создания мышечного защитного напряжения вокруг больного органа. Так, например, стенокардия или инфаркт миокарда нередко сопровождаются появлением миофасциальных болей в лестничных, малой и большой грудных, подключичной и трапециевидной мышцах, в над-, под- и межлопаточных областях. При заболеваниях желудочно-кишечного тракта (например, язвенной болезни желудка) развивается миофасциальный болевой синдром с вовлечением паравертебральных мышц. Это же касается и патологии почек. Нередкой причиной миофасциальных болевых синдромов, затрагивающих мышцы тазового дна, является гинекологическая патология. При последнем варианте хронические боли локализуются внизу живота, пояснице, области крестца.
Миофасциальные болевые синдромы, сопровождающие висцеральную патологию, меняют картину соответствующей соматической болезни, что может значительно затруднять диагностику. После купирования обострения соматического заболевания вызванные им миофасциальные боли обычно сохраняются в течение длительного времени. Миофасциальный болевой синдром может формироваться на фоне остеохондроза позвоночника, осложняя его течение. В этом случае основную роль в развитии МБС играет измененная поза и неправильный двигательный стереотип, свойственные больным остеохондрозом, а также рефлекторный мышечный спазм. Однако во многих случаях МБС не связан с остеохондрозом позвоночника, а болевой импульс первично исходит из пораженной мышцы.
Факторами, предрасполагающими к развитию МБС, являются нетренированность мышц, гипотиреоз, дефицит ряда микроэлементов и витаминов. Мышечная боль нередко возникает в результате непривычной длительной работы слабых и нетренированных мышц, например, после интенсивных сезонных дачных работ, несистематических занятий спортом.
Миофасциальная боль бывает различной интенсивности, она усиливается при физической нагрузке и охлаждении и уменьшается в тепле. Она может быть локализована в пораженном участке мыщцы или иррадиировать в прилегающую анатомическую область. Боль может сопровождаться ощущением скованности после длительной иммобилизации мышцы. В отличие от неврогенных болевых синдромов, при МБС не выявляют неврологической симптоматики, изменений при электромиографии, а распространение боли не является сегментарным. Иногда при МБС одновременно страдают несколько мышц, а зоны отраженных болей перекрывают друг друга. В результате наблюдается комбинация различных болевых зон, вызванных триггерными точками, расположенными в нескольких мышцах.
Диагноз «миофасциальный болевой синдром» ставится на основании клинического обследования и требует систематизированного подхода, включающего тщательное изучение анамнеза заболевания, целенаправленное выявление триггерных точек и обнаружение сопутствующих соматических, психологических и поведенческих нарушений. При обследовании пациента с мышечной болью необходимо учитывать анамнестические и физикальные данные [7]:
Характерна четкая воспроизводимость боли в зоне отраженных болей при сдавливании или проколе активных триггерных точек. При этом боль ощущается не столько в области триггерной точки, сколько в отдаленных от нее участках, то есть отражается в характерные для данной точки области. Отраженная боль может наблюдаться в покое и при движении. Активный триггер очень чувствителен, препятствует полному растяжению мышцы и несколько ослабляет ее силу. При попытке активного растяжения мышцы боль и в самой мышце, и в зоне отраженных болей резко усиливается. При надавливании на активную триггерную точку пациент нередко бурно реагирует на боль, непроизвольно пытаясь устранить вызвавший боль раздражитель, подпрыгивая на кушетке, что известно под названием «симптом прыжка».
Дифференциальный диагноз миофасциального болевого синдрома проводится с основными патологическими состояниями, сопровождающимися мышечными болями, в первую очередь с ревматической полимиалгией и фибромиалгией.
Ревматическая полимиалгия (РП) — системное воспалительное заболевание, свойственное людям пожилого возраста, при котором поражаются преимущественно околосуставные мягкие ткани — сухожилия, связки, энтезисы. РП сопровождается конституциональными симптомами (лихорадка, слабость, похудание, снижение аппетита), лабораторными признаками системного воспаления — одним из диагностических критериев является ускорение СОЭ.
Фибромиалгия (ФМ) в отличие от МБС характеризуется хроническим течением с вовлечением множественных мышечных групп, распространением на большую часть тела и наличием болезненных при пальпаторном воздействии точек, вызывающих только локальную боль. При миофасциальном болевом синдроме имеется тенденция к большей остроте и специфичности процесса и к вовлечению меньшего количества мышц, а воздействие на триггерные точки вызывает отраженную боль.
Лечение миофасциального болевого синдрома следует начинать с немедикаментозных методов, включающих работу по обучению пациента различным методам мышечной релаксации, коррекции массы тела, правильной организации рабочего места, периодической разгрузке мышц в течение рабочего дня. При имеющихся аномалиях развития желательно начинать их коррекцию с самого раннего детского возраста под наблюдением ортопеда с целью сохранения правильной осанки. Большое значение имеют своевременное лечение заболеваний внутренних органов, позвоночника и суставов.
Широко используются нефармакологические методы воздействия, направленные непосредственно на спазмированную мышцу: разминание и точечный массаж болезненных мышечных уплотнений, ишемическая компрессия триггерных точек, тепловые физиопроцедуры, иглорефлексотерапия.
Одним из важнейших методов терапии является лечебная физкультура. Ее желательно начинать как можно раньше, как только исчезнут боли в покое. Комплекс упражнений должен быть подобран индивидуально, нагрузки наращиваются постепенно. Обязательно следует вводить в комплекс упражнений приемы на растяжение мышц. Лечебную физкультуру следует проводить в течение длительного времени без перерывов.
Для купирования острого болевого синдрома применяются как нестероидные противовоспалительные препараты (НПВП) — диклофенак, кетопрофен, напроксен, так и другие анальгетические средства, в том числе простые анальгетики (парацетамол) и синтетические опиоиды (трамадол). Препараты можно назначать как перорально, так и внутримышечно. Длительность курса лечения НПВП при миофасциальных болевых синдромах зависит от тяжести болевого синдрома.
Для более эффективной борьбы с болевым синдромом используются психотропные средства, особенно если имеется стойкий рецидивирующий болевой синдром, сопровождающийся депрессивным состоянием. В этом случае хороший эффект дают антидепрессанты: амитриптилин, флуоксетин. Анальгетический эффект этих препаратов развивается через неделю после начала терапии, для его поддержания необходим достаточно длительный прием этих препаратов — не менее 1,5 месяцев [8, 9].
Прием миорелаксантов помогает разорвать порочный круг боль — мышечный спазм — боль, поэтому назначение этой группы препаратов также показано в комплексной терапии мышечных болевых синдромов. Назначаются Сирдалуд, Мидокалм, Баклофен.
К сожалению, длительное применение НПВП в полных дозах ограничивается большим числом нежелательных явлений: поражение желудочно-кишечного тракта, почек, задержка жидкости, токсические явления со стороны центральной нервной системы, гепатопатия и апластическая анемия [5]. Возможно применение при мышечных болях селективных ингибиторов циклооксигеназы-2: нимесулида, мелоксикама. Однако большинство авторов отмечает, что новые НПВП менее эффективны, чем традиционные.
Одним из методов снижения вероятности развития нежелательных реакций является широкое применение локальных методов терапии болевых синдромов, к которым относится местное применение НПВП-содержащих препаратов [4]. Местные формы НПВП более безопасны по сравнению с таблетированными. Кроме того, использование кремов и гелей позволяет снизить дозу принимаемых перорально и парентерально НПВП [6]. При этом значительно уменьшается поступление препарата в общий кровоток и, следовательно, уменьшается его накопление в органах, чувствительных к отрицательному воздействию НПВП [3]. Местное применение современных мазей, гелей и кремов, содержащих НПВП, обеспечивает достаточно выраженный обезболивающий и противовоспалительный эффект.
Одним из наиболее эффективных местных НПВП является Вольтарен® Эмульгель. Он содержит 1,16% диклофенака диэтиламина в уникальной форме Эмульгель, который состоит из жировых мицелл и водно-спиртового геля. Благодаря водно-спиртовой основе при нанесении на кожу Вольтарен® Эмульгель оказывает охлаждающее действие, а после испарения спирта с поверхности кожи диклофенак концентрируется в жировых мицеллах, что облегчает его трансдермальное проникновение к очагу боли и воспаления. Обеспечивая быструю пенетрацию на глубину до 14 мм (что почти в 2 раза выше, чем при применении мазевых форм, и в 3 раза выше, чем при применении стандартных гелей). При нанесении на область поражения количество адсорбирующегося через кожу диклофенака пропорционально времени контакта и площади, на которую нанесен препарат, что немаловажно при терапии МФС. За счет высокой пенетрации и активности кислой молекулы вещества в очагах воспаления, сопровождающегося ацидозом, диклофенак в форме Эмульгель начинает действовать уже через 10–14 минут после однократного нанесения, обеспечивая не только избавление от болевого синдрома, но и положительные функциональные изменения в воспаленных тканях [6]. После аппликации на поверхность кожи площадью 500 см2 2,5 г Вольтарен® Эмульгеля абсорбция диклофенака в системный кровоток составляет менее 6%, что говорит о его безопасности: максимальная концентрация препарата в крови в 100 раз ниже, чем при пероральном приеме диклофенака.
Количество препарата зависит от размера болезненной зоны и интенсивности боли. Для нанесения на область площадью 400–800 см2 достаточно 2–4 г Вольтарен® Эмульгеля. Оптимальная кратность нанесения Вольтарен® Эмульгеля при миофасциальных болевых синдромах 3–4 раза в сутки.
Нежелательные явления при лечении Вольтарен® Эмульгелем развиваются крайне редко. Изредка возникают местные кожные реакции: кожный зуд, эритема. Все вышеизложенное позволяет широко применять Вольтарен® Эмульгель в комплексном лечении боли при воспалительных и дегенеративных заболеваниях опорно-двигательного аппарата, в том числе миофасциального болевого синдрома. При этом значительно повышается эффективность и безопасность терапии.
Литература
А. А. Годзенко, кандидат медицинских наук, доцент
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва