Наджелудочковая аритмия нехарактерная для здоровых лиц что это
Что такое наджелудочковая экстрасистолия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
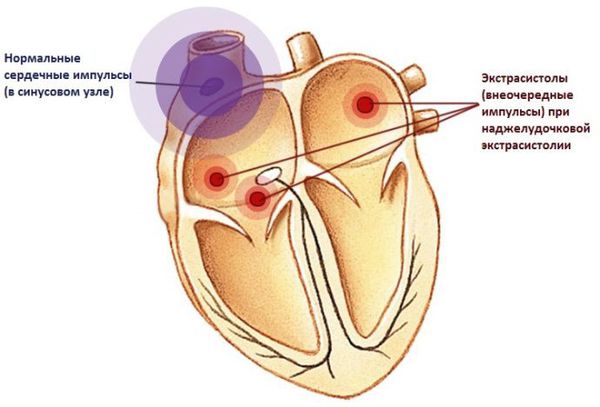
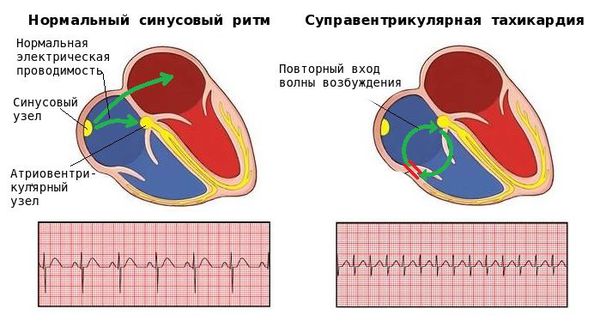
В норме сердце работает упорядоченно. Ритм сердцу задает синусовый узел, который генерирует электрические импульсы. Под их воздействием сначала сокращаются предсердия, затем желудочки. Иногда ритм сердца нарушается и возникает преждевременное возбуждение и сокращение сердца или его отделов, которое называется экстрасистолией.
Причины возникновения экстрасистолии могут быть кардиальными и внекардиальными. Кардиальные связаны с заболеваниями сердечно-сосудистой системы (органическая экстрасистолия). Внекардиальные причины связывают с болезнями других органов и систем, а также с действием определённых факторов (функциональная экстрасистолия). В ряде случаев наджелудочковая экстрасистолия не связана с проблемами сердца или других органов и действием провоцирующих факторов. В этом случае диагностируется идиопатическая экстрасистолия.
Причины функциональной экстрасистолии:
Выявить этиологический фактор, вызвавший наджелудочковую экстрасистолию, очень важно: от этого будет зависеть рекомендуемое лечение.
Симптомы наджелудочковой экстрасистолии
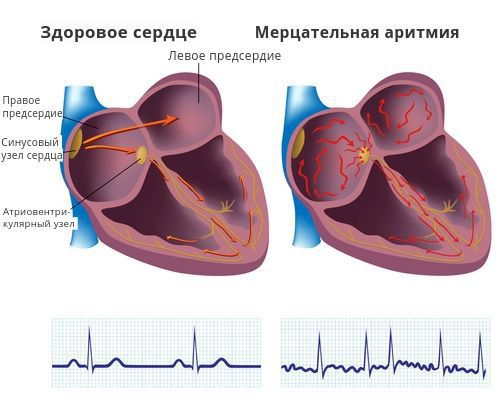
Заподозрить у больного наджелудочковую экстрасистолию несложно, если она ощущается. Чаще всего пациенты жалуются на чувство перебоев в работе сердца: преждевременные сокращения, паузы, замирания. Если аритмия возникает ночью, пациент может проснуться и ощутить тревогу. Реже больных беспокоят приступы частых неритмичных сердцебиений, в этом случае требуется исключение пароксизмальной (приступообразной) мерцательной аритмии.
Иногда может отмечаться любопытная закономерность: наиболее неприятными являются «безобидные» функциональные экстрасистолы, не связанные с повреждением сердца. А более серьёзные нарушения ритма человек может вообще не ощущать. Вероятно, это связано с порогом чувствительности к аритмии у пациентов и степенью повреждения сердечной мышцы.
Периоды наджелудочковой экстрасистолии обычно не сопровождаются серьёзными нарушениями гемодинамики (кровоснабжения). Однако у пациентов с органическим повреждением сердца могут возникать боли в грудной клетке различного характера, возможно появление или усиление одышки, слабости, головокружений, также снижается переносимость физических нагрузок.
Наджелудочковая экстрасистолия при вегето-сосудистой дистонии сопровождается сильной утомляемостью, слабостью, повышенным потоотделением, периодической головной болью, головокружениями, раздражительностью.
Патогенез наджелудочковой экстрасистолии
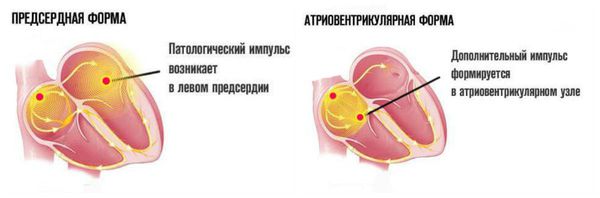
Существует несколько механизмов происхождения экстрасистол:
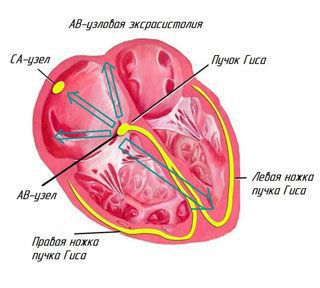
Нужно отметить, что эктопический (неправильный) импульс из предсердий распространяется сверху вниз по проводящей системе сердца. Внеочередной импульс, возникающий в АВ-соединении, распространяется в двух направлениях: сверху вниз по проводящей системе желудочков и снизу вверх (в обратную сторону) по предсердиям.
Выявление этиопатогенетического механизма (т. е. причины и механизма развития) возникновения наджелудочковых экстрасистол имеет очень важное значение, так как это определяет терапевтическую тактику.
При тщательном расспросе больного можно не только выявить признаки различных заболеваний сердца, но и установить частоту и регулярность курения, употребления чая, кофе, алкоголя, психостимуляторов и наркотических средств, а также ряда лекарственных препаратов, провоцирующих наджелудочковую экстрасистолию. Механизм возникновения экстрасистол в этом случае связан со стимуляцией симпатической нервной системы.
У всех пациентов с НЖЭ необходимо проверять функцию щитовидной железы, т. к. изменение её функционального состояния иногда становится причиной аритмии. Например, повышение уровня гормонов щитовидной железы может вызвать сердцебиения, наджелудочковые и желудочковые экстрасистолы, фибрилляцию предсердий. Если в последующем потребуется назначить антиаритмический препарат «Амиодарон», обязательно нужно проверить уровень гормонов ТТГ, Т3 и Т4.
В случае острого развития наджелудочковой экстрасистолии необходимо исключить гипокалиемию, т. е. снижение уровня калия в крови.
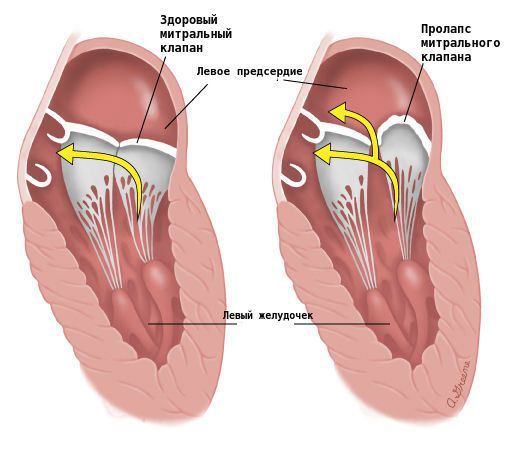
Связь первого эпизода и повторных усилений экстрасистолии, которая течёт волнообразно, с инфекциями указывает на перенесённый миокардит. Появление или усиление экстрасистолии может быть единственным или одним из проявлений ИБС. В этом случае характерно усиление перебоев в работе сердца при физических нагрузках, когда проявляется несоответствие кровоснабжения сердца и возросшей потребности в кровотоке. При других выявленных органических заболеваниях сердца (пороки сердца, кардиомиопатии, гипертоническое сердце, пролапс митрального клапана) тяжесть наджелудочковой экстрасистолии нередко связана с величиной расширения предсердий.
Классификация и стадии развития наджелудочковой экстрасистолии
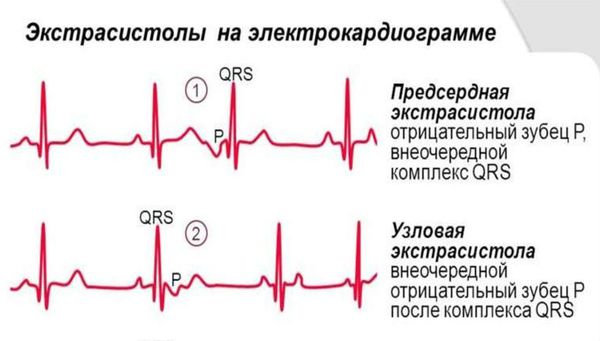
Классификация наджелудочковых экстрасистол по месту возникновения:
По частоте возникновения:
По плотности:
Одиночные экстрасистолы могут возникать хаотично или быть по типу бигеминии (каждое второе сокращение является экстрасистолой), тригеминии и квадригеминии (каждый третий и четвертый комплекс является внеочередным). Такая экстрасистолия, когда внеочередные комплексы появляются после одного, двух, трёх синусовых, называется ритмированной.
Осложнения наджелудочковой экстрасистолии
Диагностика наджелудочковой экстрасистолии
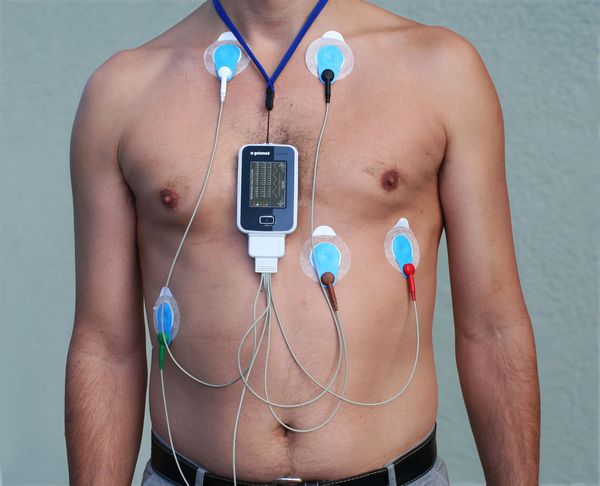
Диагноз наджелудочковой экстрасистолии можно поставить на основании жалоб пациента, согласно объективному обследованию, данным аускультации (выслушивания) сердца, по результатам проведения электрографического исследования (ЭКГ), суточного ЭКГ-мониторирования по Холтеру.
После оценки жалоб при объективном обследовании во время аускультации или пальпации пульса экстрасистолы определяются как преждевременные сокращения на фоне нормального синусового ритма. Пауза после наджелудочковой экстрасистолы не очень длительная (по этому признаку можно заподозрить её наджелудочковое происхождение). При бигеминии и тригеминии, а также частой экстрасистолии может определяться дефицит пульса. Однако подтвердить диагноз НЖЭ можно только с помощью инструментальных исследований.
В первую очередь пациенту проводится ЭКГ, которое может зафиксировать внеочередной комплекс. Нередко на ЭКГ наджелудочковые экстрасистолы выявляются случайно (при отсутствии жалоб).
Характерные признаки наджелудочковой экстрасистолы:
Так как ЭКГ проводится в короткий промежуток времени, а внеочередное возбуждение не всегда возникает в момент его снятия, такой вид исследования не позволяет выявить проблему в 100 % случаев. Для точной диагностики обязательно должно применяться суточное или более длительное (в течение двух суток, например) мониторирование ЭКГ, которое называется холтеровским (по фамилии автора, предложившего эту методику). Для оценки частоты наджелудочковых экстрасистол исследование должно проводиться в отсутствие антиаритмической терапии. Допустимым считается количество экстрасистол не более 30 в час.
После записи данные ЭКГ-мониторирования расшифровываются специалистом и становится возможным:
Нужно отметить, что принципиально важно оценить частоту НЖЭ, т. к. от этого будет зависеть тактика лечения.
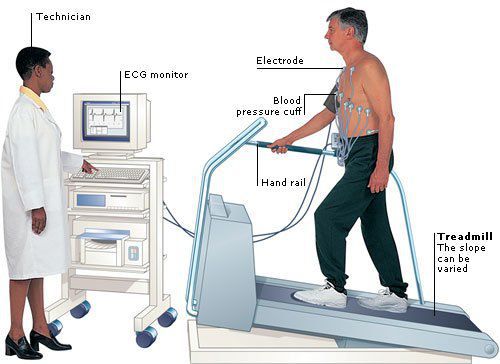
Наджелудочковая экстрасистолия может быть впервые выявлена во время проведения пробы с физической нагрузкой (велоэргометрия или тредмил-тест).
Показанием к проведению электрофизиологического исследования (ЭФИ) может стать необходимость более точного установления места возникновения экстрасистол (при частой монотопной наджелудочковой экстрасистолии) в случае последующего хирургического лечения. При ЭФИ посредством электрической стимуляции миокарда возрастает нагрузка на сердце. Такая стимуляция проводится с помощью электродов, подающих к сердечной мышце электротоки физиологической мощности с высокой частотой. В итоге миокард начинает сокращаться быстрее, возникает спровоцированное учащение сердцебиения (тахикардия). При высокой частоте сердечных сокращений могут появляться различные виды аритмии в том числе наджелудочковая экстрасистолия.
Лечение наджелудочковой экстрасистолии
НЖЭ может носить доброкачественный характер. В этом случае риск внезапной смерти очень низкий, иногда пациент даже не ощущает нарушения ритма. Такая экстрасистолия не всегда требует лечения.
Если есть возможность, нужно устранить этиологический фактор:
Пациенту рекомендуется наладить режим дня. Рацион питания следует дополнить продуктами, богатыми калием и магнием, они благоприятно влияют на сердечно-сосудистую систему.
Показаниями к проведению антиаритмической терапии являются:
1. Плохая переносимость наджелудочковой экстрасистолии. В этом случае необходимо определить, в каких ситуациях и в какое время суток чаще всего возникает нарушение сердечного ритма, после чего приурочить приём препарата к этому времени.
2. Возникновение НЖЭ (не обязательно частой) у пациентов с пороками сердца (в первую очередь с митральным стенозом) и другими органическими заболеваниями сердца. У таких больных прогрессируют перегрузка и расширение предсердий. Наджелудочковая экстрасистолия в данном случае служит предвестником возникновения мерцательной аритмии.
4. Частая (700-1000 экстрасистол в сутки и более) НЖЭ тоже требует назначения антиаритмической терапии даже в том случае, если она расценивается как идиопатическая, поскольку есть риск развития осложнений. Подход в этих случаях должен быть дифференцированным. Возможен и отказ от антиаритмической терапии, если на то есть основания:
Антиаритмические препараты, применяемые при НЖЭ:
Прогноз. Профилактика
Наджелудочковая экстрасистолия относится к часто встречаемым нарушениям сердечного ритма. Редкие, одиночные преждевременные сокращения сердца у здоровых людей не приводят к угрожающим последствиям для здоровья и жизни. Более опасна частая экстрасистолия с наличием эпизодов пароксизмальной наджелудочковой тахикардии, которые могут приводить к расстройствами гемодинамики и развитию мерцательной аритмии.
Для профилактики НЖЭ рекомендуются следующие мероприятия:
Тактика ведения пациентов с наджелудочковыми тахиаритмиями
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Следующая лекция – профессор Миллер Ольга Николаевна, «Тактика ведения пациентов с наджелудочковыми тахиаритмиями».
Ольга Николаевна Миллер, доктор медицинских наук, профессор:
– Добрый день, уважаемые коллеги! Мы действительно сегодня поговорим о наджелудочковых тахиаритмиях. И прежде всего я хочу представить эту клинико-электрокардиографическую классификацию, по которой, собственно говоря, мы, все кардиологи-аритмологи, работаем уже с 2006 года. Она несколько изменена, действительно, с 2006 года, и вы видите, что выделяют так называемую синоатриальную реципрокную тахикардию (или re-entry тахикардию). Немного сократилась группа нарушения сердечного ритма именно предсердного происхождения – вы видите, в скобках оставлены только два вида нарушения сердечного ритма: это очаговая и многоочаговая, или, как мы ее еще называем, хаотическая предсердная тахикардия. Очень большая группа атриовентрикулярных тахикардий, куда включаются АВ-узловая реципрокная тахикардия, связанная с наличием дополнительных путей проведения. И, несомненно, то, что на сегодняшний день очень широко обсуждается – это два нарушения сердечного ритма, в частности наджелудочкового происхождения: фибрилляция предсердий и трепетание предсердий. Мы их сегодня обсуждать не будем, но, действительно, весь мир обсуждает эту проблему, и не только «как лечить?», «как купировать?», «как предупреждать?», но и обсуждает очень широко антитромботическую терапию.
Итак, мы начнем с купирования и, конечно, говорим о профилактике этих наджелудочковых тахиаритмий. И первое: если мы перед собой имеем пациента с реципрокными тахикардиями, то есть если это наджелудочковая тахикардия, обусловленная механизмом re-entry, то нет проблем купировать ее с помощью чреспищеводной электрокардиостимуляции. Конечно, можно применять и эндокардиальную, но в основном это проводится именно в аритмологических отделениях во время хирургических вмешательств, к примеру, при операции радиочастотной аблации. В основном во всех стационарах, по крайней мере, тот, кто владеет этими методиками, проводится именно чреспищеводное купирование. Вы можете применять как урежающую, как конкурирующую, учащающую или сверхчастую кардиостимуляцию. И на этих двух фрагментах вы видите, как залпом импульсов восстановлен синусовый ритм, где идет воздействие на АВ-узловую тахикардию на верхней пленке, а ниже представлена ортодромная тахикардия, опять залп импульсов, восстановление синусового ритма. И вы видите прекрасно, что в синусовом ритме есть признаки предвозбуждения, предэкзитации, то есть короткий интервал PQ, дельта-волна и несколько уширен комплекс QRS.
Давайте посмотрим: если нет такой возможности купировать тахикардию, как же мы должны лечить, если мы действительно правильно поставили диагноз? Итак, синоатриальная реципрокная тахикардия. Понятно, что она обусловлена механизмом re-entry, и поэтому первое, что вы можете предпринять – это применить вагусные маневры. Можете применять что угодно: присаживание на корточках, вызывание рвотного рефлекса, пробу Вальсальвы, то есть пробу с задержкой дыхания. Лучше всего, конечно, помогает массаж каротидного синуса. Напоминаю вам, что прием Ашнера или проба Ашнера запрещена на сегодняшний день, вот это давление на глазные яблоки не рекомендуется для восстановления синусового ритма.
Можете воспользоваться АТФ. Я уж не буду говорить про Аденозин, потому что Аденозина на фармацевтическом рынке Российской федерации никогда не было, но АТФ можете ввести в дозе 10-20 миллиграммов. Вводится он очень быстро, болюсом, как пишется. Но болюс – понятие иногда растяжимое. Просто напомню, что АТФ действительно вводится очень быстро, в течение 1-2 секунд, и без разведения.
Можно воспользоваться Верапамилом. Доза его может быть 5 или 10 миллиграммов, он вводится не быстрее, чем за 2 минуты, чтобы не получить выраженную гипотонию на фоне введения этого препарата.
Возможно применение следующих лекарственных препаратов: здесь перечислены Дигоксин, бета-блокаторы, Амиодарон. Дигоксин имеет преимущество у лиц пожилого возраста. Конечно, мы понимаем, что Дигоксин не относится к антиаритмическим препаратам, если мы учитываем классификацию Вильямса, но, тем не менее, иногда Дигоксин помогает в купировании именно наджелудочковых тахиаритмий. Я не касаюсь, еще раз повторю, фибрилляции и трепетания предсердий.
Если уж у вашего пациента с синоатриальной реципрокной тахикардией имеют место нарушения показателей гемодинамики, то здесь, конечно же, проводится электрическая кардиоверсия. И обращу внимание на то, что мощность разряда при проведении электрической кардиоверсии должна быть небольшой. По крайней мере, достаточно 50 джоулей, чтобы восстановить синусовый ритм.
И, конечно, как я уже показывала, электрокардиостимуляция, которая в 100% случаев купирует реципрокную тахикардию.
Второй вопрос – чем предупреждать? И вы видите первую фразу, что контролируемых исследований по профилактике синусовой реципрокной тахикардии не проводилось. В основном, конечно, если это гемодинамически плохо переносимая или неэффективная антиаритмическая терапия, должна проводиться катетерная аблация. Но тут хирурги должны работать очень деликатно, очень аккуратно, потому что если они воздействуют на синоатриальную зону мощно, они могут повредить синусовый узел, и тогда второй момент хирургического вмешательства – это имплантация кардиостимулятора.
Можете воспользоваться лекарственными препаратами, то есть таблетированными средствами для того, чтобы предупредить эпизоды синусовой реципрокной тахикардии. Это Верапамил, бета-адреноблокаторы, только, пожалуйста, оттитруйте дозу до максимально возможной переносимой. У пожилых пациентов можете воспользоваться Дигоксином, а также, но только в последнюю очередь, вы можете применять Амиодарон или Соталол. Еще раз повторю – в таблетках. Почему Амиодарон в последнюю очередь? Потому что у Амиодарона, мы об этом неоднократно говорили, очень высокий органотоксичный эффект.
Второе – то, что было представлено на электрокардиографической классификации наджелудочковой тахиаритмии – это очаговая предсердная тахикардия. И тоже мы должны понимать – это очаг, который расположен в проводящей системе или в миокарде предсердий. Очаговая предсердная тахикардия не купируется АТФ, не купируется вагусными приемами и не поддается лечению электрокардиостимуляцией.
Если у вашего пациента стабильная гемодинамика, то в этой ситуации занимайтесь, пожалуйста, урежением частоты сердечных сокращений. Чем можно воспользоваться? Можно применить Верапамил или Дилтиазем, а также бета-адреноблокаторы.
Было показано в некоторых исследованиях, что хорошим купирующим эффектом обладают препараты первого A класса, но речь идет о купировании. Из препаратов первого A класса на фармацевтическом рынке Российской Федерации только единственный препарат – это Новокаиномид, хотя можете воспользоваться и им. Первый C класс – неплохой препарат Пропафенон, но, к сожалению, в инъекционной форме у нас его нет. Можете попробовать препарат третьего класса – это Кордарон.
Если у вашего пациента низкая фракция выброса или есть явные признаки нарастания сердечной недостаточности, то здесь ни в коем случае нельзя вмешиваться препаратами первого A, первого C класса.
И опять, при нарушении гемодинамики – электрическая кардиоверсия, и мощность разряда – еще раз подчеркну – невысокая, не 360 джоулей, а всего лишь достаточно 50-100 джоулей для восстановления синусового ритма.
Чем предупреждать? Попробуйте начать профилактику этой предсердной тахикардии с бета-адреноблокаторов, но еще раз повторю – не останавливайтесь на застывшей дозе. Оттитруйте, подберите конкретно каждому пациенту эту дозу бета-адреноблокаторов. Если нет эффекта, воспользуйтесь препаратами четвертого класса антиаритмиков. А если и та, и другая группа препаратов не помогает, тогда можете воспользоваться Амиодароном и Соталолом. Если даже эти лекарственные препараты не помогают и нет в данный момент, к примеру, возможности провести радиочастотную аблацию этого эктопического очага, тогда можно попробовать комбинацию лекарственных препаратов. В частности, какие препараты приветствуются? Это препараты первого A или первого C класса в сочетании с бета-адреноблокаторами или блокаторами кальциевых каналов, то есть с Верапамилом.
Собственно говоря, если взять этот алгоритм по профилактической терапии при очаговой предсердной тахикардии, то возможностей у терапевта или кардиолога достаточно много.
А вот многоочаговая предсердная тахикардия – к сожалению, вы видите первую строчку: в ней говорится о том, что важное место занимает лечение основного заболевания. Да, мы действительно понимаем, что причиной многоочаговой предсердной тахикардии чаще всего является ХОБЛ с обострениями, та же самая бронхиальная астма, многоочаговая тахикардия может возникать у длительно лихорадящих пациентов, у пациентов с тяжелым функциональным классом хронической сердечной недостаточности и с тяжело протекающим сахарным диабетом.
И поэтому, конечно же, мы в первую очередь будем заниматься урежением частоты сердечных сокращений. И с этой целью можно использовать Верапамил или бета-блокаторы, но понятно, что последние противопоказаны из-за обострения ХОБЛ.
Возможно применение Амиодарона, но помните тоже, что при введении Амиодарона у больных с ХОБЛ может развиваться бронхообструктивный синдром.
Описаны случаи успешного восстановления ритма с помощью сернокислой магнезии, то есть когда вы вводите 25% раствор сернокислой магнезии в дозе 2 грамма, что составляет 8-10 миллилитров этого препарата, причем не быстрее, чем за 3-5 минут, можно восстановить синусовый ритм. Можно повторить через 5-10 минут точно такую же дозу.
Написано дальше: эффективны препараты первого C класса, в частности Пропафенон. Но, еще раз, ввиду отсутствия инъекционной формы мы этот лекарственный препарат на сегодняшний день пока использовать не можем.
А вот электроимпульсная терапия или электрическая кардиоверсия, электрокардиостимуляция при многоочаговой предсердной тахикардии неэффективна. Множество эктопических очагов, и поэтому еще раз обращаю внимание именно на первую строчку – важное место занимает именно лечение основного заболевания.
АВ-узловая реципрокная тахикардия. Раньше считалось, что она может развиваться без особой причины. На сегодняшний день все-таки если нет ишемической болезни сердца, синдрома слабости синусового узла, каких-то патологических изменений в области атриовентрикулярного соединения, то это – проявление синдрома дисплазии соединительной ткани. Я на этом останавливаться не буду.
Посмотрим, как же купировать АВ-узловую тахикардию. Конечно, препаратом номер один являются блокаторы кальциевых каналов, несомненно, то есть Верапамил. Эффективность Верапамила и этой группы лекарственных препаратов составляет 95%, по некоторым данным даже 98%. В этой же строчке все-таки написаны бета-адреноблокаторы и Дигоксин. Но помните, что эффективность бета-адреноблокаторов невысокая, всего 50%, а Дигоксин свой антиаритмический эффект при данном виде нарушения сердечного ритма проявляет только ко второму часу.
Если вы лечите пациента без структурной патологии сердца, то есть речь идет о том, что фракция выброса достаточна, – нет проблем. Можете воспользоваться Пропафеноном, если он будет в инъекционной форме, а в 2013 году представители фирмы «ПРО.МЕД. Прага» все-таки обещают, что он будет на нашем фармацевтическом рынке.
В большинстве случаев, так и написано во всех рекомендациях, Амиодарон и Соталол не применяются. Не будет, конечно же, ошибкой, если вы введете тот же самый Амиодарон. Соталол в инъекциях просто никто никогда не видел. Ошибкой, конечно, не будет, купируете или не купируете эту АВ-узловую реципрокную тахикардию.
А вот далее написано, что препараты IA класса используются ограниченно. Почему? Потому что Новокаиномид, существующий в инъекциях, к сожалению, ваголитически действует на атриовентрикулярное соединение, и имея, к примеру, тахикардию с частотой 160 в одну минуту. И, введя Новокаиномид, вы можете получить тот же самый вид тахикардии, но она уже будет идти с частотой, например, 180-200. Ваголитическое действие, то есть ускорение движения импульса по этому замкнутому кругу. Ну или, конечно, электрокардиостимуляция в 100% случаев будет купировать реципрокную тахикардию.
Что еще хочу напомнить? Что бета-блокаторы нельзя вводить в сочетании с Верапамилом, Дилтиаземом или быстро друг за другом, потому что это может привести к выраженной брадикардии и даже асистолии. И в этой связи мне хочется напомнить выражение Ричарда Фогороса, который в своей книге «Антиаритмические препараты» еще в 1999 году писал, что представление об антиаритмических препаратах как о «смягчающем бальзаме» не просто наивно, но даже опасно. Ибо если придерживаться такого взгляда на антиаритмические средства, как на «смягчающий бальзам», то в случае, когда аритмия не отвечает на определенный препарат, что доктор делает? Либо он закономерно увеличивает дозу этого же лекарственного препарата, либо, что еще хуже – хочу подчеркнуть, правильно пишет Ричард Фогорос – он добавляет другой препарат. Ни у одного врача «скорой помощи» в сопроводительном талоне не будет написано замечание, если он ввел лекарственный препарат, не купировал тахикардию, если гемодинамика пациента стабильная – привезите его в стационар, дальше мы уже со всем этим разберемся и постараемся купировать этот вид тахикардии.
Что еще необходимо помнить? Если при АВ-узловой реципрокной тахикардии фракция выброса низкая или явные проявления сердечной недостаточности, понимая, что Верапамил обладает 98%-ной эффективностью, здесь нужно воспользоваться или Амиодароном, или Дигоксином. Не забывайте, что Верапамил действительно обладает отрицательно инотропным эффектом и в этой ситуации, несмотря на такую высокую эффективность, он противопоказан.
Если вы встречаете с АВ-узловой реципрокной тахикардией у пациента низкие цифры артериального давления. Да, действительно, в литературе описано, что возопрессоры могут прервать такую тахикардию. Из-за чего? Из-за рефлекторного повышения тонуса вагуса при попытке подъема цифр артериального давления. Речь идет, естественно, о Мезотоне, 1%-ном растворе, который вы можете ввести при аритмическом коллапсе или выраженной гипотонии в дозе 0,1-0,2 миллилитра.
Как профилактируют? А, собственно говоря, больших клинических исследований нет по профилактике АВ-узловой реципрокной тахикардии. За рубежом в основном это хирургические вмешательства. И вы видите, сравнивались некоторые лекарственные препараты, причем в достаточно высоких дозах. Обратите внимание на дозу Дигоксина, Верапамила, Пропранолола – они имели одинаковую эффективность. То, что касается Пропафенона – эффективен в 80% случаев – я еще один график покажу вообще по эффективности лекарственных препаратов.
Следующее – пероральное применение Амиодарона и доза, видите, поддерживающая была 200-400 миллиграммов, в течение 66 дней предотвращала пароксизмы у всех пациентов. Я специально поставила три вопросительных знака, потому что я нашла это исследование. В исследовании всего было 17 пациентов. Конечно, здесь никакой доказательной базы нет. Но, тем не менее, еще раз повторю, что в основном таких пациентов берут на хирургическое лечение.
Если нет возможности провести хирургическое лечение, тогда при сниженной фракции выброса, конечно, и при тяжелом функциональном классе ХСН нужно воспользоваться Амиодароном.
Некоторые антиаритмики, которые перечислены в этой таблице (причем вы видите – года 1987, 1999 и последний год – 2008), неплохо профилактируют АВ-узловую реципрокную тахикардию, в частности Пропафенон у нас есть в таблетках Пропанорм. При АВ-узловой реципрокной тахикардии, то, о чем шла сейчас речь, составляет до 80%, нисколько не уступая ни Соталолу, ни Амиодарону.
Еще одно исследование наших российских авторов – профессора Бунина с соавторами, 2010 год – показали, что Пропанорм как представитель первого C класса довольно-таки хорошо – вы видите, 75% и 81% – профилактирует и очаговую предсердную тахикардию, и АВ-узловую реципрокную тахикардию, и АВ-реципрокную тахикардию, связанную с дополнительным путем проведения. Очень хорошая эффективность этого лекарственного препарата.
Следующий вид тахикардии, о котором мне хотелось очень коротко сказать – это так называемая ортодромная тахикардия – тахикардия, связанная с дополнительными путями проведения. Чем купировать ортодромную тахикардию, то есть тахикардию с узкими комплексами? Первый пункт занимают все эти лекарственные препараты. Если все не перечитывать, то я могу просто сказать, что любой антиаритмический препарат при тахикардии с узкими комплексами, кроме препаратов первого B класса: кроме класса Лидокаина. То есть препараты первого A класса можно использовать, препараты первого C класса, бета-адреноблокаторы, которые влияют на атриовентрикулярный узел. Нам все равно, где разорвать этот круг re-entry: либо воздействовать на дополнительный путь, либо на атриовентрикулярное соединение. Это антиаритмики и третьего класса, и, конечно, препараты Верапамила.
Что касается таблетированных препаратов, то здесь написано: комбинация Дилтиазем и Пропранолол имела эффективность 94%. Но если вы никогда не пытались использовать эту комбинацию, первый раз сами, нужно обязательно под присмотром лечащего врача, то просто так не рекомендуйте пациенту такое сочетание лекарственных препаратов. Причем эта комбинация, вы видите – 94%, оказалась даже эффективнее, чем применение препарата первого C класса, в частности речь идет о Флекаиниде.
И, конечно же, чреспищеводная электрокардиостимуляция, потому что ортодромная тахикардия – это АВ-реципрокная тахикардия. Еще раз повторю: все реципрокные тахикардии очень хорошо поддаются купированию.
Что касается профилактического назначения терапии, вы видите это процентное соотношение, как хорошо работают антиаритмические препараты. Неплохой препарат, вы видите, Соталол, Пропафенон, Флекаинид, и 100% – меня всегда смущает 100% вообще в медицине и тем более в аритмологии – но, тем не менее, комбинация неплохая: Пропафенон (Пропанорм) + бета-адреноблокаторы – 100%. Опять, открыв это исследование, вы увидите, что всего в исследовании принимало участие 27 или 26 пациентов. В основном, если мы имеем пациента с дополнительными предсердно-желудочковыми соединениями – конечно же, это радиочастотная аблация этих дополнительных путей.
Еще один маленький фрагмент – это фибрилляция предсердий плюс дополнительные пути. Мы довольно-таки часто видим такие кардиограммы, очень некрасивые. Если вы посмотрите на эту кардиограмму, она очень вам напомнит мономорфную желудочковую тахикардию. Но мы увидим явное неравенство RR интервалов. Да, комплексы QRS широкие, но имеет место явное неравенство RR интервалов, потому что, если бы это была мономорфная желудочковая тахикардия, неравенство может быть, но оно деликатное, оно не должно составлять более чем 0,02 секунды, то есть не более 20 миллисекунд. Мы здесь видим обычную фибрилляцию предсердий, но, к сожалению, сброс импульсов идет через имеющийся у пациента дополнительный путь. Поэтому такая некрасивая пленка. И если вы увидели пациента с такой электрокардиограммой, помимо того, что мы сейчас обсудим, как купировать такую тахикардию, немедленно говорите пациенту: «Надо обязательно обратиться в хирургическую клинику».
Итак, чем купировать? При широком комплексе QRS показаны только три препарата: Пропафенон, Амиодарон и Новокаиномид (он за рубежом называется Прокаиномид).
Как профилактировать, пока больной стоит в листе ожидания, ожидая очередь для проведения радиочастотной аблации? Что используется? Неплохой, отличный препарат Пропафенон (Пропанорм), можете назначить Амиодарон или Соталол. Но еще раз повторю: из-за высокой частоты органотоксичных эффектов со стороны Амиодарона все-таки попробуйте его использовать в последнюю очередь, тем более, если больной планируется на хирургическое вмешательство. Иногда длительно вводящиеся препараты – речь идет о Амиодароне – могут помешать хирургам во время проведения электрофизиологического исследования и хирургического вмешательства.
Почему не используются препараты первого A класса? Потому что они действительно воздействуют на дополнительный путь, но они не влияют на проведение через нормальную атриовентрикулярную проводящую систему. Почему не применяется Верапамил с бета-блокаторами? Они, наоборот, влияют на атриовентрикулярное соединение и практически не влияют на проведение в дополнительном пути. Итак, Пропафенон (Пропанорм), Амиодарон, Соталол, которые убивают двух зайцев: они и тормозят проведение возбуждения через атриовентрикулярную систему, и влияют на дополнительный путь.
Если у пациента имеет место хроническая сердечная недостаточность, но сохраненная систолическая функция – я всегда это тоже подчеркиваю, то есть речь идет о диастолической дисфункции, то есть если фракция выброса сохранена, – возможно применение комбинированной антиаритмической терапии. Да, конечно, мы лечим основное заболевание, где применяем основные базисные лекарственные препараты, в том числе бета-адреноблокаторы, и если оттитрованные, подобранные дозы бета-адреноблокаторов не помогают, тогда к бета-блокаторам вы можете добавить Пропафенон (Пропанорм). Возможно сочетание Пропафенон + Верапамил при отсутствии опять выраженных проявлений сердечной недостаточности. И, если нет эффекта от других комбинаций, возможна комбинация Пропафенон + Амиодарон. Но эту комбинированную терапию желательно начинать осуществлять в условиях стационара.
И практически последние картинки. Я всегда начинаю с того, что если перед вами больной с любыми наджелудочковыми тахикардиями и если при этой наджелудочковой тахикардии имеют место нарушения показателей гемодинамики, не надо вспоминать никакие антиаритмические препараты – надо проводить электрическую кардиоверсию. Мощность разряда, еще раз повторю, небольшая. Единственное, что если вы используете несинхронизированный дефибриллятор старой модели, то здесь при фибрилляции предсердий мощность первого разряда – обратите внимание – 200 джоулей.
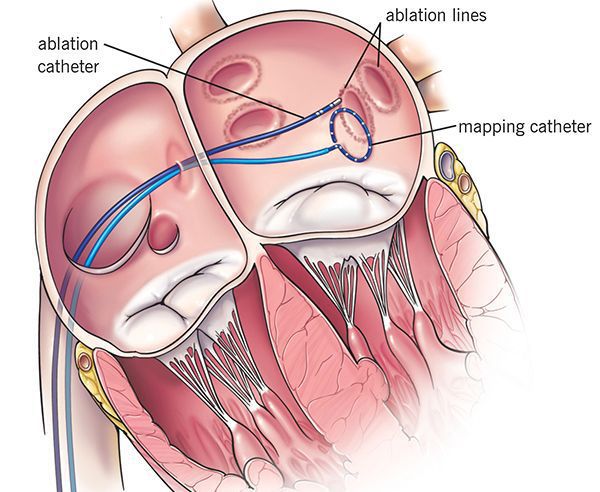
И последняя картинка. Что касается хирургического вмешательства. Здесь, правда, имеется в заголовке и типичное трепетание предсердий и наджелудочковых тахикардий, и мы обратим внимание на желтый и зеленый столбики прежде всего. Я о трепетании предсердий говорить сегодня не собиралась, поэтому мы оценим те тахикардии, о которых мы сейчас говорили. Неплохая эффективность, собственно говоря. Речь идет о радиочастотной аблации. Вы видите – 90-94%. Смертность очень небольшая, и повторные радиочастотные аблации в желтом и зеленом столбиках составляют 8% и 5%.
Самое главное – при АВ-узловой реципрокной тахикардии, когда наши хирурги идут на атриовентрикулярное соединение – ведь длина узла 6 миллиметров, ширина всего 3 миллиметра – воздействовать на быстрые и медленные проводящие каналы очень сложно, поэтому самое главное – хирургам не повредить атриовентрикулярный узел. За рубежом, если мы повреждаем атриовентрикулярное соединение, получаем так называемую искусственную полную АВ-блокаду, и затем приходится имплантировать кардиостимулятор – это считается осложнением этой операции.