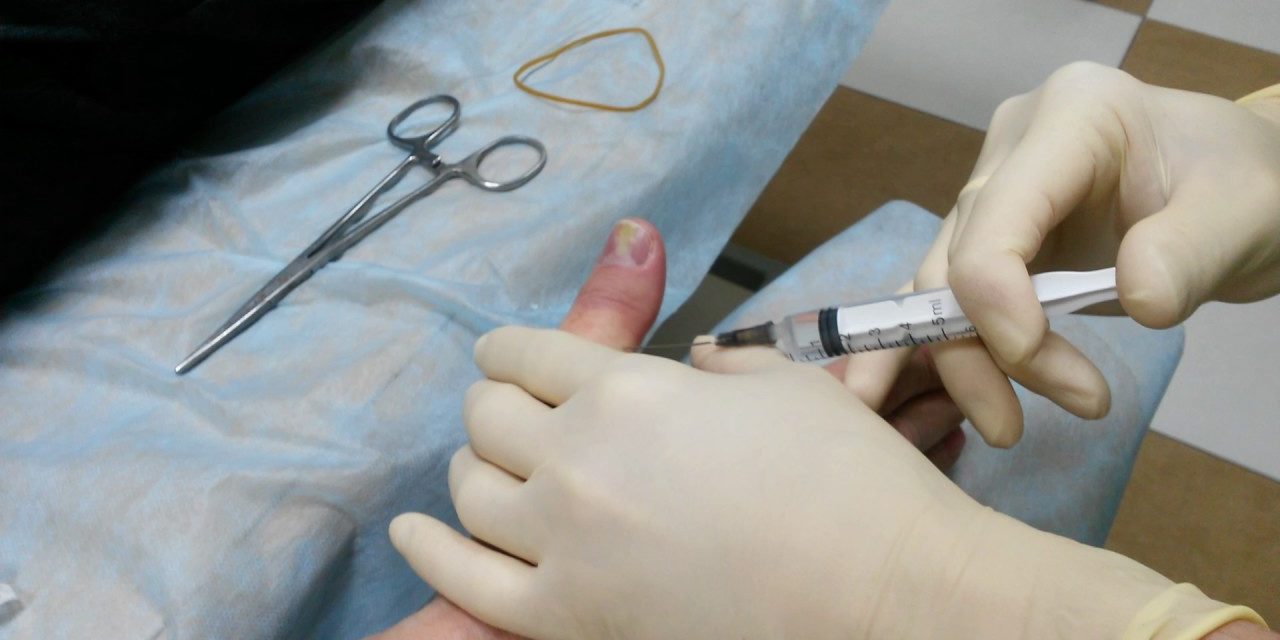
Нарыв пальца у ребенка чем лечить
Панариций
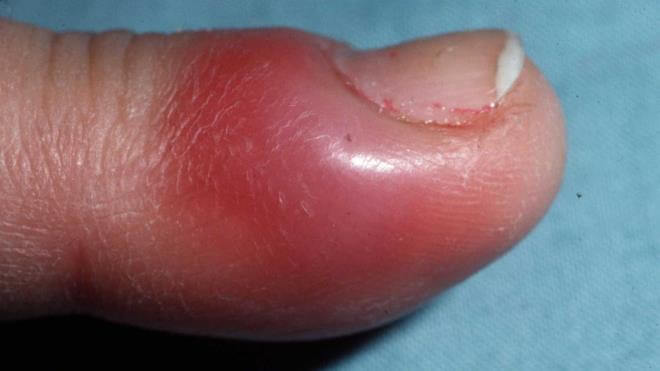
Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция
Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
Профилактика панарация
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
Местное лечение гнойных ран
Местное лечение – один из самых древних способов лечения гнойных ран. В настоящее время основным методом лечения гнойных ран, в т.ч. гнойных ран при сахарном диабете, является радикальная хирургическая обработка с последующим пластическим закрытием раневого дефекта. Однако в ряде случаев при оперативном вмешательстве не всегда удается адекватно удалить все нежизнеспособные ткани. В этой ситуации, для подготовки нагноившейся раны к кожной пластике или её спонтанного заживления, местной терапии отводится важная роль.
Основной принцип при консервативном лечении гнойных ран – направленное применение перевязочных средств с дифференцированным действием на раневой процесс с учетом его фазы и особенностей течения.
Течение первой фазы раневого процесса неоднородно и может проявляться, как ограниченными сухими некрозами, струпом, так и обильно экссудирующей раной. Задачами лечения в первой фазу являются: подавление инфекции в ране, активизация процессов отторжения некротических масс, сорбция и эвакуация раневого отделяемого.
В первую фазу раневого процесса в качестве местного лечения гнойных ран наиболее часто применяются препараты из группы антисептиков (йодофоры, пронтосан, лавасепт) и мазей на гидрофильной основе (левомеколь, диоксиколь). При лечении сильноэкксудирующих гнойных ран целесообразно применение биологически активных перевязочных средств из группы дренирующих сорбентов (диотевин, анилодиотевин). При слабой экксудации раны с формированием сухих некрозов возможно комбинирование дренирующих сорбентов с гидрогелеавыми повязками (Гидросорб, Супрасорб G, АПОЛЛО-ПАК) (рис.1).
Рис.1 Лечение пациента с ожоговой раной голени с помощью гидрогелевых повязок
При наличии в ране участков влажных некрозов в качестве местной терапии используются альгинаты кальция (Сорбалгон, Супрасорб А, Альгисайт) для скорейшего отторжения омертвевших тканей (рис.2).
Рис.2 Местное лечение гнойной раны у больного с диабетической стопой
проводится повязкой «сорбалгон»
После очищения раны от некрозов, появления грануляций, ликвидации перифокального воспаления и инфильтрации тканей необходимо решать следующие задачи: подавление инфекции в гнойной ране, создание оптимальных условий для роста грануляционной ткани и эпителизации, стимулирование репаративных процессов, подготовка к пластическому закрытию раневого дефекта.
Рис. 3 Структура современных раневых покрытий
Во вторую и третью фазы раневого процесса лечение гнойных ран продолжают мазями на водорастворимой и гидрофильно-эмульсионной основе (Винилин, Актовегин, Солкосерил, облепиховое масло), стимулирующими раневыми покрытиями (Коллахит) (рис.4), гидрогелями (Гидросорб, АППОЛО ПАК, Супрасорб G) и гидрокаллоидами (Гидроколл, Супрасорб Н). Его осушествляют до полной эпителизации раны или кожной пластики.
Рис.4. Раневое покрытие «коллахит»
Таким образом, местное лечение гнойных ран с дифференцированным применением современных перевязочных средств с учетом фазы и характера раневого процесса позволяет в скорейшие сроки подготовить рану к кожной пластики, а при невозможности ее выполнения в кротчайшие сроки добиться полной эпителизации раневого дефекта.
Вросший ноготь у ребенка
Содержание статьи
Онихокриптоз – врастание ногтя в мягкие ткани бокового валика. Зачастую проблемы возникают с большим пальцем ноги.
Вросший ноготь у ребенка – довольно распространенное заболевание. Оно сопровождается выраженным дискомфортом, особенно при ходьбе. Возможен отек, воспаление.
Редко патология образуется на руках. Главное вовремя начать лечение, чтобы не допустить воспаления и появления гноя.
Причины врастания ногтя у ребенка
Симптомы заболевания
Проявление онихокриптоза у детей сложно обнаружить, когда ребенок не может объяснить, что его тревожит. Мама может заметить припухлость, покраснение ногтевого валика. Если выделяется гной, нужно обратиться к врачу для лечения и обработки пораженного места. Самостоятельные действия могут усугубить проблему, привести к необходимости удалить вросший ноготь у ребенка.
Основные симптомы:
Последствия проблемы
Необходимо своевременно обратиться к врачу, чтобы не усугубить ситуацию и не довести до осложнений. Врастание ногтя сопровождается риском инфицирования пораженного места. В результате может возникнуть нагноение.
При отсутствии грамотной терапии врастание может привести к нарыву, остеомиелиту и сепсису. В детском организме инфекция быстро распространяется. Это особенно опасно для ослабленных детей, больных диабетом. Источник:
И.П. Журило, В.К. Литовка, Г.А. Сопов, К.В. Латышов, И.Н. Иноземцев
Проблема вросшего ногтя у детей // Здоровье ребенка, 2012, №2(37), с.139-141
Врачи серьезно относятся к проблеме вросшего ногтя, рекомендуют быстро начинать терапию и проводить комплекс мероприятий.
Лечение патологии
Что делать, если у ребенка врос ноготь и воспалился? Нужно, не затягивая, обратиться к врачу, который проведет осмотр и назначит адекватное лечение.
Родители часто не правильно оценивают тяжесть проблемы. Нагноение может быть незаметно. Если вы сделаете горячую ванночку или прогревающие процедуры, это только навредит здоровью.
Нельзя начинать лечение вросшего ногтя, если на ноге у ребенка видно нагноение, без консультации с врачом-хирургом. Запишитесь на прием к специалисту, чтобы малыш быстро поправился без риска осложнений.
При первых проявлениях
Проблема не возникает неожиданно. Уже при первой жалобе ребенка на боль нужно внимательно осмотреть ногу. Если вы заметили, что ноготь своим краем упирается в валик, который покраснел или побелел, нужно приготовить теплую ванночку с ромашкой или слабым раствором марганцовки. После протрите участок спиртом. Удалите часть пластины, которая упирается в мягкие ткани. Внимательно следите за пальцем, пока воспаление не пройдет. Источник:
А.Б. Бабурин, В.И. Логинов, В.В. Паршиков
Способ комплексного лечения вросшего ногтя // Медицинский альманах, 2012, №5(24), с.228-230
Хирургический метод
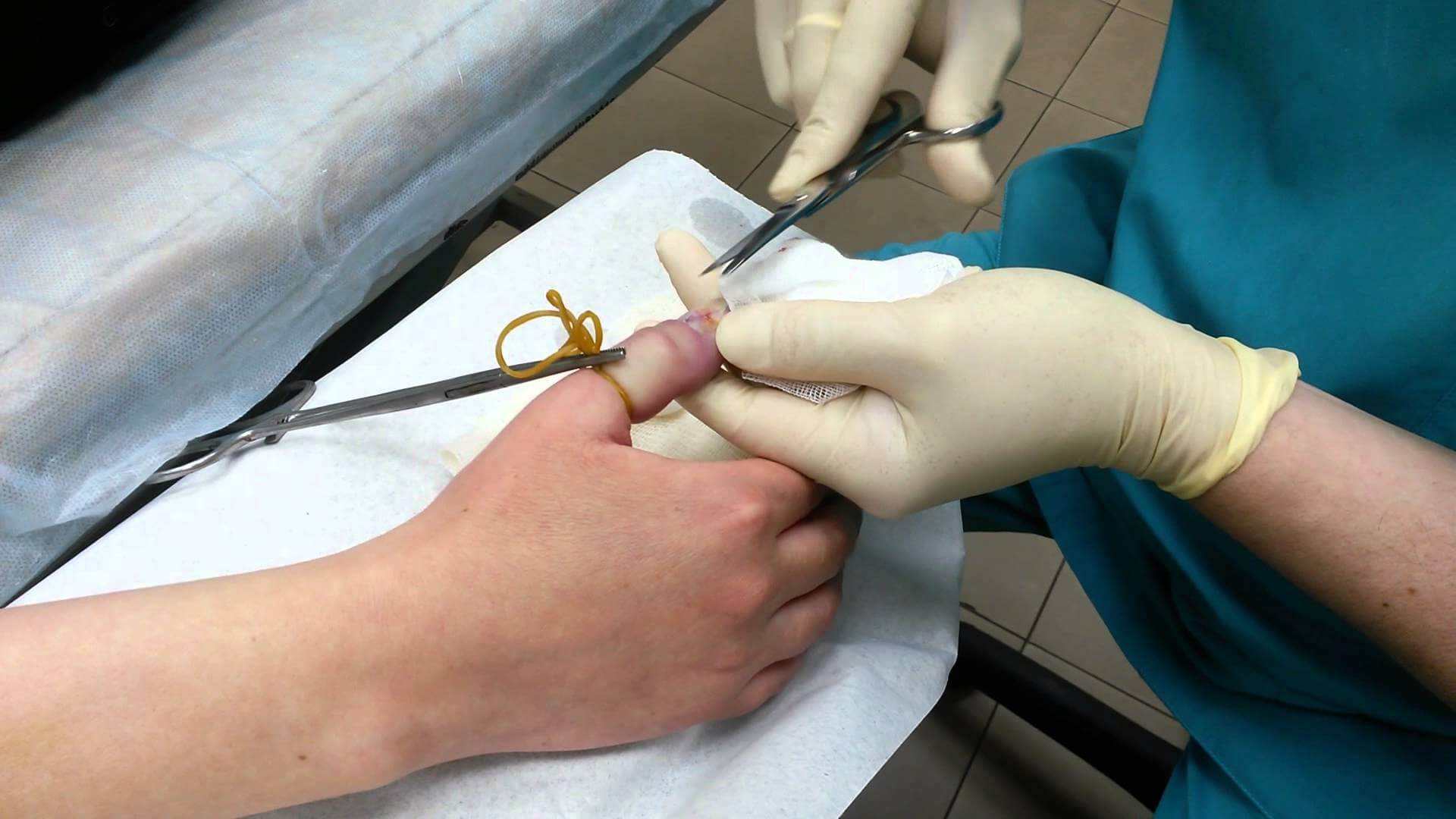
Когда проблема серьезная, сопровождается нагноением и воспалительным процессом, прибегают к операции. Врачи выполняют удаление краев вросшего ногтя у ребенка.
Особенности процедуры:
Медикаментозный метод
Мероприятия направлены на снятие воспаления, лечение без операции. Назначают средства перорального и наружного применения. Используют тампонаду – размещение материала, пропитанного лекарством, между ногтем и валиком. Мази эффективно снимают воспалительный процесс и боль, вытягивают гной. Если одних мазей недостаточно, выписывают лекарства для приема внутрь. Источник:
https://www.ncbi.nlm.nih.gov/pubmed/30843080
Gera SK, PG Zaini DKH, Wang S, Abdul Rahaman SHB, Chia RF, Lim KBL
Ingrowing toenails in children and adolescents: is nail avulsion superior to nonoperative treatment? // Singapore Med J. 2019 Feb;60(2):94-96. doi: 10.11622/smedj.2018106
Профилактика заболевания
Чтобы избежать риска, следует соблюдать ряд рекомендаций:
Если вы заподозрили проблему, запишитесь к специалисту нашей клиники в Санкт-Петербурге. На приеме врач осмотрит ногу, проконсультирует, как лечить проблему, назначит медикаменты или порекомендует операцию.
Источники:
Gera SK, PG Zaini DKH, Wang S, Abdul Rahaman SHB, Chia RF, Lim KBL. Ingrowing toenails in children and adolescents: is nail avulsion superior to nonoperative treatment? // Singapore Med J. 2019 Feb;60(2):94-96. doi: 10.11622/smedj.2018106.
Панариций — причины и лечение воспаления тканей пальца
Панариций – это острое гнойное воспаление тканей пальца, возникающее в случае их инфицирования при различного рода травмах: отрывании заусениц, ссадинах, занозах, колотых ранах и т.д.
Панариций вне зависимости от локализации – на пальце руки или на ноге – это не только неприятное и эстетически непривлекательное, но и достаточно опасное явление. Мало кто понимает, какие последствия могут быть от простого откусывания заусеницы или неудачно прищемленного ногтя.
Почему развивается воспаление?
Непосредственной причиной развития воспалительного процесса является проникновение условно-патогенных микроорганизмов, обитающих на теле человека (преимущественно, стрептококков), через поврежденные участки кожи в более глубокие слои.
К предрасполагающим факторам панариция относят:
Виды
Панариций на пальце в зависимости локализации воспаления бывает поверхностным и глубоким.
К поверхностным формам относят:
Кожный панариций – гной локализуется под эпидермисом кожи, образуя видимый пузырь. Настоятельно не рекомендуется самостоятельно пытаться его вскрывать, так как под ним может быть более глубокое воспаление.


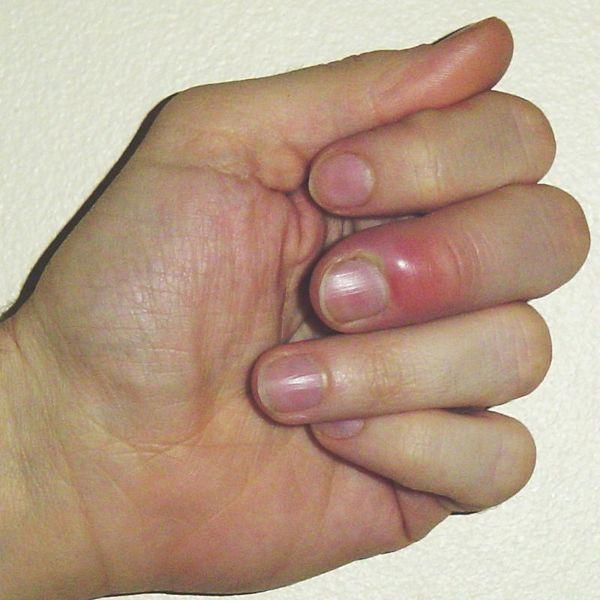
Околоногтевой панариций, или паронихия – очаг воспаления в данном случае локализуется под корнем ногтя, а воспалительный процесс затрагивает мягкие ткани, окружающие ноготь, и сопровождается покраснением, припухлостью и нависанием мягкого валика над ногтем.


Подногтевой панариций – данная форма развивается после некачественно проведенного маникюра/педикюра или в результате распространения гноя при неизлеченном околоногтевом воспалении. Сопровождается распирающей, пульсирующей болью под ногтем. Кроме того, возможно его отслоение


Подкожный панариций – характеризуется увеличением объема пальца, затруднением движения им, сглаженностью межфаланговых складок, а также пульсирующими, нарастающими болями, которые часто являются причиной нарушения сна, вплоть до бессонницы.




Если игнорировать возникшую проблему, воспаление, даже кажущееся незначительным, может перейти в более глубокий ткани, вызывая сухожильную, костную, суставную формы.
Сухожильный панариций – воспаление сухожильного влагалища и сухожилие сгибателя пальца. Происходит утолщение пальца, зачастую его трудно разогнуть из-за сильной боли. Особенную опасность в этом случае представляют повреждения большого пальца и мизинца, так как воспаления ввиду анатомической связи может перейти на предплечье, что может привести к тяжелой форме флегмоны.


При суставном и костном панариции боли носят постоянный, пульсирующий, тупой характер. Движения пальцем затруднены ввиду распространенной отечности и сильной боли. Характерно и образование свищей, из которых продолжительное время истекает гной.
Особо опасным считается пандактилит – воспаление всех тканей пальца, что может привести в конечном итоге к его ампутации. Палец отечный, сине-багрового цвета. Процесс сопровождается выраженной интоксикацией организма, воспалением регионарных лимфатических узлов. Боли при пандактилите приобретают невыносимый, распирающий характер, при этом локализуются не только в пальце, но и в кисти.
Лечение панариция
Лечение заболевания любой формы должно проводиться под контролем специалиста. Опасность игнорирования проблемы или самолечения заключается в том, что даже при видимом минимальном воспалении процесс может сочетаться с более тяжелыми формами, а также отсутствие полной асептики, антисептики и стерильности зачастую приводит к распространению гнойного процесса на окружающие ткани.
Лечение кожной формы допускает местную терапию – срезание отслоившегося эпидермиса и полную обработку гнойной раны вне зависимости от ее размеров.
При подногтевом панариции ноготь удаляется полностью под местной анестезией.
Лечение сухожильной, суставной и костной форм также требуют оперативного, причем незамедлительного, хирургического вмешательства: гнойная полость вскрывается, промывается и тщательно обрабатывается антисептиками, при этом возможно повторное проведение манипуляции (в зависимости от распространенности и запущенности процесса).
Терапия также включает в себя:
Категорически запрещается применение горячих ванночек и компрессов, так как это благоприятная среда для более быстрого размножения возбудителя и распространения инфекции.
Залогом успешного лечения панариция на пальце руки или ноги является своевременное обращение за медицинской помощью и грамотно подобранная терапия. Намного легче лечить начальные неосложненные формы, чем запущенные случаи панариция, которые нередко заканчиваются ампутацией пальца.
Причины, симптомы и лечение панариция. Амбулаторная хирургия во Владивостоке
Вероятность поранить пальцы рук или ног есть всегда, после чего в ранку открыт путь инфекции. Поэтому важно сразу обработать рану дезинфицирующими средствами, так как может развиться гнойный воспалительный процесс, который называется панариций.
Панариций – это острое гнойное воспаление мягких тканей пальцев рук и ног. Основными причинами развития панариция являются: ссадины, порезы на пальцах, некачественный маникюр и педикюр, вросший ноготь, которые создают условия для проникновения микробов. Самые распространенные из них – это стафилококки и стрептококки. Существуют ситуации, когда панариций на ноге или на руке развивается в результате попадания смешанной патогенной микрофлоры. Основные симптомы панариция это: сильная дергающая боль в пальце, покраснение и припухлость кожи пальца (часто вокруг ногтя), повышение температуры тела.
В некоторых случаях панариций может быть причиной возникновения серьезных осложнений, требующих проведения немедленной операции. При появлении таких симптомов, как повышение температуры тела, скопление гноя под кожей в виде пузыря или полосы, а также появлении невыносимых болей в пальце необходимо немедленно обратиться к врачу.
Лечение панариция, как правило, консервативное (ванночки с лекарствами, антибактериальные мази) или хирургическое.
Причины возникновения панариция
Развитию панариция кроме загрязнения кожи способствуют некоторые внутренние факторы организма:
При этих состояниях нарушается питание тканей и их кровоснабжение. Поэтому болезнетворному микроорганизму легче проникнуть через микротравмы на коже пальцев рук и ног.
Наиболее часто панариций вызывают стафилококки. Реже к его развитию приводят стрептококки, протей, синегнойная палочка и другие микроорганизмы.
Проникает инфекция через мелкие колотые раны на ладонной поверхности кожи пальца о рыбью кость, металлическую стружку, древесную щепу. Или через ссадины, трещины кожи, небольшие ожоги, ранения при маникюре и другие мелкие раны.
Поскольку раны мелкие, то больные зачастую не обращают на них внимания, не обрабатывая вовремя. А, учитывая особенности строения кожи и кровоснабжения кисти, небольшой раневой канал закрывается очень быстро. Поэтому инфекция остается в ране, приводя к образованию воспалительной жидкости (гноя).
Жидкость, не имея возможности вытечь из раны наружу, устремляется вглубь по перемычкам подкожно-жирового слоя. Она вовлекает в воспалительный процесс мышцы, связки, сухожилия и их влагалища, суставы, кости. В зависимости от места возникновения и пути распространения воспалительного процесса выделяют несколько видов панариция.
Виды панариция
Симптомы и признаки панариция
Панариций может поражать пальцы рук или ног и развивается в несколько стадий, которые отличаются глубиной проникновения инфекции.
Так, в самом начале заболевания, когда воспаление затрагивает лишь кожу, отмечается покраснение и припухлость кожи, зуд или болезненность в области пальца. При дальнейшем распространении инфекции вглубь, на жировую клетчатку боль становится невыносимо, дергающей. При отсутствии адекватного лечения воспаление может распространиться на мышцы, сухожилия и кости пальца, что проявляется сильнейшей болью, отеком, нарушением подвижности пальца и повышением температуры.
Лечение панариция во Владивостоке
При подозрении на панариций необходимо как можно скорее обратитесь за консультацией к врачу-хирургу. Любая задержка с началом лечения может привести к тяжелым осложнениям.
Лечение панариция без операции, так называемое консервативное лечение, возможно только на начальных этапах заболевания и только под наблюдением врача-хирурга.
Основными методами консервативного лечения панариция являются:
Если несмотря на консервативное лечение симптомы панариция усилились, поднялась температура тела, либо появился нарыв на пальце (скопление гноя), срочно обратитесь к врачу-хирургу.
Операция вскрытие панариция проводится, если:
Врач-хирург Клиники на Комарова рекомендует
«В первые 1–2 дня возможно консервативное лечение формирующегося панариция при помощи полуспиртовых компрессов или ванночек с гипертоническим раствором соли – но положительный эффект от них наступает лишь в 20-30% случаев (ни в коем случае не пользуйтесь повязками с ихтиоловой мазью или мазью Вишневского – они лишь ускоряют нагноение).
Критерием окончательного формирования панариция в гнойной хирургии является «бессонная ночь» — после таких ночей пациенты обычно без лишних уговоров приходят к хирургу за оперативным лечением. Попытки самолечения неприемлемы, так как могут закончиться развитием панариция вглубь. Это приведет к появлению таких его форм, как сухожильный и костный панариций, что значительно усложняет лечение и ухудшает исход.
Подкожный или подногтевой панариций – заболевание, при котором хирург может вылечить пациента амбулаторно. Госпитализация не нужна, однако после операции необходимо проводить перевязки столько, сколько потребуется врачу для адекватного контроля за раной.
Операция выполняется под местной анестезией, рана очищается от гноя и заживает в период от 5 до 10 дней.
Уже в первый же день после операции наступает видимое облегчение, пациенту проводится курс лекарственной терапии антибактериальными препаратами и анальгетиками.
В периоде восстановления пациенту можно назначить физиотерапевтическое лечение для ускорения процессов регенерации.
Записаться на прием к врачу хирургу вы можете по телефону +7 (423) 243 14 15, 240 2727.
Стоимость консультативного приема 1 500 рублей.