Кавернозная трансформация воротной вены что это такое
Портальная гипертензия (K76.6)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация на основе локализации портального блока
2.1 Пресинусоидальная:
— болезнь Рандю-Ослера;
— врожденный фиброз печени;
— тромбоз ветвей портальной вены (тяжелый бактериальный холангит, злокачественные новообразования);
— первичный билиарный холангит, первичный склерозирующий холангит;
— гранулематозы (шистосомоз, саркоидоз, туберкулез);
— хронический вирусный гепатит;
— первичный билиарный цирроз;
— миелопролиферативные заболевания;
— нодулярная регенераторная гиперплазия;
— идиопатическая (нецирротическая) портальная гипертензия;
— болезнь Вильсона;
— гемохроматоз;
— поликистоз;
— амилоидоз;
— воздействие токсичных веществ (медь, мышьяк, 6-меркаптопурин);
2. 2 Синусоидальная:
— все случаи цирроза печени;
— острый алкогольный гепатит;
— тяжелый вирусный гепатит;
— острая жировая печень беременных;
— интоксикация витамином А;
— системный мастоцитоз;
— печеночная пурпура;
— цитотоксичные лекарства;
2.3 Постсинусоидальная:
— веноокклюзионная болезнь;
— алкогольный центролобулярный гиалиновый склероз;
4. Смешанная.
Классификация портальной гипертензии по уровню повышения давления в портальной системе:
— III степень – вены сливаются по всей окружности пищевода.
Японское научное общество по изучению портальной гипертензии в 1991 году разработало правила для регистрации эндоскопических признаков варикозно расширенных вен (ВРВ) пищевода и желудка, состоящие из 6 основных позиций:
Типы «красных маркеров»
Этиология и патогенез
Причины возникновения портальной гипертензии
1. Надпеченочной:
— тромбоз селезеночной вены;
— тромбоз воротной вены;
— врожденная аномалия воротной вены;
— сдавление воротной вены опухолью, паразитарными (альвеококкоз) и воспалительными (панкреатит) образованиями.
3. Внутрипеченочной, преимущественно пресинусоидальной:
— ранние стадии первичного билиарного цирроза, идиопатической портальной гипертензии, шистосомоза, узловой регенеративной гиперплазии;
— миелопролиферативные заболевания;
— поликистоз печени;
— метастазы, гранулематозные заболевания печени.
Портальная гипертензия развивается в результате увеличения портального венозного кровотока и (или) повышения резистентности портальных или печеночных вен. В основе увеличения портального сопротивления лежат механическая обструкция и активное сокращение миофибробластов и гладкомышечного слоя внутрипеченочных вен.
— анастомозы между венозными сплетениями прямой кишки и нижней полой вены, через верхние и нижние геморроидальные вены, образованные околопупочными венами.
Анастомозы в пищеводе, кардиальном отделе желудка, вокруг прямой кишки способствуют возникновению в данных зонах потенциальных источников кровотечений. При повышении портального давления более 12 мм рт.ст. появляется риск разрыва варикозного расширения вен пищевода. Степень риска возникновения кровотечения зависит от класса цирроза, размера варикозных узлов и наличия «красных маркеров» (изменения сосудистой стенки).
Эпидемиология
Соотношение полов(м/ж): 1.5
Считается, что заболевание чаще наблюдается у мужчин (60%).
Средний возраст пациента не выяснен в связи с разнородностью патологии, приводящей к портальной гипертензии.
В благополучных странах, где проводится вакцинация от вирусного гепатита, тромбоз воротной вены и вторичный билиарный цирроз являются наиболее распространенными причинами варикозно расширенных вен пищевода у детей. Цирроз печени является наиболее распространенной причиной варикозного расширения вен пищевода у взрослых.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Выраженность клинических проявлений портальной гипертензии зависит от степени и уровня блокады портальной системы и развития портокавальных анастомозов.
Признаки формирования портосистемного шунтирования включают в себя следующее (кроме указанных выше):
Диагностика
Инструментальные методы
На УЗИ определяются следующие признаки:
1.1 Расширение и извитость сосудов. Признаками портальной гипертензии считаются увеличение диаметра воротной вены более 13 мм и замедление кровотока в ней. Согласно некоторым данным, увеличение диаметра воротной вены считается ненадежным признаком, т.к. в норме этот показатель весьма вариабелен. Необходимо также отметить, что увеличение диаметра воротной вены не является обязательным признаком, существующим постоянно. Это связано с тем, что после образования портокавальных анастомозов диаметр воротной вены может уменьшиться до нормальных величин.
1.3 Наличие асцита.
Корректная оценка гемодинамики возможна при оценке скоростей кровотока во внепеченочной части воротной вены, в области ворот печени и в долевых ветвях воротной вены. Замедление портального кровотока во внутрипеченочных ветвях, таким образом, будет свидетельствовать и о наличии повышенного сопротивления в связи с поражением паренхимы печени, и о наличии портосистемных анастомозов при ускорении кровотока по магистральному стволу.
4. Радионуклидное исследование с99Тс: повышение радиоактивности селезёнки и костного мозга при портальной гипертензии малоинформативно (в норме значительно ниже, чем у печени).
Транскавальная печеночная венография заключается во введении контрастного вещества через катетер, проведенный в нижнюю полую вену к устьям печеночных вен, или путем трансюгулярной катетеризации печеночных вен. Осуществляется для:
Портография
Серийные снимки, полученные при ангиографии, дают информацию о всех фазах кровотока в печени (артериальной, паренхиматозной и венозной). Изучение снимков венозной фазы используется для оценки состояния портальной системы. Для визуализации воротной вены и ее притоков применяются чрезартериальный и чрезвенозный доступы.
Чрезартериальный доступ с последующей селективной целиако- или мезентерикографией в венозной фазе исследования, позволяет четко визуализировать воротную вену и ее притоки.
К примеру, у больных, которым планируется наложение спленоренального анастомоза, применяется введение контрастного вещества в селезеночную артерию, поскольку в венозной фазе исследования четко идентифицируется селезеночная вена и ее основные притоки.
Введение в венозной фазе исследования контрастного вещества в верхнюю брыжеечную артерию позволяет получить визуализацию верхней брыжеечной и воротной вены.
При помощи чрезартериального доступа возможна также четкая идентификация размера сосудов, характера и направления кровотока в основных венозных коллатералях (например, в левой желудочной и нижней брыжеечной венах).
Чрезвенозный доступ применяется для контрастирования нижней полой, печеночных и левой почечной вен. Этот метод применяется для получения точной топической информации о локализации патологического процесса (это нужно для выбора места предполагаемого анастомоза).
7. ФГДС применяется для выявления и оценки варикозного расширения вен пищевода и желудка.
Биопсия печени с гистологическим исследованием проводится для уточнения причин портальной гипертензии.
8. Лапароскопия используется в сомнительных случаях. Важно выявить характер патологических изменений в печени, взять биопсию; определить выраженность спленомегалии и степень расширения вен портальной системы; установить наличие асцита.
Лабораторная диагностика
2. Биохимический анализ крови. Биохимические пробы печени могут не отличаться от нормальных величин даже при резко выраженной портальной гипертензии.
В биохимическом анализе крови пациентов с циррозом печени необходимо определять следующие показатели:
— аланинаминотрансфераза (АлАТ);
— трансферазы (АСТ и АЛТ);
— щелочная фосфатаза (ЩФ);
— гамма-глутамилтранспептидаза (ГГТП);
— билирубин;
— альбумин;
— калий;
— натрий;
— креатинин.
Показатели неблагополучного прогноза:
— билирубин выше 300 мкмоль/л;
— альбумин ниже 20 г/л;
— протромбиновый индекс менее 60%.
У больных с отечно-асцитическим синдромом необходимо определять содержание в крови электролитов, альбумина, мочевины, креатинина.
4. Анализы мочи.
При циррозе печени важно определение параметров, которые характеризуют почечную функцию (белок, лейкоциты, эритроциты, креатинин, мочевая кислота). У 57% пациентов с циррозом печени и асцитом выявляется почечная недостаточность (клиренс эндогенного креатинина менее 32 мл/мин. при нормальных показателях креатинина в сыворотке крови).
При отечно-асцитическом синдроме необходимо определять суточный диурез.
5. Специфические лабораторные тесты для установления этиологии портальной гипертензии:
— аутоантитела;
— серологическая диагностика гепатотропных вирусов;
— ферритин;
— церулоплазмин.
Дифференциальный диагноз
Также дифференциальная диагностика проводится с печеночной недостаточностью без портальной гипертензии, циррозом без сформировавшейся портальной гипертензии и выпотами в брюшную полость другой этиологии.
Кровотечения из желудочно-кишечного тракта, возникшие вследствие портальной гипертензии, дифференцируются с кровотечениями другой этиологии.
Осложнения
Лечение
У 30% больных не наблюдается снижение градиента печеночного венозного давления (ГВПД) в ответ на терапию бета-блокаторами даже при адекватной дозировке. Данная категория пациентов выявляется при использовании инвазивных методов определения ГПВД.
Бета-блокаторы могут вызывать такие побочные эффекты, как слабость и импотенция.
Хирургическое лечение портальной гипертензии
1. Портосистемное шунтирование
При портосистемном шунтировании проводятся портокавальное (общая декомпрессия) или дистальное спленоренальное шунтирование (ДСРШ). Внепеченочные шунтирующие операции выполняются пациентам с классом тяжести А. Больным с классом тяжести В показано трансъюгулярное интрапеченочное портосистемное шунтирование.
Трансъюгулярное интрапеченочное портосистемное шунтирование (ТИПШ)
Показания к ТИПШ:
— острое некупируемое консервативной терапией и склеротерапией кровотечение из варикозно расширенных вен пищевода и желудка;
— хроническое рецидивирующее массивное кровотечение, не предотвращаемое склеротерапией;
— недоступность варикозно расширенных вен пищевода и желудка или гастропатия на фоне портальной гипертензии;
— рефрактерный асцит или гидроторакс ;
— синдром Бадда-Киари и другие венооклюзионные заболевания.
Прогноз
Прогноз у пациентов с портальной гипертензией определяется наличием кровотечений и степенью выраженности нарушений функции печени.
Риск возникновения повторных кровотечений из варикозных вен в течение 1-2 лет после первого эпизода составляет 50-75%.
Летальность при эпизоде кровотечения из варикозно расширенных вен пищевода достигает 30%.
Прогнозы также могут быть определены с помощью специальных шкал MELD/PELD.
Госпитализация
Профилактика
Первичная профилактика кровотечений из варикозно расширенных вен пищевода (AASLD, 2007)
1. Варикозные узлы малые + дополнительные факторы риска кровотечений (цирроз класса В, С и «красные маркеры»): назначение бета-адреноблокаторов.
Вторичная профилактика кровотечений из варикозно расширенных вен пищевода (AASLD, 2007):
— терапия бета-адреноблокаторами и эндоскопическое лигирoвание;
— при рецидивах кровотечений показано наложение шунтов.
Прогностические факторы вероятности варикозного расширения вен пищевода (ВРВП) при циррозе печени:
— международное нормализованное отношение (МНО) > 1.5;
— диаметр портальной вены > 13 мм;
— тромбоцитопения.
Наличие одного или более факторов риска дает основания для проведения эндоскопии в целях выявления ВРВП и профилактических мер против развития кровотечения (World Gastroenterology Organisation 2008).
Лечение кровотечений из варикозного расширения вен пищевода:
Кавернозная трансформация воротной вены что это такое
Под термином «портальная гипертензия» (ПГ) подразумевается повышение давления в воротной вене (ВВ) из-за обструкции кровотока на любом ее участке. По данным Ш. Шерлок, Дж. Дули (1999), портальная гипертензия делится на 2 группы:
1) пресинусоидальную (внепеченочная или внутрипеченочная);
2) печеночную (внутрипеченочная и постсинусоидальная).
В основе такого деления лежат патологические процессы, не приводящие к печеночной недостаточности при пресинусоидальной ПГ и приводящие к печеночной недостаточности при печеночной ПГ [10].
В отечественной литературе (М.Д. Пациора, 1974), исходя из градиента между давлением заклинивания печёночных вен и портальным венозным давлением, принято различать
4) смешанную ПГ [2,11].
Причиной подпеченочной ПГ могут служить гнойно-воспалительные заболевания брюшной полости (8 %) (омфалит после катетеризации пупочной вены у детей, острый аппендицит, перитонит, пилефлебит, сепсис); травмы, миелопролиферативные заболевания, забрюшинный фиброз, болезнь Ходжкина, опухоли забрюшинного пространства (17 %); ятрогенные повреждения, в том числе абдоминальные операции, трансплантация поджелудочной железы (8–23 %); артериовенозные фистулы селезенки (1 %), аневризма селезеночной артерии, врожденные аномалии развития, прием пероральных контрацептивов [8, 9, 10, 11].
Гемодинамические нарушения по левостороннему типу развиваются примерно в 5–7 % случаев внепеченочной ПГ. Изолированная обструкция селезёночной вены (СВ) вызывает левостороннюю портальную гипертензию. Особенно большое значение имеют заболевания поджелудочной железы: панкреатиты (39–65 %), хронические панкреатиты в сочетании с псевдокистами поджелудочной железы (14–33 %), доброкачественные и злокачественные опухоли (4–35 %) [9]. Надпеченочная ПГ обусловлена нарушением оттока крови от печени по печеночным венам вследствие их сужения или непроходимости (синдромом Бадда‒Киари). Синдром может развиться у пациентов с системной красной волчанкой, идиопатическим гранулематозным васкулитом, пароксизмальной ночной гемоглобинурией, при недостаточночности естественных антикоагулянтов, болезни Бехчета, при приеме пероральных контрацептивов, беременности, травме, злокачественных опухолях почки, надпочечника, инвазивном росте опухоли печени, при лейомиосаркоме печеночных вен, при метастазах рака яичка в правое предсердие, при метастазировании опухоли Вильмса, у больных с соединительнотканными мембранами в просвете нижней полой вены [1].
Смешанный тип ПГ обусловлен сочетанием нескольких факторов, определяющих блок воротной вены. Так, при циррозе печени, гепатоцеллюлярной карциноме возможен тромбоз воротной вены [6,11], узловая трансформация печени может вызвать синдром Бадда‒Киари, причем функция гепатоцитов при данном редком заболевании не страдает [10], врожденная патология (гипоплазия печеночных вен) может сочетаться с тромбозом воротной вены или циррозом печени.
Появление синдрома ПГ имеет чрезвычайно важное значение в течение заболевания. Являясь приспособительным явлением в начале заболевания, ПГ с прогрессированием процесса приобретает роль ведущего патогенетического клинического фактора. Основные проявления внепеченочной ПГ – это массивные пищеводно-желудочные кровотечения, спленомегалия с явлениями гиперспленизма, повышение объема крови в органах, склонность больных к эрозивно-язвенным поражениям верхних отделов желудочно-кишечного тракта [3, 7]. Самым грозным проявлением является кровотечение из варикозно-расширенных вен пищевода и желудка [5].
Целью нашего исследования является определение оптимальной схемы обследования больных с внепеченочной портальной гипертензией путем применения современных методик для выбора хирургического пособия конкретно в каждом случае заболевания.
Материалы и методы исследования
Из 341 больного, пролеченного в хирургической клинике ГБОУ ВПО РостГМУ Минздрава РФ с 1997 года по настоящее время, внепеченочная (подпеченочная) портальная гипертензия развилась у 42 (12,3 %) больных, внутрипеченочная возникла у 297 (87,1 %) и у 2 (0,6 %) пациентов носила смешанный тип (внутрипеченочный и надпеченочный).
Из 42 пациентов с внепеченочной (подпеченочной) ПГ у 9 на фоне хронических заболеваний поджелудочной железы (панкреатит, постпанкреонекротические кисты), сформировалась «левосторонняя» портальная гипертензия (обструкция селезеночной вены), проявившаяся кровотечением из варикозно-расширенных вен пищевода и выраженной спленомегалией. У одного пациента причиной ПГ стал фиброз клетчатки забрюшинного пространства, в шести случаях развился тромбоз воротной вены, посттромбофлебитическая трансформация воротной вены была выявлена во время обследования у 21 пациента, у 2-х из них сочеталась с аневризмой селезеночной артерии. Врожденные аномалии развития воротной вены были выявлены у 5 больных.
Всем пациентам проводилось комплексное обследование, включающее в себя общеклинические, лабораторные и инструментальные методы исследования. Из инструментальных методов исследования всем пациентам для осмотра пищевода, желудка и 12-перстной кишки, установки источника кровотечения и проведения дифференциальной диагностики кровотечения выполняли фиброгастродуоденоскопию (ФГДС) на аппарате «Olympus» (Япония), в последние годы эзофаговидеогастроскопию (ЭВГДС) при помощи видеокомплекса «Olympus Exera II».
Для определения проходимости воротной и селезеночной вены всем пациентам с внепеченочной ПГ выполнялось ультразвуковое исследование органов брюшной полости (печени, селезенки и поджелудочной железы, желчного пузыря) и сосудов портальной системы с определением качественных и количественных параметров кровотока на эхосканерах : Acuson Aspen (Simens) и Logic P6 PRO (GE) в В-режиме, режимах цветовой (ЦДК) и импульсноволновой (PW) эхографии по методу В.В. Митькова (2002) с использованием мультичастотных секторных датчиков 2,5–5 МГц.
Также выполнялась селективная ангиография селезеночной артерии (СА) для определения её патологии и при необходимости селективной эмболизации. Для определения проходимости, типа ветвления, особенностей внутрипеченочного расположения ВВ проводили непрямую портографию (мезентерикопортографию) на ангиографическом комплексе с С-дугой Siemens Arcadis Avantic (Германия).
В последние годы в комплекс исследования больных вошла мультиспиральная компьютерная томография (МСКТ) на аппарате «Brilliance CT 64 Slice» («Phillips Medical Systems», Нидерланды) с обязательным болюсным контрастированием. Постпроцессионную обработку результатов выполняли на рабочей станции «Extended Brilliance Workspace», входящей в комплект томографа. Пациентам на 64-срезовом томографе оценивали размеры, патологические изменения печени, селезенки, поджелудочной железы, воротной и селезеночной вены, естественных анастомозов. Для визуализации и оценки естественных шунтов и сосудов портальной системы использовали MIP-реконструкцию (проекция максимальной интенсивности) и SSD (изображение оттененных поверхностей).
Результаты исследования и их обсуждение
Все пациенты с внепеченочной (подпеченочной) ПГ обратились за помощью в хирургическую клинику РостГМУ в связи с первым проявлением заболевания (эпизодом кровотечения из варикозно-расширенных вен пищевода и желудка). Из особенностей анамнеза отмечаем, что ни у одного из больных не было выявлено маркеров вирусных гепатитов В или С. Злоупотребляли алкоголем 7 пациентов с хроническими заболеваниями поджелудочной железы из 9. Особенности клинических проявлений приведены в табл. 1.
Особенности клинических проявлений внепеченочной портальной гипертензии
Частота встречаемости симптомов
Варикозное расширение вен пищевода и желудка
Кавернозная трансформация воротной вены что это такое
а) Терминология:
1. Синоним:
• Тромбоз воротной вены
2. Определения:
• Нарушение проходимости воротной вены, возникающее остро или имеющее хроническое течение, обусловленное тромбозом либо опухолевой инвазией
• Хроническая окклюзия воротной вены с наличием множественных перипортальных коллатералей обозначается как «кавернозная трансформация»
1. Общая характеристика:
• Лучший диагностический критерий:
о Наличие гиподенсного тромба в воротной вене на КТ с контрастным усилением
о МРТ и цветовая допплерография:
— Отсутствие кровотока и эффекта потери сигнала, обусловленного током крови в воротной вене:
Может объясняться снижением скорости тока крови при портальной гипертензии
— Отсутствие визуализации воротной вены (при хронической окклюзии)
— Кавернозная трансформация воротной вены с появлением коллатералей в воротах печени
• Локализация:
о Любые отделы внутри- или внепеченочной части воротной вены
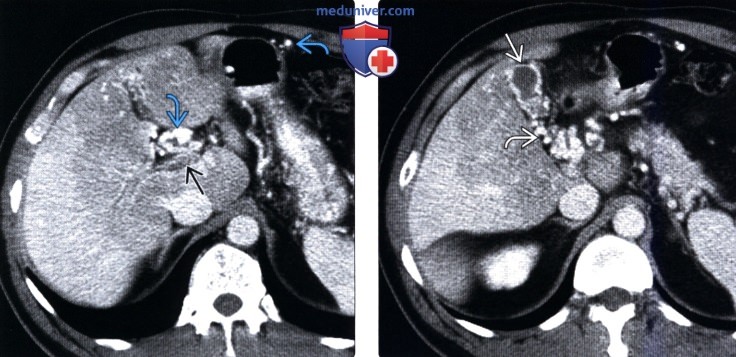
(Справа) На КТ срезе у этого же пациента определяется варикозное расширение вен, находящихся в стенке желчного пузыря и возле нее, что может ошибочно навести на мысль о первичном заболевании желчного пузыря. Варикозное расширение вен стенки желчного пузыря возникает практически исключительно у пациентов с тромбозом воротной вены и ее кавернозной трансформацией. 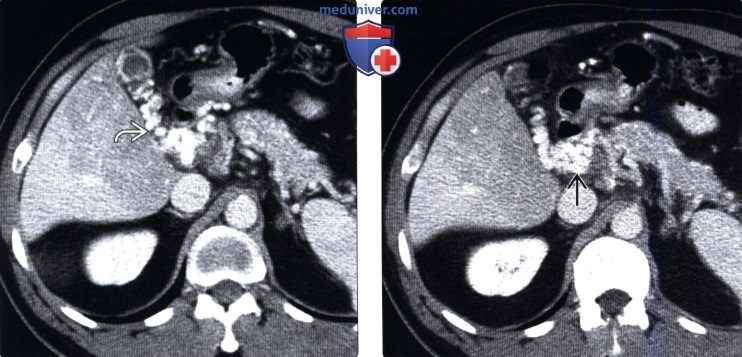
(Справа) На КТ срезе (этот же пациент) визуализируется «клубок» венозных коллатералей внутри головки поджелудочной железы и вокруг нее, который можно ошибочно принять за опухоль поджелудочной железы. 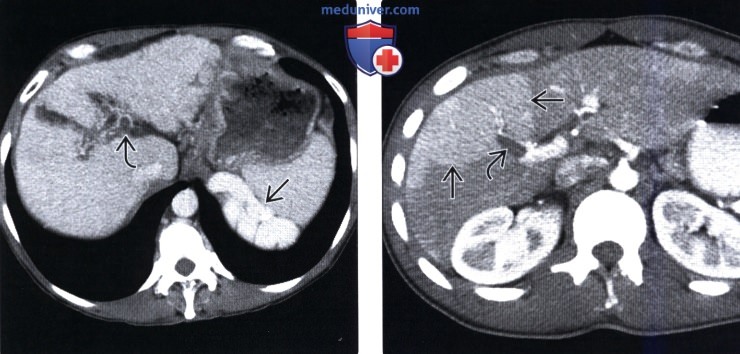
(Справа) На аксиальной КТ в артериальной фазе контрастного усиления у мужчины 28 лет, восстанавливающегося после огнестрельного ранения живота, определяется повышенное контрастное усиление переднего сегмента правой доли печени (ПРПП), обусловленное септическим тромбофлебитом и окклюзией передней сегментарной ветви воротной вены.
2. КТ признаки окклюзии воротной вены:
• КТ с контрастным усилением в случае острого тромбоза:
о Артериальная фаза (25-40 секунд после болюсного введения контраста):
— Увеличение плотности доли либо сегмента печени вследствие наличия артерио-портальных шунтов:
Преходящие различия плотности печени (ПРПП)
о Венозная фаза (60-70 секунд после введения контраста):
— Равномерное контрастное усиление печени
— Возможна визуализация гиподенсных тромбов
о Тромбоз, не приводящий к окклюзии: гиподенсный тромб заполняет просвет воротной вены частично
о Тромбоз, вызывающий окклюзию: гиподенсный тромб полностью перекрывает просвет воротной вены:
— Распространенность тромбоза варьирует: возможно поражение основных внутрипеченочных ветвей воротной вены, селезеночной вены, верхней брыжеечной вены
— Вены, находящиеся проксимальнее зоны окклюзии, переполнены кровью; возникает отек брыжейки, утолщение стенки кишки в результате венозного застоя
— Могут обнаруживаться признаки илеуса; асцит, спленомегалия
• КТ с контрастным усилением при хроническом тромбозе воротной вены:
о Хроническая окклюзия (кавернозная трансформация) воротной вены:
— Многочисленные перипортальные коллатеральные вены, расположенные по ходу воротной вены
— Также часто обнаруживается варикозное расширение вен, находящихся около поджелудочной железы и в стенке желчного пузыря
о Отсутствует визуализация воротной вены и (или) селезеночной вены:
— Тромбированная вена напоминает «фиброзный тяж», не различимый методами лучевой диагностики
о Развитые портосистемные коллатерали:
— Например, селезеночно-почечный шунт; варикозно расширенные вены пищевода, околопупочные вены
о Сочетанные находки:
— Спленомегалия
— Атрофические изменения и гипертрофия различных отделов печени:
Гипертрофия центральных (глубоких) сегментов и атрофия периферических
Обусловливает скругление или фестончатый вид края печени
— Увеличение размеров печеночной артерии и (или) кровотока в ней
• КТ с контрастным усилением при опухолевой инвазии:
о Тромб может обусловливать расширение просвета вены:
— Диаметр воротной вены превышает 23 мм
о Тромбы в просвете сосуда могут накапливать контраст в различной степени:
— Возможно линейное накопление контраста в виде «нитей» и «полосок»:
Лучше обнаруживается в артериальной фазе контрастного усиления (двухфазная КТ)
— Часто также обнаруживается первичная опухоль в паренхиме печени или поджелудочной железы, в непосредственной близости от тромба
— Обычно в случае гепатоцеллюлярного рака
— Реже в случаях рака поджелудочной железы, холангиокарциномы, эндокринной опухоли поджелудочной железы, метастазов
3. МРТ признаки окклюзии воротной вены:
• Т1 ВИ:
о Дефект наполнения с высокой интенсивностью сигнала
• Т2 ВИ:
о Опухолевый тромб (в острой фазе), который характеризуется высокой интенсивностью сигнала
• T2*GRE:
о Опухоль, прорастающая в воротную вену, активно накапливающая контраст, особенно при использовании последовательностей градиентного эха
• Т1 ВИ с жироподавлением и контрастным усилением:
о Паренхима печени, в которую попадает кровь по системе тромбированной воротной вены, активно накапливает контраст в артериальной фазе вследствие усиления артериального кровотока:
— Преходящее повышение плотности печени
о Тромб в подострой фазе становится гиперинтенсивным на Т1 и Т2 ВИ в результате образования метгемоглобина
о МРТ с контрастным усилением:
— Опухолевые тромбы проявляются так же, как и на КТ с контрастным усилением (для них типично расширение просвета сосуда, контрастное усиление, локализация в непосредственной близости от опухоли)
4. УЗИ признаки окклюзии воротной вены:
• Серошкальное УЗИ:
о В острой фазе:
— Эхогенный или анэхогенный сгусток крови
о В подострой фазе:
— Сгусток становится изоэхогенным
• Цветовая допплерография:
о Отсутствие кровотока в воротной вене становится более очевидным
о В опухолевом тромбе прослеживаются кровеносные сосуды
о Частичный тромбоз:
— Дефект наполнения в просвете воротной вены
о Кавернозная трансформация:
— Многочисленные венозные коллатерали в воротах печени
— Крупные коллатерали могут быть ошибочно приняты за воротную вену
о Опухолевая инвазия воротной вены:
— «Артериализация» кровотока, пульсация, реверсивный ток крови
(Справа) На КТ срезе у этой же пациентки определяется окклюзия воротной вены визуализируются крупные коллатеральные вены. Обратите внимание на нарушение морфологии печени: гипертрофию ее центральных отделов и атрофию периферических, что обусловливает скругление ее краев. 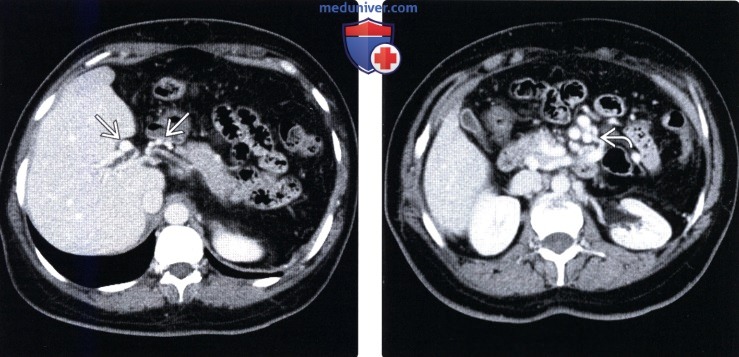
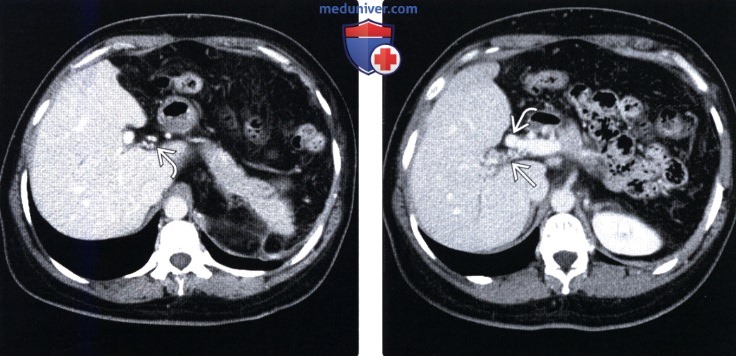
(Справа) На КТ срезе определяется большее количество венозных коллатералей в брыжейке (на фоне тромбоза воротной вены). 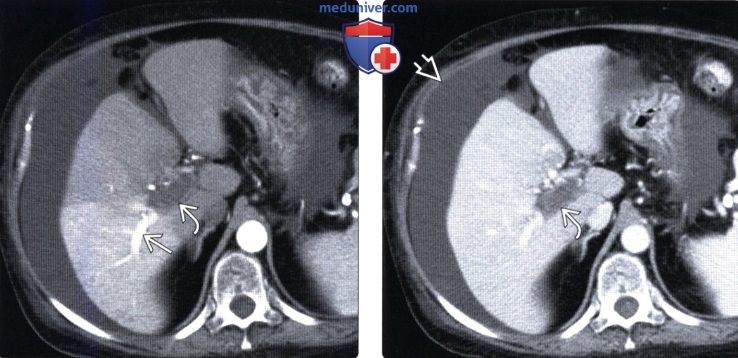
(Справа) На КТ в портально-венозной фазе контрастного усиления у этой же пациентки определяется равномерное контрастное усиление печени, асцит; визуализируется тромбированная правая долевая ветвь воротной вены.
в) Дифференциальная диагностика окклюзии воротной вены:
1. Артефакты, обусловленные током крови:
• Гиподенсные «псевдотромбы» из-за неравномерного смешивания крови
• Контрастное усиление становится равномерным на изображениях, полученных позже (в равновесную фазу)
2. Сдавливание извне:
• Сдавливание воротной вены могут вызвать узлы в воротах печени, объемные образования печени и поджелудочной железы
3. Синдром Бадда-Киари:
• Тромбоз печеночных вен (а не ветвей воротной вены) ± нижней полой вены
• Гипертрофия сохранных участков печени, расположенных центрально; атрофия и некроз периферических отделов
1. Общая характеристика:
• Этиология:
о Самые частые причины: цирроз печени и панкреатит
о Тромбоз:
— Стаз крови в результате обструкции синусоидов на фоне цирроза
— Острый панкреатит:
Сгусток крови попадает в воротную вену через селезеночную вену
— Септический тромбофлебит:
Обусловлен дивертикулитом, аппендицитом, интарперитонеальным абсцессом, воспалительной болезнью кишечника
— Повышенная свертываемость крови
о Опухолевая инвазия:
— Чаще всего обусловлена гепатоцеллюлярным раком (ГЦР)
— А также протоковым раком поджелудочной железы или нейроэндокринной опухолью
— Редко возникает на фоне метастатического поражения печени или холангиокарциномы
• Ассоциированные патологические изменения:
о Абсцесс печени и септический тромбофлебит
о Опухоли печени (например, ГЦР) и опухолевая инвазия
2. Стадирование, градация и классификация:
• Прорастание рака печени или поджелудочной железы в воротную вену существенно ухудшает прогноз
3. Микроскопия:
• Опухолевый тромб имеет ту же тканевую структуру, что и первичная опухоль
д) Клинические особенности:
1. Проявления окклюзии воротной вены:
• Наиболее частые признаки/симптомы:
о Нарушение функции печени
о Боль в животе, обусловленная застойными изменениями в кишечнике, непроходимостью (илеус), либо инфарктом
• Другие признаки/симптомы:
о Асцит
о Инцедентальная находка при лучевых методах исследования: часто обнаруживается в случаях далеко зашедшего цирроза печени
о Может являться первым проявлением гиперкоагуляции:
— Возникающие при этом морфологические и функциональные нарушения печени могут быть ошибочно интерпретированы как изменения, обусловленные циррозом
• Клинический профиль:
о Чаще всего заболевают пациенты, страдающие циррозом печени ± ГЦР
2. Демография:
• Возраст:
о Любой
3. Течение и прогноз:
• Тромб в воротной вене, не обусловливающий ее окклюзию, может лизироваться без каких-либо остаточных изменений либо с формированием незначительного рубца
• Окклюзионный тромбоз воротной вены означает постоянное, стойкое нарушение тока крови в ней:
о Смертность при портальной гипертензии обусловлена кровотечением из варикозно расширенных вен ЖКТ
о Снижение кровотока в печени, гибель клеток, регенеративные изменения
• Опухолевая инвазия воротной вены означает неблагоприятный прогноз:
о Делает невозможной трансплантацию печени или резекционное вмешательство, ограничивает возможность химиоэмболизации
4. Лечение:
• Антикоагулянты при остром, умеренно выраженном тромбозе (при удовлетворительном функциональном состоянии печени)
• Системный прием антибиотиков при септическом тромбофлебите
е) Диагностическая памятка:
1. Следует учесть:
• Необходимо провести дифференциальную диагностику между опухолью и «мягким» тромбом на фоне цирроза печени
2. Советы по интерпретации изображений:
• Тромб, который накапливает контраст и прорастает в окружающие ткани, представляет собой опухоль
3. Необходимо отразить в заключении:
• Тромбоз или фиброз внепеченочной части воротной вены (может осложнить трансплантацию печени или вовсе сделать ее невозможной)
ж) Список использованной литературы:
1. Girleanu I et al.: Natural course of nonmalignant partial portal vein thrombosis in cirrhotic patients. Saudi J Gastroenterol. 20(5):288-292, 2014
2. Francoz C et al: Portal vein thrombosis, cirrhosis, and liver transplantation. J Hepatol. 57(1):203-12, 2012
3. Gaba RC: Chemoembolization practice patterns and technical methods among interventional radiologists: results of an online survey. AJR Am J Roentgenol. 198(3):692-9, 2012
4. Tublin ME et al: Altered liver morphology after portal vein thrombosis: not always cirrhosis. Dig DisSci. 53(10):2784-8, 2008
5. Maconi G et al: Portal vein thrombosis in inflammatory bowel diseases: A single-center case series. J Crohns Colitis. 6(3):362-7, 2012
6. Qi X et al: Degree of portal vein thrombosis might be associated with recanalization during anticoagulation. Clin Gastroenterol Hepatol. 10(7):820, 2012
7. Rodriguez-Castro Kl et al: Optimal length of anticoagulant therapy in cirrhotic patients with portal vein thrombosis. Clin Gastroenterol Hepatol. 10(7):820-1, 2012
Редактор: Искандер Милевски. Дата публикации: 25.2.2020


