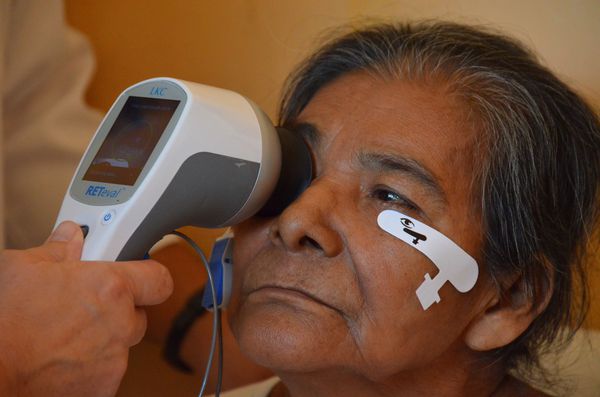
Макулопатия глаза что это такое
Отечная макулопатия сетчатки глаза при диабете
Макулопатия – сложное офтальмологическое заболевание, основной причиной которого является сахарный диабет. Для предупреждения фатальных осложнений, вызванных прогрессированием макулопатии, пациенту необходима своевременная адекватная медицинская помощь:
Причины возникновения
Диабетическая макулопатия возникает вследствие развития генерализованной микроангиопатии – поражения сосудов, вызванного колебаниями уровня сахара в крови при заболевании диабетом. Усугубляющими негативное воздействие высокого уровня сахара на сосуды сетчатки факторами у диабетиков, принято считать:
Диабетическая макулопатия характеризуется поражением сосудов в области желтого пятна. Ее вызывает неконтролируемый подъем уровня сахара в крови, обусловленный сахарным диабетом. Симптомы заболевания могут иметь разные степени выраженности вне зависимости от стадии заболевания.
Данное состояние требует скорейшей оценки и динамического наблюдения специалистами, так как существует высокий риск внезапного ухудшения зрительной функции.
Для ведения пациентов с отечной макулопатией необходимо четкое определение топографии вовлеченной в патологический процесс макулярной области.
Классификация и симптомы заболевания
Специалисты различают следующие типы диабетической макулопатии:
При отечной макулопатии происходит следующее: ткань сетчатки глаза значительно утолщается, развиваются ее кистозные изменения. Возникает облитерация, сопровождающаяся выраженным отеком, иногда с невозможностью определения местоположения фовеа.
Выполнение флуоресцентной ангиографии выявляет: точечную плюральную гиперфлуоресценцию микроаневризм; позднюю отечную гиперфлуорисценцию в большей степени выраженности, чем при клиническом осмотре.
При кистозной форме макулярного отека, данный участок определяется как лепесток цветка.
Такая макулопатия проявляется обширным отеком, который на флуорисцентной ангиографии в поздних стадиях определяется как диффузное окрашивание.
Диагностика
Основным диагностическим исследованием при диабетическом поражении глаз считается упомянутая ранее флуоресцентная ангиография ретинальных сосудов. Ее проведение дает возможность определения зон ишемии, областей активной фильтрации, кистовидных отеков, субретинальных неоваскулярных мембран, разрывов сетчатки. Ангиография определяет, возможность назначения лазерного лечения (коагуляции).
Фотографирование ретинальной области в цвете и с отсутствием красного цвета, дает возможность выявления диабетических изменений уже на начальных стадиях заболевания. В дальнейшем к данному исследованию прибегают для оценки результатов терапии и динамического наблюдения за процессом.
Лечение патологии
Лечение отечной макулопатии можно условно разделить на два этапа – консервативную терапию и лазерное лечение. Более эффективным методом, при этом, является лазерная коагуляция, правда, и она не может гарантировать стопроцентного положительного результата.
Наиболее серьезным патологическим изменениям в данной ситуации подвергается сетчатка пожилых пациентов с инсулинозависимым типом сахарного диабета. Именно поэтому у них особенно велик риск значительного снижения зрительной функции нередко вплоть до наступления слепоты.
Лечение заболевания, вне зависимости от его формы, требует исключения воздействия факторов, вызывающих патологические процессы в сетчатке глаза.
Профилактика
Основной профилактической мерой отечной макулопатии выступает поддержание компенсации сахарного диабета максимально длительно и стабильно. Пациентам с этим заболевание, необходимо тщательно контролировать уровень гликемии в лабораторных и домашних условиях, придерживаться эффективной терапии диабета сахарного. В зависимости от того насколько своевременно начаты такие мероприятия, может составляться долгосрочный прогноз течения болезни.
Для профилактики изменений непосредственно ретинальных сосудов, а также в лечебных целях, могут назначаться ангиопротекторы: дицинон, диваскан, ангини, трентал. Хотя при недостаточной компенсации нарушения углеводного обмена их действие оказывается малоэффективным.
Сахарный диабет – весомый аргумент, чтобы неукоснительно придерживаться специальной диеты, контролировать на постоянной основе уровень глюкозы в крови, обязательно принимать специальные лекарственные препараты, регулярно посещать офтальмолога с целью осмотра глазного дна.
Специалистами нашей клиники накоплен огромный опыт лечения пациентов с отечной макулопатией, в том числе, и диабетического происхождения. Благодаря технологической оснащенности центра, заболевание возможно выявить на самых ранних стадиях и получить своевременное современное лечение европейского качества. Кроме того, в нашей клинике существует услуга диспансерного наблюдения пациентов с диабетической макулопатией, ведение таких больных, организация долгосрочных мер профилактики развития патологического процесса.
Лечение макулодистрофии сетчатки («влажная» форма)
Макулодистрофия сетчатки (синонимы ВМД, макулярная дегенерация, ЦХРД) – это хроническое заболевание сетчатой оболочки глаза, которое возникает у людей старше 50 лет и имеет дистрофическую природу. Болезнь вызывает постепенное, но необратимое разрушение светочувствительных клеток сетчатки, что сопровождается прогрессирующим ухудшением зрения, вплоть до развития слепоты. Специалисты называют возрастную дегенерацию макулы одной из трех основных причин ухудшения зрения у людей пенсионного возраста во всем мире (две другие причины слабовидения – глаукома и диабетическая ретинопатия). Частота выявления макулодистрофии в мире составляет примерно 3 на 1000 населения, в России этот показатель гораздо выше и достигает 15 на 1000 населения.
Рис.1 Слои сетчатки глаза
Если вы или ваши близкие находитесь в группе риска (достигли возраста 50 лет, есть симптомы ухудшения зрения), обязательно пройдите осмотре глаз у врача офтальмолога. Очень многие глазные заболевания долгое время никак не дают о себе знать, и в результате человек постепенно слепнет. Это простое и информативное обследование сможет обнаружить ранние признаки болезни и сберечь зрение!
Как развивается «влажная» форма ВМД
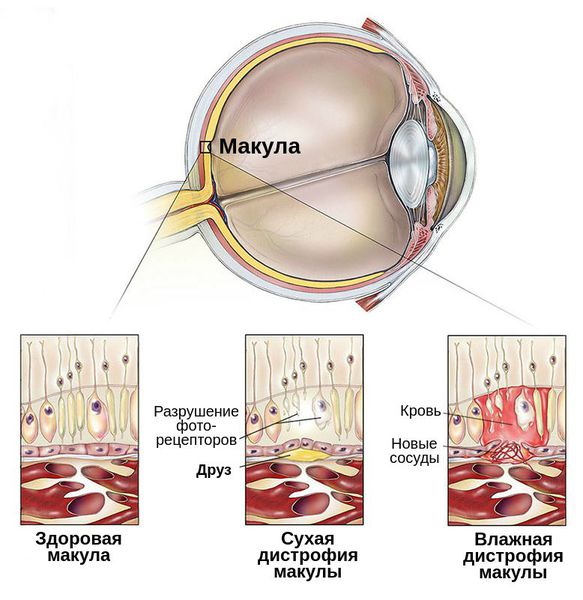
Чтобы понять, что происходит в сетчатке при макулодистрофии, нужно вспомнить особенности строения глаза. При макулярной дегенерации поражается область сетчатки, называемая желтым пятном. Это центральная зона задних отделов глазного яблока, на которую фокусируются световые лучи, проходящие сквозь зрачок.
Макула состоит из нескольких слоев специализированных световоспринимающих клеток (фоторецепторов), основная функция которых – обеспечение так называемого центрального зрения. Благодаря рецепторам желтого пятна человек видит четкое детализированное изображение. За слоем фоторецепторов сетчатки расположен слой пигментных клеток, а под ним – тонкая прослойка ткани (она называется мембрана Бруха), которая отделяет рецепторные клетки от подлежащих к ним кровеносных сосудов. По сосудам к сетчатке поступают питательные вещества и кислород.
С возрастом в пространстве между мембраной Бруха и пигментным эпителием появляются глыбки желтоватого пигмента (их называют друзы), которые представляют собой отложения продуктов обмена клеток. Появление друз – это признак старения организма, никаких жалоб при этом не возникает.
Рис.2 Механизм развития влажной формы ВМД
Симптомы «влажной» макулодистрофии
«Влажная» форма ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Болевые ощущения даже в далеко зашедшей стадии не появляются. Поражение глаз, как правило, двустороннее, но изменения на одном глазу могут прогрессировать быстрее. Пациент некоторое время не замечает явного снижения зрения, потому что более здоровый глаз берет на себя всю зрительную нагрузку и компенсирует ухудшение зрения на втором глазу.
По мере разрушения все большего количества клеток макулы, зрение быстро ухудшается, его становится невозможно скорректировать с помощью очков. В центре поля зрения появляется размытое пятно, которое достаточно быстро увеличивается в размерах и темнеет. Человеку становится трудно читать, писать, различать лица, он не может выполнять работу, которая требует рассматривания мелких деталей. Окружающие предметы могут восприниматься в искаженном виде, с искривленными контурами.
Диагностика экссудативной формы ВМД
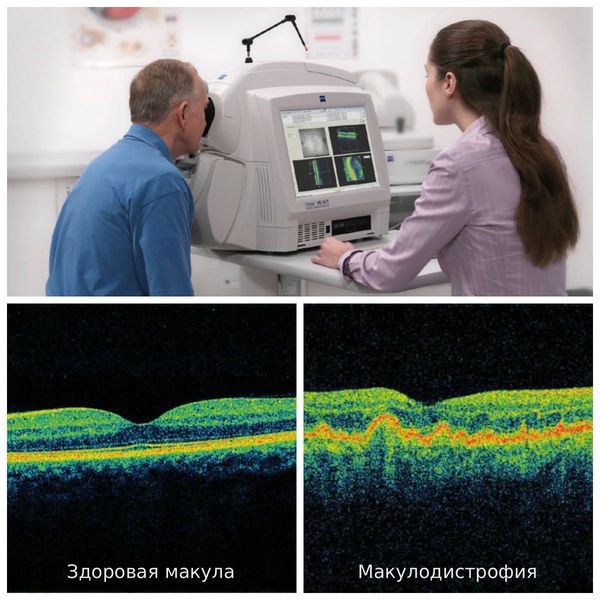
Болезнь можно диагностировать уже во время обычного осмотра у офтальмолога (офтальмоскопии). Во время осмотра глазного дна врач может выявить изменения на глазном дне, характерные для экссудативной формы макулодистрофии. Для уточнения диагноза и оценки степени поражения тканей сетчатки применяют дополнительные методы исследования. Одним из наиболее простых и в то же время информативных методов исследования является тест Амслера, который можно проводить даже в домашних условиях. Также выполняют периметрию (осмотр полей зрения), метод ОКТ, флуоресцентной ангиографии и пр.
Лечение «влажной» формы макулодистрофии
Возрастная дистрофия макулы поддается лечению, пока заболевание не перешло в терминальную стадию. Цель проводимого лечения – остановить прогрессирование изменений в сетчатке и сохранить остроту зрения. Раньше при выявлении ВМД основные усилия были направлены на борьбу с последствиями болезни – разрастанием неполноценных сосудов и просачиванием жидкой части крови. Для этого патологические сосуды «прижигали» с помощью медицинского лазера (лазерная коагуляция сетчатки). Эффект такого лечение носил временный характер. В настоящее время для лечения возрастной дегенерацией макулы, наряду с лазерной коагуляцией, применяют внутриглазные (интравитреальные) инъекции препаратов, которые препятствуют росту патологических сосудов (анти-VEGF).
Интравитреальное введение анти-VEGF препаратов обеспечивает прицельное воздействие на белок, который вызывает рост ненормальных сосудов сетчатки. Такое лечение позволяет задержать прогрессирование болезни на долгие годы и значительно повысить качество жизни больных, а в некоторых случаях – несколько повысить остроту зрения пациента с макулодистрофией.
Несмотря на высокую эффективность интравитреальных инъекций анти-VEGF препаратов, они работают только до момента образования на сетчатке грубых рубцов и значительной потери зрения. Если вам поставили диагноз ВМД, регулярно посещайте врача и не откладывайте лечение, чтобы не потерять зрение!
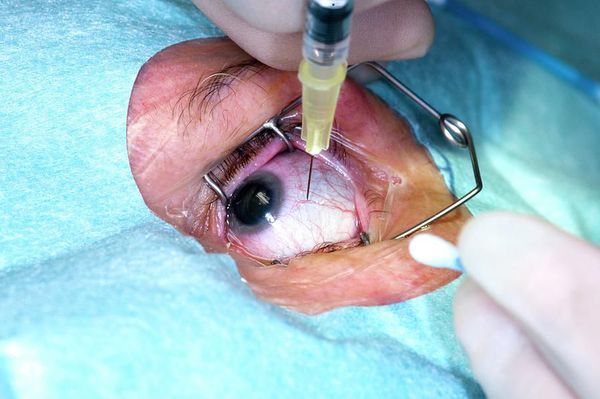
Во время интравитреальной инъекции врач с помощью специальной иглы вводит препарат в полость глаза, в стекловидное тело. Уколы выполняют с помощью стерильных инструментов, в условиях операционной; их может делать только врач, прошедший специальную подготовку и владеющий техникой внутриглазных инъекций. Процедура введения проводится после закапывания обезболивающих капель и не сопровождается болевыми ощущениями.
Анти-VEGF препарат, попадая в полость глаза, блокирует выделение эндотелиального фактора роста сосудов, в результате чего новые аномальные сосуды не появляются, уже образовавшиеся патологические сосуды запустевают и спадаются, жидкость (экссудат) рассасывается. Таким образом, удается не только бороться с уже имеющимися симптомами болезни, но и предотвратить их появление, а в некоторых случаях – улучшить остроту зрения.
Для интравитреального введения при ВМД чаще всего используют препараты Луцентис (Lucentis) и Эйлеа (Eylea), также в некоторых клиниках могут применяться Макуджен (Macugen) или Авастин (Avastin). Последний не зарегистрирован в РФ для применения в офтальмологии.
Луцентис был первым препаратом, разработанным для лечения «влажной» макулодистрофии. Через несколько лет для терапии ВМД также стали применять препарат Эйлеа, который отличает более продолжительный лечебный эффект.
В нашем «Центре сетчатки глаза» применяют только препараты Луцентис и Эйлеа, сертифицированные для лечения экссудативной формы макулярной дегенерации. Инъекции проводят опытные врачи, в совершенстве владеющие техникой интравитреального введения препаратов.
Инъекции Луцентиса выполняют по схеме: 0,05 мл препарата интравитреально один раз в месяц. Обычно проводится три инъекции с интервалом 30 дней (для накопления лекарства в полости глаза), после чего врачу необходимо оценить эффект воздействия препарата и подобрать индивидуальную схему лечения в дальнейшем. Лечение препаратом Эйлеа проводят по похожей схеме: три внутриглазные инъекции по 2 мг с интервалом в 30 дней, затем уколы выполняют один раз в два месяца (или реже).
Если пациент испытывает трудности со зрением на близком расстоянии, рекомендуют установку макулярной линзы Шариота (МЛШ), которая в разы улучшает зрение на близкой дистанции (15 см.) и позволяет читать без очков или иных дополнительных средств (лупы и т.п.). Это возможно при неактивной форме ВМД.
Видео введения препарата Луцентис
Цены на лечение макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.
Что такое макулодистрофия (возрастная макулярная дегенерация)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Казанцевой Е. И., офтальмолога со стажем в 5 лет.
Определение болезни. Причины заболевания
Макулодистрофия (макулярная дегенерация, или макулопатия) — это обширная группа хронических прогрессирующих заболеваний, при которых постепенно поражается центральная зона нервной ткани глаза — макулярная область сетчатки. Сопровождается снижением центрального зрения. Как правило, поражает оба глаза.
В основном данное заболевание поражает женщин, причём после 75 лет оно встречается в два раза чаще. Причина такой закономерности пока неизвестна.
Вероятность развития дистрофии повышается у людей, которые употребляют больше насыщенных жиров и холестерина, а также при высоком индексе массы тела. Ниже риск разрушения макулы у людей, потребляющих достаточное количество омега-3 полиненасыщенных жирных кислот — содержатся в морской рыбе, мясе диких животных, морских водорослях и др.
Симптомы макулодистрофии
При возрастной макулодистрофии зрение снижается постепенно и безболезненно в течение нескольких лет. Пациенты замечают снижение остроты зрения, которое не получается скорректировать подбором очков. Также появляются жалобы на затуманивание зрения, трудности при чтении, снижение контрастной чувствительности, особенно в помещении с плохим освещением или в сумерках.
Иногда при запущенных стадиях центральное зрение снижается до такой степени, что пациенты видят лишь боковым зрением или эксцентрично, а в центре — только чёрное или серое пятно.
Патогенез макулодистрофии
Несмотря на многочисленные исследования возрастной макулодистрофии, патогенез этого заболевания до сих пор остаётся невыясненным. Но часть основных звеньев патогенеза всё же изучена.
C возрастом между слоями сетчатки откладываются продукты жизнедеятельности фоторецепторов — липофусцин, или пигмент «старости». Их называют друзами. Они возникают из-за ухудшения питания тканей и замедленного выведения из них продуктов обмена.
Далее патогенез может пойти по одному из путей:
Все эти процессы протекают с выраженной дисфункцией макулы и резким ухудшением центрального зрения.
Классификация и стадии развития макулодистрофии
Разные подходы и взгляды на патогенез макулодистрофии, развитие методов диагностики стали причиной появления нескольких вариантов классификаций возрастной макулодистрофии.
Одна из международных классификаций была принята в 1995 году. В ней разделяли обширное понятие «возрастная макулодистрофия» следующим образом:
Но большинство офтальмологов в России используют в своей практике классификацию макулодистрофии, основанную на этапах развития дистрофического процесса. Кацнельсон Л. А. с соавторами выделяют три формы (стадии) заболевания [9] :
Осложнения макулодистрофии
Так как заболевание на начальных стадиях протекает практически бессимптомно, очень высок риск того, что впервые макулодистрофия обнаружится только тогда, когда сетчатка уже будет достаточно повреждена. Это состояние будет сопровождаться стойким снижением остроты и качества центрального зрения.
К тому же при нерегулярных осмотрах врача-офтальмолога можно пропустить переход возрастной макулодистрофии из сухой формы во влажную, из-за чего пациент не получит своевременное и эффективное лечение.
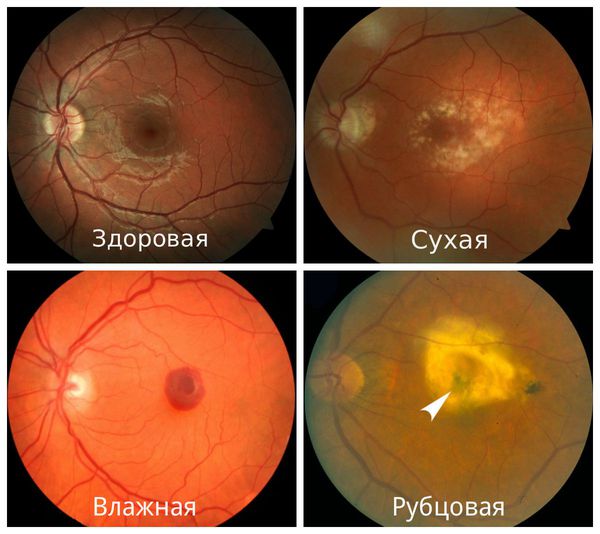
Диагностика макулодистрофии
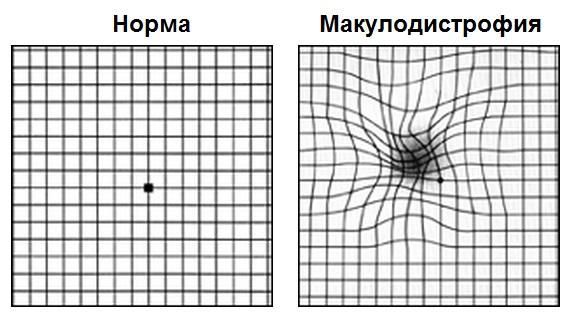
Первым этапом диагностики является самодиагностика с помощью теста Амслера. Для этого пациент располагает тест на расстоянии 15-20 см от лица, сосредотачивает свой взгляд на центральной точке, прикрывает ладонью один глаз и оценивает квадраты и линии вокруг точки: есть ли искривления, искажения, все ли квадраты одинаковое или появились серые пятна. Потом тоже самое он повторяет и для второго глаза.
Такой периодический самоконтроль должен проводить каждый пациент с сухой формой возрастной макулодистрофии. При первых признаках искажений линий требуется немедленное обратиться к специалисту.
На картинке справа проиллюстрировано то, как видит тест Амслера пациент с сухой макулодистрофией развитой стадии или с рисками перехода из сухой формы во влажную; слева — зрение пациента без макулодистрофии или на начальных стадиях сухой формы болезни.
В целом диагностика возрастной макулодистрофии базируется на основных и дополнительных методах исследования.
Основные данные врач получает при стандартном офтальмологическом осмотре:
К дополнительным методам диагностики относятся:
Наиболее информативными методами выявления патологии сетчатки являются флуоресцентная ангиография и ангиография с индоцианином зелёным. Они визуализируют новообразованные сосуды, состояние пигментного эпителия и кровеносного русла глазного дна в целом. Для проведения этих двух методик использую различные модели фотокамер, а также флуоресцеин или индоцианин зелёный, которые вводят внутривенно перед исследованием. Однако при планировании и проведении данных манипуляций стоит помнить, что эти препараты могут вызывать аллергические реакции и другие побочные эффекты. Поэтому отбор пациентов для таких видов исследований должен быть тщательным.
Противопоказания к ангиографии:
Лечение макулодистрофии
В России есть зарегистрированные витаминно-минеральные комплексы, в которых содержатся каротиноиды, экстракт плодов черники, цинк, витамины А, С, Е. Они предназначены для профилактики возникновения макулодистрофии (если есть риск) и при начальных этапах развития болезни в качестве заместительной терапии.
Для того, чтобы данные витаминно-минеральные комплексы работали, необходимо, чтобы все компоненты находились в правильных пропорциях: лютеин — минимум 2 мг, антоцианы — минимум 10 мг, цинк — более 10 мг, медь — менее 1 мг.
Как показали результаты всемирных клинических исследований, анти-VEGF препараты эффективны в отношении остроты зрения по сравнению с другими методами лечения — использования глюкокортикостероидов, лазерного лечения и др. Поэтому они заслуженно стали препаратами первой линии выбора при лечения влажной макулодистрофии, причиной которой является образование новых кровеносных сосудов.
Прогноз. Профилактика
Пациентам с сухой возрастной макулодистрофией рекомендуется принимать добавки с антиоксидантами — каротиноиды, витамины, микроэлементы. При лечении влажной формы болезни одним из главных и решающих факторов является время, так как перспектива лечения будет напрямую зависеть от своевременно начатой эффективной терапии, т. е. от начала постановки ингибиторов VEGF. Чем раньше начато правильное лечение, тем лучше результат. Терапевтическим окном считают один год от начала заболевания. Важен ежемесячный мониторинг показателей остроты зрения, данных ОКТ и биомикроофтальмоскопии для оценки необходимости повторных инъекций после стандартной «загрузочной дозы».
Стандартное ведение сухой возрастной макулодистрофии предполагает самоконтроль пациента с помощью теста Амслера, регулярные осмотры один раз в 6-12 месяцев с контролем остроты зрения и проведением биомикроофтальмоскопии, а также приём антиоксидантов. Регулярные осмотры позволят как можно раньше выявить признаки перехода болезни из сухой формы во влажную.
Курсовое лечение сухой макулодистрофии в условиях стационара не имеет смысла, так как весь объём наблюдений и необходимой замещающей терапии можно выполнять на уровне поликлиники.
Для профилактики возрастной макулодистрофии требуется ещё в молодом возрасте исключить факторы риска: курение, наличие в рационе большого количества насыщенных жирных кислот, избыточную инсоляцию. Если факторы риска не удалось исключить, то после 50-ти лет нужно начинать профилактический приём витаминно-минеральных комплексов с каротиноидами.
Лечение макулярной дегенерации сетчатки

Макула отвечает за центральное зрение глаза, то есть позволяет нам видеть прямо перед собой.
Макулопатия считается причиной номер один вызывающей потерю зрения у людей в возрасте после 60 лет и по статистике Американской Академии Офтальмологии поражает примерно 5% людей, достигших этого возраста.
Заболевание «макулопатия» носит прогрессирующий характер и может быть диагносцировано до того как появились жалобы на снижение зрения.
На ранних стадиях, как правило, Макулопатия не имеет симптомов, но при прогрессировании заболевания постепенно пoявляется симптоматика потери центрального зрения, которое также прогрессивно ухудшается.
Ранняя диагностика заболевания позволяет успешно с ним бороться
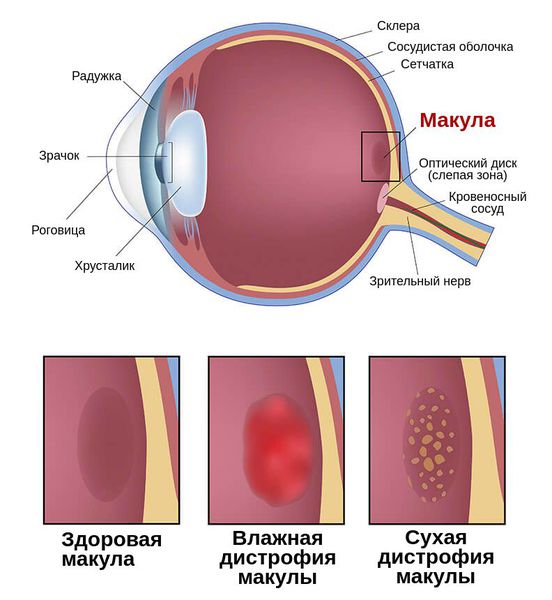
Существует 2 формы Макулопатии:
1.Сухая
2.Влажная
Сухая Макулопатия характеризуется образованием желто-белых депозитов (друзов) под сетчаткой.
Не существует специфического лечения сухой дегенерации сетчатки.
Прием витаминов, антиоксидантов и цинковых биодобавок может замедлить процесс развития заболевания. Со временем сухая дегенерация сетчатки может перейти во влажную Макулопатию.

Симптомы Влажной Формы Возрастной Макулярной Дегенерации:
Если Вы заметили следующие изменения в вашем зрении необходимо срочно обратится к врачу офтальмологу:
1.Привычно прямые линии выглядят не ровно а изогнуты, или в центре зрения появились неровности- клиническое название-(metamorphopsia)
2.Темные или слепые зоны появились в центре поля зрения (scotoma)
3.Лица или предметы находящиеся перед Вами выглядят непривычно темными.
При осмотре и проведении специального обследования (OCT) врач сможет ислючить или подтвердить диагноз макулопатии

Влажная форма Макулопатии-заболевание которое необходимо начинать лечить на ранних стадиях и немедленно после его выявления.
Так как заболевание является хроническим, небходимо проводить повторную терапию в определенном отрезке времени, в зависимости от течения болезни.
Сегодня существует несколько опробированных методов лечения влажной формы макулопатии.
Чем раньше будет начато лечение, тем больше шанс сохранить центральное зрение.
Один из видов терапии-интравитреальная инъекция препаратов вызывающих прекращение формирования и частичное исчезновение новообразованных под сетчаткой сосудов.
Последние годы в странах Западной Европы и США применяется препарат- MACUGEN® (pegaptanib sodium): в условиях стерильной операционной препарат дозированно вводится в полость стекловидного тела в непосредственной близости от пораженной сетчатки через микроиглу. Предварительная капельная анестезия обеспечивает полную безболезненность хирургической процедуры. Маниппуляция проводится амбулаторно, после чего пациент может вести свой привычный образ жизни, необходимо лишь закапывать капли 3 раза в день в течении 3-5 дней после операции.
Через 6-8 недель необходимо проводить контрольное обследование макулы (ОСТ) и в случае необходимости — повторное введение препарата в полость стекловидного тела.