Мр признаки спо что это значит
Особенности компьютерной томографии с контрастным усилением
КТ с контрастированием – исследование, предполагающее использование рентгеновского излучения в минимальных дозах, а также сопровождающееся введением специального вещества для усиления контрастности здоровых и патологически измененных тканей.
КТ с контрастом выполняется в случаях, когда нужно очень четко разделять нормальные и аномальные структуры в человеческом организме. Такая дифференцировка достигается посредством усиления сигнала от больных тканей. Эффект контрастирования при КТ основывается на том, что большинство опухолей, особенно, злокачественных, кровоснабжается лучше, чем здоровые ткани. Поэтому контрастное вещество будет накапливаться в них, давая картину отличия от прочих тканей. Кроме того, контраст необходим для изучения состояния сосудов – вен, артерий. На снимках КТ контраст будет выделяться белым цветом, что позволит хорошо изучить этот участок.
КТ с контрастом и онкология
В большинстве случаев процедура рекомендуется при подозрении на онкологический процесс, либо для дифференцирования доброкачественной опухоли со злокачественной. Так, рекомендуется КТ с контрастным веществом при:
Томография с контрастированием позволит различить банальную и часто встречающуюся кисту почки от почечно-клеточного рака или доброкачественной липомы, ангиомы. При изучении состояния печени КТ поможет дифференцировать цирроз печени, доброкачественные опухоли и гепатоцеллюлярный рак.
Применяется КТ с контрастным усилением при лимфомах – для отличия их от другого ракового заболевания (лимфогранулематоз) или от простого лимфаденита. Контрастирование позволит установить степень ракового заболевания, его распространенность, поражение регионарных лимфоузлов, наличие метастазов. Часто назначают КТ и при малигнизации доброкачественных опухолей, которая будет заметна по ряду специфических признаков (васкуляризация, увеличение в размерах и т.д.).
Компьютерная томография с контрастным усилением весьма информативна при диагностике внутри просветных тромбов, а также тромбированных аневризм, зон сужения тромбами аорты. Также контраст позволит детально изучить сосудистые мальформации, в том числе – перед оперативным вмешательством по поводу их удаления. Обследование даст полную картину при истончении стенок вен, варикозе глубоких вен и при тромбофлебите, а также при атеросклерозе артерий.
Компьютерная томография с контрастированием применяется при заболеваниях таких зон организма:
До введения препарата врач обязательно уточняет наличие некоторых заболеваний и состояний у пациента, которые могут стать противопоказаниями к процедуре.
До обследования пациент должен сдать ряд лабораторных анализов
(биохимия крови: мочевина (2,4-6,4 ммоль/л) и креатинин (мужчины старше 15 лет — 80-150 мкмоль/л, старше 60 лет — 71-115; женщины старше 18 лет — 53-97, старше 50 лет — 53-106).
При повышении указанных показателей проведение контрастирования не проводится. Количество контрастного вещества рассчитывается исходя из веса человека.
Есть разные способы введения контраста, основные из них таковы:
Противопоказаниями при КТ с конрастными веществами, содержащими йодсодержащие препараты являются:
Строгим противопоказанием к любой КТ является беременность, ведь исследование предполагает использование рентгеновского излучения. Относительное противопоказание – грудное вскармливание: после процедуры в течение 1-2 суток следует исключать кормление грудью. У томографа есть ограничение по весу пациента, и при выполнении КТ у людей с массой тела более 110-120 кг могут возникнуть сложности.
Обычно рекомендуется не выполнять процедуру чаще, чем раз в 6 месяцев. Это ограничение связано не с применением контраста, а с получением лучевой нагрузки во время КТ. Тем не менее, эта нагрузка минимальна, и по жизненным показаниям КТ может быть проведена чаще. Следует помнить, что у ряда пациентов (1-3%) наблюдаются патологические реакции на введение контрастного вещества, что также может ограничить частоту выполнения процедуры. К таким реакциям относятся:
Мр признаки спо что это значит
а) Терминология:
1. Аббревиатура:
• Солидная и псевдопапиллярная опухоль (СППО)
2. Синонимы:
• Опухоль Хамоди (Hamoudi), опухоль Франца (Franz)
1. Общая характеристика:
• Лучший диагностический критерий:
о Инкапсулированное солидное объемное образование с кистозным компонентом и внутренними кровоизлияниями, определяемое у молодых женщин
• Локализация:
о Опухоль может располагаться в любых отделах ПЖ и не имеет склонности к поражению конкретной ее части
• Размер: от 2,5 до 20 см, в среднем 5 см
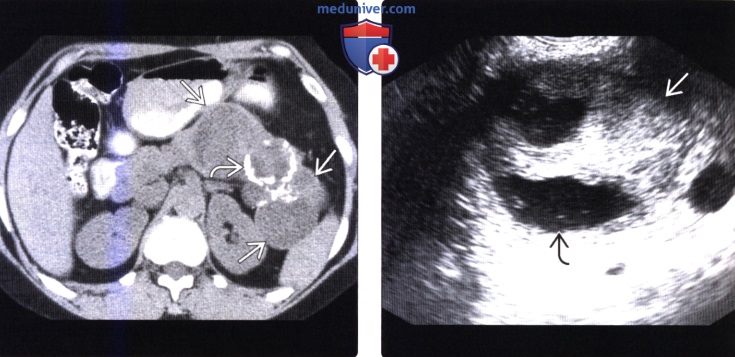
(Справа) На сонограмме (эндоскопическая ультрасонография) у этого же пациента отчетливо дифференцируется солидный и кистозный компоненты образования, представляющего собой подтвержденную (путем исследования образца после оперативного вмешательства) солидную псевдопапиллярную опухоль. 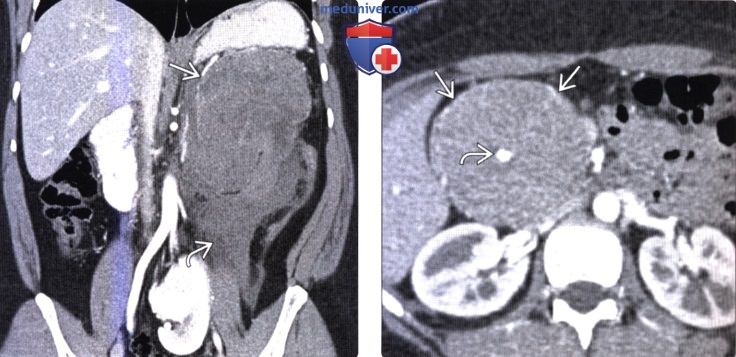
(Справа) На аксиальной КТ с контрастным усилением у девушки 79 лет со случайно обнаруженной опухолью в поджелудочной железе визуализируется объемное образование в головке поджелудочной железы с дистрофическим кальцинатом в центре. Была выполнена операция, подтвердилась СППО. 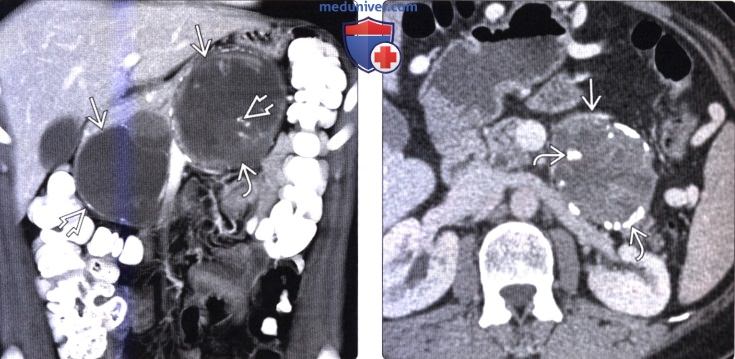
(Справа) На аксиальной КТ с контрастным усилением у юноши 27 года, предъявляющего жалобы на боль вверху живота справа, в хвосте поджелудочной железы визуализируется преимущественно солидное объемное образование с капсулой по периферии. Обратите внимание, что в опухоли имеются периферические и центральные обызвествления. Была выполнена операция, подтвердилась солидная псевдопапиллярная опухоль.
2. КТ признаки солидной и псевдопапиллярной опухоли поджелудочной железы:
• Инкапсулированное объемное образование неоднородной структуры, хорошо отграниченное от окружающих тканей, с толстой стенкой, накапливающей контраст:
о Чаще всего имеет большой размер на момент обнаружения (в среднем >5 см)
• Во многих случаях (45-50%) в периферических отделах или в центре опухоли определяются обызвествления
• Опухоль чаще всего является солидной, но может содержать кистозный компонент:
о Чаще всего накапливает контраст в очень незначительной степени, а «солидный» компонент во многих случаях представляет собой геморрагическое содержимое внутри опухоли
• Очень редко метастазирует, преимущественно в печень и регионарные лимфатические узлы
• Обычно не приводит к обструкции желчного протока или протока поджелудочной железы (ППЖ)
• Инвазия в крупные кровеносные сосуды или их окклюзия также наблюдается редко
3. МРТ признаки солидной и псевдопапиллярной опухоли поджелудочной железы:
• Большое объемное образование, хорошо отграниченное от окружающих тканей, с участками с гипо- и гиперинтенсивным сигналом на Т1 ВИ (кровоизлияния) в центре:
о При кровоизлиянии в опухоль, наличие которого является высокоспецифичным признаком, могут определяться уровни «жидкость-жидкость» (между жидким и клеточным компонентами крови)
• Опухоль может выглядеть солидной или кистозной, минимально накапливая контраст на Т1 ВИ
• Капсула выглядит как «ободок» с гипоинтенсивным на Т2 ВИ сигналом, усиливающимся после введения гадолиний-содержаще-го контраста
4. Радионуклидная диагностика:
• ПЭТ/КТ:
о Изменения вариабельны; в опухоли может наблюдаться повышенное накопление ФДГ
5. Рекомендации по визуализации:
• Выбор протокола:
о КТ с контрастным усилением или МРТ
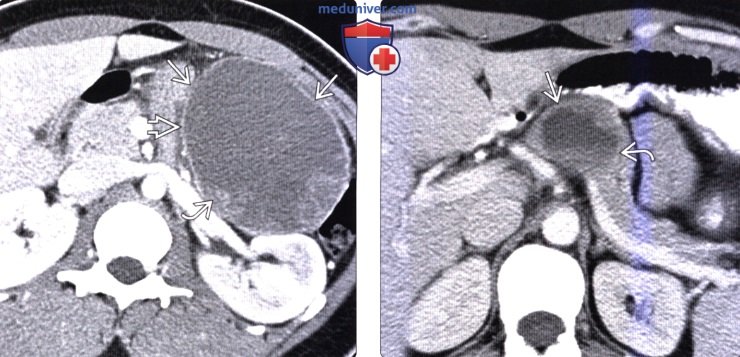
(Справа) На аксиальной КТ с контрастным усилением у женщины 29 лет, у которой случайно была выявлена СППО, в теле поджелудочной железы визуализируется преимущественно кистозное объемное образование с уровнем, образованным жидкой и клеточной частью крови. 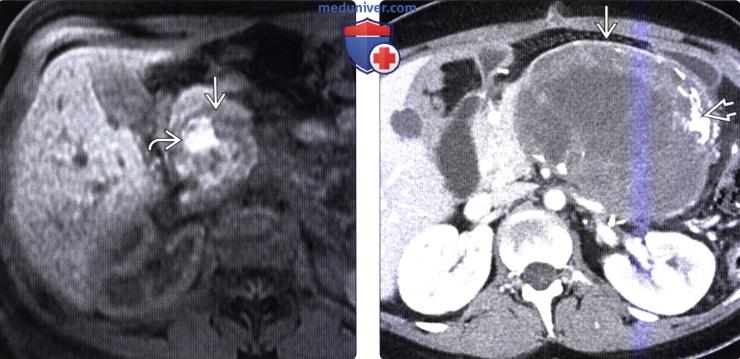
(Справа) На аксиальной КТ с контрастным усилением у женщины 30 лет в хвосте поджелудочной железы визуализируется солидная псевдопапиллярная опухоль большого размера, содержащая компоненты различной плотности, в т. ч. высокой, которые представляют собой мягкие ткани или геморрагическое содержимое. Видны также обширные обызвествления вдоль края опухоли. 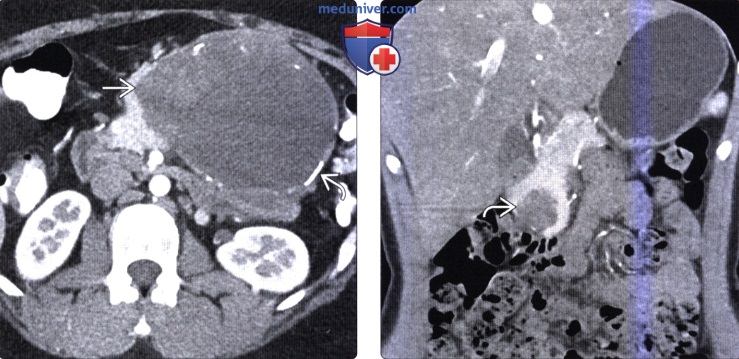
(Справа) На корональной КТ с контрастным усилением у девочки 76 лет в головке поджелудочной железы визуализируется солидное объемное образование однородной структуры. При исследовании резектата подтвердилась СППО. При обнаружении объемного образования в поджелудочной железе у молодой женщины в первую очередь должно возникать подозрение на солидную псевдопапиллярную опухоль.
в) Дифференциальная диагностика солидной и псевдопапиллярной опухоли поджелудочной железы:
1. Муцинозная кистозная опухоль поджелудочной железы:
• Чаще всего встречается у женщин среднего и пожилого возраста
• Представляет собой кистозное образование в теле или хвосте ПЖ, состоящее из небольшого количества ( 2 см) кистозных долек; может также иметь толстую стенку
2. Протоковый рак поджелудочной железы:
• Гиподенсное объемное образование, плохо отграниченное от окружающих тканей, не имеющее капсулу, приводящее к расширению протока поджелудочной железы (ППЖ) и атрофии паренхимы поджелудочной железы
• В большинстве случаев приводит к обструкции ОЖП и/или протока поджелудочной железы (ППЖ)
• Чаще всего возникает у пожилых
3. Серозная цистаденома поджелудочной железы:
• Объемное образование, в классическом «микрокистозном» варианте имеющее вид «губки» за счет множественных мелких кист
• Обычно не приводит к обструкции ОЖП и/или протока поджелудочной железы (ППЖ)
• В большинстве случаев определяется у пожилых женщин («бабушкина опухоль»)
1. Общая характеристика:
• Опухоль является редкой (
Редактор: Искандер Милевски. Дата публикации: 12.3.2020
МРТ синовиальных складок колена
МРТ диагностика синовиальных складок коленного сустава
Филистеев Павел Анатольевич, заведующий отделением МРТ диагностического центра MED-7, врач отделения рентгеновской диагностики и томографии ФГБУ «Центральная клиническая больница с поликлиникой » Управления делами Президента РФ
Синовиальные складки коленного сустава являются частью его нормальной анатомии и иногда способны вызывать клинические проявления. Магнитно-резонансная томография (МРТ) и МР-артрография позволяют неинвазивно оценить состояние синовиальных складок, провести дифференциальную диагностику причины болевого синдрома в коленном суставе. Синовиальные складки на МР-изображениях выглядят как линейные гипоинтенсивные тяжи на фоне окружающей жидкости и жира. Т2- и протонно-взвешенные импульсные последовательности с подавлением МР-сигнала от жировой ткани признаны оптимальными для визуализации синовиальных складок.
Введение
Складка коленного сустава представляет собой дупликатуру синовиальной оболочки, выстилающей полость сустава. Структура синовиальных складок тонкая, пленчатая, с зонами васкуляризации. С эмбриогенетической точки зрения складки являются частично рудиментированными синовиальными мембранами и обнаруживаются в коленных суставах здоровых людей. Точная функция синовиальных складок неизвестна. Ряд авторов считает, что синовиальные складки подобно глазным векам способствуют улучшению смазки сустава синовиальной жидкостью.
Наиболее часто возникают изменения медиопателлярной складки, однако точная оценка распространенности ССС затруднена по причине отсутствия четких критериев диагностики.
На МРТ интактные синовиальные складки представляют собой тонкие гипоинтенсивные линейные структуры, исходящие из синовиальной выстилки. Их визуализация значительно улучшается при наличии жидкости в суставе (суставного выпота, крови или контрастного препарата при проведении МР-артрографии).
Эмбриогенез
В настоящее время распространено мнение, что коленный сустав первоначально состоит из трех отсеков – медиального, латерального и супрапателлярного, разделенных синовиальными перегородками. Неполное рассасывание этих перегородок приводит к формированию хорошо развитых синовиальных складок, занимающих пространство между дистальными отделами эпифиза бедренной кости и проксимальными отделами большеберцовой кости. Внутриутробное движение в коленном суставе у плода может одновременно способствовать рассасыванию складок и формированию полости сустава. Эта теория позволяет объяснить наличие супрапателлярной и инфрапателлярной складок, но безосновательна для латеральной и медиальной складок, так как пателло-феморальный сустав ни на одном из этапов эмбриогенеза не разделен на полости в плоскости этих складок (то есть, во фронтальной). Эмбриологические работы S. Ogata и H.K. Uhthoff показали, что медиопателлярнная складка не является остатком синовиальной перегородки. Вероятно, она имеет мезенхимальное происхождение и связана с внутриутробной латерализацией надколенника, о чем говорит преобладание мезенхимы именно в медиопателлярной зоне.
Возможности МРТ в диагностике синовиальных складок
Синовиальные складки на МР-изображениях выглядят как гипоинтенсивные тяжи на фоне жидкости и жира по периферии. Наиболее информативными импульсными последовательностями в диагностике синовиальных складок из-за высокого сигнала от жидкости признаны градиентные Т2-взвешенные импульсные последовательности, а также Т2- или протонно-взвешенные последовательности с использованием жироподавления. МР-артрография применима в случае недостаточного количества внутрисуставной жидкости и наличии выраженных клинических симптомов манифестирующей складки. Контрастный агент обеспечивает высокий межтканевой контраст суставных поверхностей, растягивает капсулу сустава, что в совокупности помогает визуализировать все складки коленного сустава, верифицировать или исключить их патологические изменения.
Размеры и морфологическая перестройка синовиальных складок не являются достоверным признаком их клинической значимости. При наличии стойких клинических симптомов и отсутствии других возможных причин похожего симптомокомплекса (например, повреждения медиального мениска или внутренней боковой связки, пателло-феморального артроза, артроз медиальных отделов сустава) характерными признаками синдрома патологической складки является локальный синовит, эрозии суставного хряща надколенника и пателлярной поверхности бедренной кости.
Супрапателлярная складка
В литературе существует несколько синонимов супрапателлярной складки: супрапателлярная перегородка, верхняя складка, надколенниковая складка.
Супрапателлярная складка локализована между супрапателлярной сумкой и полостью коленного сустава, имеет косо-нисходящий ход, начинаясь от синовиальной оболочки на передней поверхности метафиза бедра и заканчиваясь в области задней части сухожилия четырехглавой мышцы в зоне прикрепления к надколеннику. До конца 4 месяца внутриутробного развития плода супрапателлярная складка полностью отделяет полость коленного сустава от супрапателлярной сумки, а уже к концу 5 месяца ее форма не отличается от таковой у взрослого человека.
Считается, что ключевым фактором, обеспечивающим степень редукции складки, является механический. В зависимости от объема движений в коленном суставе может сформироваться как небольшая перфорация в складке, так и ее частичное или полное отсутствие. T. Zidorn классифицировал степень «развития», или более точно – редукции, супрапателлярной складки на 4 группы в зависимости морфологических особенностей:
МР-томограмма коленного сустава в Т2 В.И., сагиттальная плоскость
При II типе складки зоны ее перфорации, обеспечивающие циркуляцию суставной жидкости в область заворота, получили название ворот.
Супрапателлярная складка персистирует очень часто – до 89% случаев по данным аутопсий. При МРТ коленного сустава складка лучше всего определяется в сагиттальной плоскости как линейный гипоинтенсивный тяж, кзади и сверху от надколенника.
При артроскопии полностью нередуцированную супрапателлярную складку можно заподозрить только по уменьшению объема супрапателлярного кармана. Иногда диагноз устанавливается случайно при пункции сустава, когда инъекционная игла оказывается в супрапателлярной сумке, а не в полости сустава.
Инфрапателлярная складка
Инфрапателлярная складка, или ligamentum mucosum – самая распространенная складка коленного сустава. Ее формирование происходит с 8 по 12 неделю гестации и зависит от степени инволюции примитивной эмбриональной мембраны, разделяющей медиальные и латеральные отделы сустава. Форма складки легла в основу ее артрокопической классификации S. Kim and W. Choe:
Инфрапателлярная складка начинается в передних отделах межмыщелкового углубления бедренной кости, расширяется вперед и вниз, прикрепляется к нижнему полюсу надколенника. Толщина складки широко варьирует от субмиллиметровой вплоть до размера передней крестообразной связки.
Инфрапателлярную складку легко обнаружить на сагиттальных МР-томограммах, как линейную гипоинтенсивную структуру, идущую через жировое тело Гоффа в плоскости, параллельной передней крестообразной связке. В ряде случаев, особенно у пациентов с полным разрывом передней крестообразной связки, хорошо развитая инфрапателлярная складка может симулировать ее сохраненные пучки. Также необходимо проводить дифференциальную диагностику инфрапателлярной складки с локальным узелковым синовитом, послеоперационными изменениями и свободным телом в области жировой подушки Гоффа. Осведомленность врачей-рентгенологов о существовании данной анатомической структуры позволяет в большинстве случаев поставить правильный диагноз.
Медиопателлярная складка
Медиопателлярную складку также называют медиальной складкой, синовиальной надколенниковой складкой, крыловидной складкой, пателлярным мениском, синовиальным выступом. Медиопателлярная складка начинается в области медиальной стенки коленного сустава, идет косо вниз и вплетается в синовий вокруг жирового тела Гоффа. Она может соединяться с супрапателлярной складкой, но чаще имеет раздельное прикрепление. В случае избыточного развития, медиопателлярная складка может распространяться на медиальную поверхность блока бедерной кости и медиальную фасетку надколенника.
МР-томограммы, аксиальная плоскость, протонно-взвешенный режим с подавлением сигнала от жировой ткани
J. Sakakibara, основываясь на форме и величине, выделил 4 типа медиопателлярной складки:
Данная классификация получила всеобщее признание и одобрение, так как проста в использовании и клинически востребована. Типы A и B медиопателлярной складки бессимптомны. Типы C и D могут ущемляться между медиальным мыщелком бедренной кости и надколенником с последующим утолщением и уплотнением, повреждая хрящ в области пателло-феморального сочленения. Основным механизмом воздействия складки является компрессия суставного хряща медиальной фасетки надколенника при сгибании и пателлярной поверхности медиального мыщелка бедренной кости при разгибании. Ряд авторов придерживается точки зрения, что фенестрированная медиопателлярная складка (тип D) чаще вызывает повреждение (импинджмент) суставного хряща медиальных отделов пателло-феморального сустава.
Для визуализации медиопателлярной складки с помощью МРТ наиболее информативными считают Т2- или протонно-взвешенные изображения в сагиттальной и аксиальной плоскости с использованием режима жироподавления или без него. Медиопателлярная складка имеет низкий МР-сигнал и без труда распознается в типичном месте на фоне небольшого количества внутрисуставной жидкости. С другой стороны, следует всегда обращать внимание не только на размер складки и ее расположение относительно медиального мыщелка, но также на состояние суставного хряща в медиальной фасетке надколенника, мыщелке бедра и на жалобы пациента. При массивном внутрисуставном выпоте может произойти боковое смещение складки, осложняющее дифференциальную диагностику типов B и С. Крупный размер медиопателлярной складки может затруднить осмотр медиальных отделов сустава при артроскопии.
Латеральная пателлярная складка
Схематическое изображение анатомических структур латерального кармана коленного сустава (норма)
Латеральная пателлярная складка – наиболее редко встречающаяся складка коленного сустава. Чаще всего она имеет продольную форму, очень тонкая и расположена на 1-2 см латеральнее надколенника.Латеральная пателлярная складка берет свое начало на латеральной стенке и прикрепляется к инфрапателлярному жировому телу. S. Ogata и H.K. Uhthoff выдвинули гипотезу, что редкая персистенция латеральной пателлярной складки связана с латеральным смещением надколенника, не оставляющим места для нее в латеральном кармане. Латеральная складка может затруднять проведение артроскопии коленного сустава через передне-латеральный доступ.
Латеральную пателлярную складку не следует путать с более часто встречающимися крыловидной, верхнелатеральной, поперечной дугообразной складками.
Латеральная крыловидная складка расположена вплотную к надколеннику по наружной стенке, верхнелатеральная складка представляет собой разновидность дислоцированной кнаружи супрапателлярной складки. Поперечная дугообразная синовиальная складка часто обнаруживается на стыке вертикальной и переднезадней частей латерального кармана.
Патогенез и клинические проявления
МР-томограмма коленного сустава
Пациент А., 18 лет. МР-томограмма коленного сустава, протонно-взвешенный режим с подавлением жира (аксиальная плоскость) и артроскопические слайды. Жалобы на боль во внутренних отделах коленного сустава. Определяется удлинение, утолщение, фибрилляция медиальной пателлярной складки, которая достигает медиального мыщелка бедра (тип С по Sakakibara). Стрелкой указана зона «растрескивания» и хондромаляции суставного хряща медиальной фасетки надколенника.
Синдром медиопателлярной складки чаще диагностируется у подростков, чем у взрослых, в связи с более редким сопутствующим поражением менисков и связок. Наиболее типичным является возникновение симптомов после тупой травмы колена. Основной жалобой пациентов являются боли в медиальных отделах сустава, которые могут возникать как при нагрузке, так и в покое, и усиливаются при повторяющемся сгибании/разгибании. Боль локализуется кнутри от надколенника, выше линии суставной щели коленного сустава. Неспецифические признаки включают крепитацию, выскакивание, щелчки, псевдозаклинивание и выпот. Дифференцировать ССС чаще всего приходится с разрывом медиального мениска и пателлярной нестабильностью. В случае пальпации медиальнее надколенника плотного болезненного тяжа диагноз синдрома медиопателлярной складки становится более вероятным.
МР-томограмма коленного сустава (сагиттальная плоскость)
МР-томограмма коленного сустава (сагиттальная плоскость) в режиме Т2- взвешенности с жироподавлением до контрастирования (А) и Т1-взвешенности после внутривенного введения контрастного препарата (Б). Определяется полностью нередуцированная супрапателлярная складка с формированием замкнутой супрапателлярной сумки. Отмечается утолщение синовиальной оболочки сумки (признаки бурсита), пролабирование нижнего полюса сумки в верхние отделы пателло-феморального сочленения с явлениями компрессии.
Как правило, оба патологических состояния встречаются при полностью нередуцированной складке (I тип) с формированием замкнутой супрапателлярной (субквадриципитальной) полости.
Латеральная пателлярная складка встречается крайне редко и обычно асипмтоматична. Клинические и МР-признаки латерального ССС идентичны таковым при синдроме медиопателлярной складки. Проявлениями латерального ССС могут быть болезненность в латеральной области сустава и щелчки. Пальпируемый жгутоподобный болезненный тяж соответствующей локализации является патогномоничным симптомом.
Лечение
На первом этапе лечения ССС обычно применяют консервативные методики, такие как ограничение физической активности, массаж, физиотерапию, растяжение подколенных мышц и укрепление четырехглавой мышцы бедра. Медикаментозная терапия заключается в накожном, пероральном или внутрисуставном введении нестероидных противовоспалительных препаратов и кортикостероидов.
В случае неэффективности консервативной терапии выполняется артроскопическая резекция синовиальной складки. Радикальная операция предполагает полное удаление складки от основания. При нерадикальной операции, например, при разделении складки ножницами, может произойти ее самостоятельная репарация с повторным возникновением симптомов.
Интересным представляется исследование D.S. Tearse с соавт., который по данным выполненных 3000 артроскопий коленного сустава обнаружил латеральные складки у 21 пациента. Из них 14 были утолщены, фиброзно изменены и коррелировали со степенью выраженности жалоб. У 13 пациентов резекция складки сопровождалась полным выздоровлением.
Заключение
Синовиальные складки коленного сустава являются его естественными составляющими и могут наблюдаться в норме при отсутствии клинической симптоматики. Основной причиной развития синдрома синовиальной складки является медиопателлярная складка. Несмотря на неоднозначность клинических и МР-признаков ССС, выявление измененной синовиальной складки должно рассматриваться как одна из возможных причин болевого синдрома в области коленного сустава, требующего специфического лечения.









