Не могу понять что болит
10 причин боли в животе. А не пора ли к гастроэнтерологу?
Живот — место расположения практически всех органов пищеварительной системы. Здесь находится желудок, кишечник, печень, желчный пузырь, поджелудочная железа… Каждый орган играет важную роль в жизни человека. Не удивительно, что нас охватывает тревога, когда мы ощущаем внезапную боль в боку или в районе эпигастрия. Но о чем эта боль говорит?
Боль в любом случае ощущение не из приятных, но она намекает нам, (а если она острая и режущая, то говорит напрямую) что пора обратиться к врачу. Впрочем, есть случаи, не требующие медицинского вмешательства. Мы рассмотрим самые частые причины болей.
Острые боли: вызывайте скорую
Симптомы, которые говорят о необходимости вызова врача или скорой помощи в срочном порядке:
Не ждите, что боль пройдет сама. Вызывайте врача или отправляйтесь в приемный покой клиники как можно скорее.
Опасные боли: обратитесь к
При первых симптомах обратитесь к специалисту. Язва поддается лечению с помощью медикаментов и диеты. Грамотный специалист поможет скорректировать рацион и назначит ряд анализов, которые помогут выявить болезнь на ранних этапах.
Острый холецистит. Воспаление желчного пузыря, которое может возникнуть как самостоятельное заболевание, так и в виде осложнения желчекаменной болезни. Заболевание сопровождается приступообразными болями в правом подреберье в совокупности с частой рвотой, тошнотой, повышением температуры тела до 38–40 С и вздутием живота.
Холецистит нельзя вылечить дома народными средствами. Осложнения острого холецистита могут привести к летальному исходу. В срочном порядке обратитесь в клинику за экстренной помощью. Лечение в случае острого холецистита проводится хирургически, в случае хронического — медикаментозно по назначению врача.
Острый гастрит и хронический гастрит. Как острый, так и хронический гастрит в первую очередь проявляют себя сильной болью в области желудка, потерей аппетита, изжогой, тошнотой и рвотой. В некоторых случаях больной испытывает слабость, головокружение, теряет вес.
Причиной возникновения заболевания может стать неправильный образ жизни, вредные привычки, нарушение режима питания или заражение слизистой бактерией Helicobacter Pylori.
Важно обратиться к гастроэнтерологу своевременно, чтобы выявить заболевание на первых стадиях и получить соответствующее медикаментозное и диетическое лечение. Лечение народными средствами может принести облегчение, но зачастую после него приступы повторяются снова, а время ремиссии между ними сокращается
Безопасные, но неприятные боли: налаживайте питание и пройдите обследование
Расстройство желудка или кишечника. Всем нам иногда случается съесть не то или подхватить кишечный грипп. Расстройства пищеварения сопровождаются спазмами в желудке или кишечнике, тянущей болью, которая может сопровождаться чувством тошноты или диареей. Если симптомы не вызывают у вас опасений и вы понимаете, в чем их причина, примите препараты, рекомендованные вам врачом для снятия спазмов и улучшения работы ЖКТ.
Психогенные боли. Это боли в разных отделах ЖКТ, возникающее на фоне или в результате перенесенного стресса. Они могут сопровождать невротические состояния. Иногда подобные боли могут быть симптомом синдрома раздраженного кишечника, но поставить диагноз может только врач. Если вы заметили появление болей в животе на фоне переживаний или стресса, обратитесь к терапевту и психиатру за поддерживающей терапией. В некоторых случаях решить проблему помогают правильно подобранные успокоительные таблетки.
Кишечная колика. Слабость, озноб и резкая схваткообразная боль в районе пупка может говорить о коликах. Случиться они могут с любым человеком, но это всегда говорит о нарушениях в питании и работе ЖКТ. Пересмотрите свой рацион — исключите жирное, острое и жареное, на некоторое время откажитесь от кофе и сладостей. Если кишечные колики становятся не единичным случаем, а обыденностью, обратитесь к гастроэнтерологу.
Записаться на прием к квалифицированному гастроэнтерологу в Москве вы можете на сайте сети МЦ «Здоровье». Наши специалисты помогут вам найти причину болей в животе и устранить ее. В клинике вы можете пройти полное обследование, сдать анализы и получить их результаты в кратчайшие сроки.
Не ждите критической ситуации! Пройдите обследование и узнайте все о состоянии здоровья вашего пищеварительного тракта.
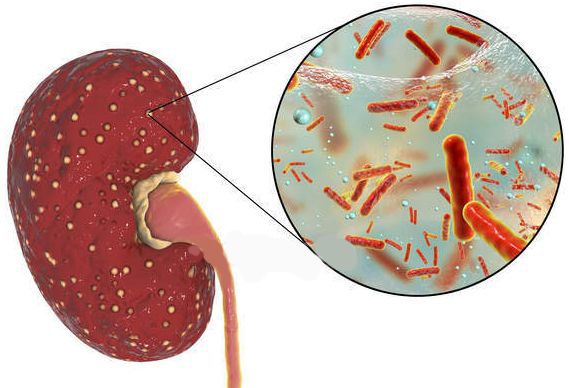
Признаки острого и хронического пиелонефрита
Пиелонефрит — воспаление почек, которое имеет под собой бактериальную основу.
Пиелонефрит может быть первичным или вторичным (обструктивным). Обструктивный возникает из-за других нарушений мочевыводящей системы, нарушения оттока мочи, поэтому важно своевременно проводить лечение мочекаменной болезни, чтобы конкременты не мешали физиологическому оттоку мочи и не поражали почки. Симптомы пиелонефрита также могут отличаться у острой и хронической форм болезни.
Симптомы острого пиелонефрита
Острая форма воспаления почек манифестирует яркими симптомами:
При обструктивном пиелонефрите часто все начинается с почечной колики. За острой болью следует быстрый подъем температуры и ухудшение общего состояния. Человек начинает обильно потеть, температура резко падает, наступает период мнимого благополучия. Но если не ликвидировать причину нарушения оттока мочи, то со временем появится более серьезная симптоматика, особенно если речь идет о гнойной форме:
Симптомы пиелонефрита у мужчин и женщин
Особенности строения мочевыводящей системы влияют на течение пиелонефрита. Так как у женщин более короткий мочеиспускательный канал, инфекции проще добраться до почек, часто пиелонефрит становится следствием нелеченного цистита. Женщины чаще страдают от воспаления почек, симптомы пиелонефрита у них выражены ярче:
Симптомы пиелонефрита у мужчин часто более стертые:
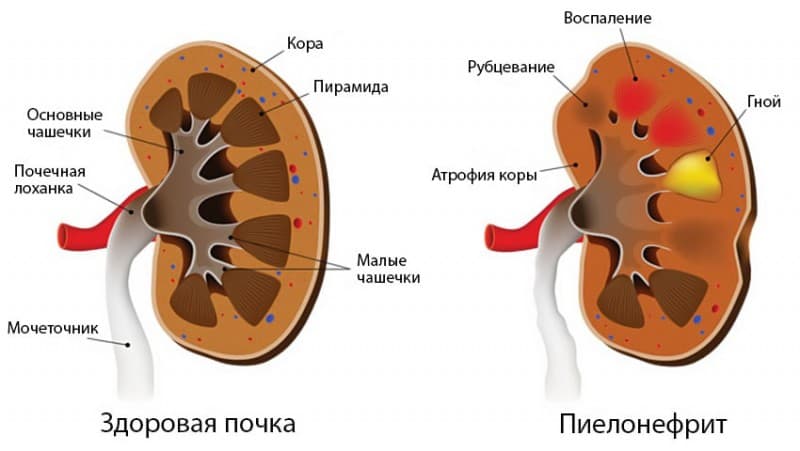
Симптомы хронического пиелонефрита
Хроническое течение характеризуется сменой острых фаз и стадий ремиссии. Для активного периода будут характерны симптомы острого пиелонефрита, описанные выше. А в стадии ремиссии человек может чувствовать следующие симптомы хронического пиелонефрита:
Без лечения возникает хроническая почечная недостаточность, УЗИ-признаком хронического пиелонефрита становится вторично-сморщенная почка. Еще один симптом болезни на поздней стадии — повышенное артериальное давление.
Симптомы пиелонефрита у беременных
Во время беременности почки женщины испытывают максимальную нагрузку. Растущая матка оказывает давление на мочевыводящую систему, расширяются чашелоханочная система и мочеточные каналы. Все это приводит к тому, что беременные женщины имеют повышенный риск возникновения пиелонефрита. Симптомы пиелонефрита у беременных аналогичны тем, что наблюдаются при острой форме болезни:
Лечение
Так как острый пиелонефрит часто переходит в хроническую форму, которая может грозить морфологическими изменениями почек и нарушением работы всей мочевыделительной системы, при первых симптомах пиелонефрита следует обращаться к врачу. В Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова (Государственный центр урологии) вам обязательно окажут помощь. Не занимайтесь самолечением и не теряйте драгоценное время, помните, что почки — жизненно важный орган.
По будням Вы можете попасть на прием к урологу в день обращения.
Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы, обратитесь за помощью к врачу урологу.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
Записаться на прием к урологу в Москве можно несколькими способами:
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Боль в животе
Боль в животе — распространенный симптом, хорошо знакомый каждому человеку. Она может носить распределенный или местный характер, локализуясь в любой области, от ребер до паха.
Вы можете испытывать тянущую боль, спазмы, колики; боль может быть непрерывной, приступообразной, кратковременной (острая боль), продолжаться несколько недель, месяцев и даже лет (хроническая боль).
Боль в животе, сопровождающаяся другими симптомами (например, рвотой, диареей, лихорадкой), боль, неуклонно прогрессирующая с течением времени, может сигнализировать о развитии серьезного заболевания.
Причины боли в животе
К самым распространенным причинам боли в животе относятся: метеоризм, запор, несварение, пищевое отравление.
Острая боль в животе может быть вызвана как незначительной причиной и не требовать лечения, так и серьезным неотложным состоянием. В этом случае она может сопровождаться другими симптомами, которые могут развиваться как в течение нескольких часов, так и дней.
К причинам, вызывающим острую боль в животе, относятся:
Диагностический поиск причины хронической боли в животе иногда требует привлечения мультидисциплинарной команды специалистов, поскольку ее проявление может быть связано с заболеваниями различных органов.
К причинам, вызывающим хроническую боль в животе, относятся:
Когда при боли в животе необходимо обратиться к врачу?
Обратитесь к врачу в следующих случаях:
К каким врачам обращаться по поводу боли в животе?
Если болит живот, прежде всего, необходимо обратиться к терапевту (или педиатру при возникновении симптома у ребенка).
После сбора анамнеза и физикального осмотра врач даст рекомендации, при необходимости назначит лечение или направит к другому специалисту: гастроэнтерологу, гепатологу, гинекологу, урологу, нефрологу, хирургу.
Срочно проконсультируйтесь с врачом, если боль в животе интенсивная и усиливается при попытке двигаться или найти удобное положение; боль очень сильная и возникла внезапно; вы чувствуете болезненность живота при прикосновении; наблюдается примесь крови в рвоте, моче или стуле; стул черного цвета с крайне неприятным запахом; боль в животе сопровождается лихорадкой или затруднением дыхания и болью в груди; боль возникла через несколько дней после травмы живота.
Семь признаков того, что у вас синдром раздражённого кишечника
Поделиться:
Представьте ситуацию: неприятные симптомы есть, а медицинское обследование показывает, что проблемы нет. Именно с этим сталкивается от 6 до 18 % людей во всем мире, страдающих синдромом раздражённого кишечника (СРК) (1).
Боль в животе
Причиной боли при синдроме, который не сопровождается хоть какими-либо значимыми изменениями в пищеварительном тракте, становятся проблемы с передачей сигналов от кишечника к мозгу и обратно. От их согласованности зависит слаженная работа пищеварительного тракта. Когда на сигнальном пути «мозг – кишечник» возникают «помехи», появляется боль. При СРК она, как правило, появляется в нижней части живота, а после дефекации значительно облегчается.
Уменьшить боли при СРК помогает диета, в основе которой ограничение употребления некоторых фруктов, овощей, сладостей, молока и молочных продуктов, бобовых, мучного. Кроме того, врач может порекомендовать спазмолитические препараты, которые целенаправленно купируют боли в кишечнике.
Диарея или запор
Нарушение моторики кишечника, происходящее при СРК, приводит к изменению стула, причём в разные стороны. Примерно в 1/3 случаев синдром сопровождается послаблением (2), или попросту поносом. Как правило, при этом увеличивается частота походов в туалет, по некоторым данным, по крайней мере в два раза по сравнению с нормой (3). Ещё одна неприятность – позывы могут возникать внезапно, как гром среди ясного неба.
Гораздо чаще при СРК кишечник сокращается слишком медленно, из его содержимого поглощается гораздо больше жидкости, чем необходимо, что приводит к появлению запоров. В таких случаях частота дефекации составляет менее трёх раз в неделю. Даже когда долгожданное событие происходит, нередко оно не приносит облегчения – для СРК свойственно ощущение неполного освобождения. Иногда запор чередуется с диареей.
При диарее врач может назначить антидиарейные препараты. Чтобы победить запоры, важно пить как можно больше жидкости, есть продукты, богатые клетчаткой, и, если проблема сохраняется, использовать слабительные средства.
Метеоризм
Из-за нарушения пищеварения при СРК в кишечнике образуется слишком много газов. Скапливаясь, они вызывают дискомфорт: многие пациенты считают вздутие одним из самых стойких и мучительных симптомов заболевания. Метеоризм становится и наиболее частым проявлением синдрома раздражённого кишечника, особенно у женщин с преобладанием запора или смешанным типом, когда последний чередуется с диареей (3).
Уменьшить выраженность вздутия помогает диета, в частности, сокращение в рационе доли фруктов и овощей, бобовых и других продуктов, стимулирующих газообразование в кишечнике. Облегчить состояние при уже состоявшемся метеоризме помогают препараты, оказывающие так называемое ветрогонное действие: они снижают поверхностное натяжение пузырьков газа, образующихся в кишечнике, что приводит к их разрыву. Сам газ успешно поглощается стенками кишечника или выводится естественным путём.
Непереносимость определённых продуктов
В подавляющем большинстве случаев проявления СРК связаны с погрешностями в диете. Учёные и сегодня не знают, почему некоторые продукты способствуют обострению заболевания. Очевидно, что пищевая непереносимость не имеет отношения к аллергии и не вызывает, собственно, нарушение пищеварения, а лишь становится «спусковым крючком» синдрома. Интересно, что триггерные блюда у каждого свои, однако существуют и некоторые закономерности. Пирожные и торты, горох и фасоль, капуста и сливы, а также множество других продуктов, стимулирующих газообразование, содержащих лактозу или глютен, могут вызывать обострение СРК.
Единственное решение этой проблемы – выявление триггерных продуктов и сокращение их доли в рационе.
Усталость и проблемы со сном
Примерно в половине случаев СРК сопровождается усталостью (4), низкой выносливостью, которая ограничивает возможности как на работе, так и в повседневной жизни, причём чем тяжелее справляться с нагрузками, тем более выражены могут быть симптомы заболевания. При этом хорошенько отдохнуть и выспаться получается далеко не всегда: трудности с засыпанием и пробуждением – ещё один характерный симптом СРК. Кстати, если вы проводите полночи в попытке уснуть, вполне вероятно, что на следующий день к неприятностям присоединится обострение характерных проблем с кишечником.
Если усталость и бессонница на фоне СРК – ваш случай, скорее всего, без помощи грамотного невролога придётся туго.
Тревожность и депрессия
До сих пор неясно, что первично: симптомы СРК, которые приводят к эмоциональному потрясению, или, напротив, стрессы, запускающие нарушение работы кишечника. Как бы то ни было, очевидно, что те, кто страдает СРК, на 50 % чаще имеют тревожное расстройство и на 70 % – нарушения настроения, такие как депрессия, чем те, у кого кишечник работает нормально (5). Это настолько серьёзные цифры, что каждому человеку, столкнувшемуся с СРК, следует внимательно контролировать своё психоэмоциональное состояние и при появлении, например, подавленного настроения, потери уверенности в себе, необоснованного чувства вины, перепадов настроения, беспокойства немедленно обратиться к врачу-психиатру.
В этой ситуации лучше не полагаться на помощь «народных методик» улучшения настроения – они могут лишь усугубить состояние. Реальную помощь могут оказать антидепрессанты, противотревожные препараты, которые должен назначать врач.
Источники:
Марина Поздеева, провизор, медицинский журналист
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.